Свекла болезни листьев лечение
Добавил пользователь Евгений Кузнецов Обновлено: 20.09.2024
Варикозное расширение вен – патология, требующая постоянного наблюдения и следования медицинским рекомендациям. Симптомы заболевания (увеличение просвета сосудов, истончение их стенок, застойные явления) будут прогрессировать, если не исключить все провоцирующие факторы.
Варикозное расширение вен – патология, требующая постоянного наблюдения и следования медицинским рекомендациям. Симптомы заболевания (увеличение просвета сосудов, истончение их стенок, застойные явления) будут прогрессировать, если не исключить все провоцирующие факторы.
Что нельзя при варикозе – один из главных вопросов, который интересует пациента. Несоблюдение основных ограничений способно привести к снижению эффективности терапии.
1. Нельзя надеяться на мази и таблетки. Чудо-мазей и волшебных таблеток от варикоза не существует. Есть препараты, облегчающие кровоток, есть вещества, которые укрепляют сосудистую стенку, но все это – средства временного воздействия, которые можно применять в дополнение к основному лечению. Они облегчают состояние: с помощью препаратов можно снять отек, болевые ощущения, но не нормализовать состояние вен.
3. Нельзя самим лечиться пиявками. Существует устойчивое мнение, что варикоз поддается лечению пиявками. Не рекомендуем вам пробовать это метод. По крайней мере, посоветуйтесь со специалистом, в данном случае флебологом. Да, пиявки выделяют вещества, которые снижают свертываемость крови. Это облегчает кровоток, но на варикоз никак не влияет. Секрет пиявки не укрепляет венозную стенку и не приводит к нормализации состояния сосудов.
4. Компрессионный трикотаж нельзя носить время от времени. Основное требование к пациенту при варикозе – носить компрессионный трикотаж. Он помогает нормализовать кровообращение, а если вы прошли лечение (например, склеротерапию), то компрессионный трикотаж помогает лучше восстановиться. Носить чулки или колготки надо именно в том режиме, который рекомендовал врач: если вы будете делать это время от времени, то лечебный эффект сойдет на нет. Конечно, надевать трикотаж сложно, а в теплое время года ходить в нем некомфортно, но все эти моменты можно оговорить с флебологом и найти наиболее удобный вариант.
5. Если вам рекомендована операция, нельзя ее откладывать Врачи отмечают, что варикоз никогда не проходит сам по себе, а со временем состояние вен только ухудшается. Именно поэтому, если флеболог рекомендовал вам сделать операцию сейчас, не стоит ее откладывать.
6. Массаж при варикозе не улучшает состояние, более того, массаж при варикозе не показан и может оказать негативное действие на ноги. Особенно массаж, который делается с силой, растирания, сдавливание ног. И хотя многие пациенты отмечают, что после массажа они чувствуют облегчение, оно может быть связано с тем, что после процедуры уменьшаются отеки. А вот в более дальней перспективе массаж может негативно сказаться на здоровье вен. Особенно если это специфические виды массажа, такие как медовый, баночный, вакуумный, антицеллюлитный.
8. Какие продукты нельзя употреблять при варикозе:
9. Не все физические упражнения показаны при поражении венозного русла. Чтобы понять, каким видом спорта нельзя и даже опасно заниматься при варикозе, следует обратить внимание на наличие силовых или ударных нагрузок в нем.
Среди запрещенных:
- тяжелая атлетика;
- бег — спринтерский, марафонский;
- футбол, волейбол — разрешаются при начальной стадии, но при условии бинтования нижних конечностей.
Подъем грузов с крупным весом в положении стоя противопоказан не только при варикозе нижних конечностей, но и поражении вен прямой кишки. Силовые упражнения способны привести к выпадению, а затем ущемлению геморроидальных узлов. В таких случая может понадобиться экстренная хирургическая помощь.
Какие упражнения нельзя делать при варикозе ног:
- приседания;
- прыжки (особенно на скакалке);
- занятия с платформой (степ-аэробика).
10. Нельзя принимать гормональные препараты без назначения врача
В основном это касается женщин, использующих оральные контрацептивы. Некоторые средства для предупреждения беременности являются гормональными. Их употребление приводит к сгущению крови и, следовательно, создает дополнительный риск тромбоза. Принимать противозачаточные гормональные препараты следует только после предварительного согласования с врачом.

Сердце и сосуды образуют кровеносную систему организма. Основная цель работы этой системы – снабжение всех тканей кислородом. Повреждения крупных сосудов опасны для здоровья, а иногда и для жизни. Эпизодические травмы мелких сосудов не столь угрожающие, однако хроническая ломкость может приводить к серьезным заболеваниям в будущем. Мы поясним, почему капилляры, а точнее стенки капилляров, становятся слабыми или проницаемыми и разберем, какими способами их можно укрепить.
Какие сосуды есть в теле человека
Система кровообращения состоит из сердца и нескольких типов сосудов. Они отличаются строением и присущими функциями, а повреждения несут неодинаковые последствия.
- трехслойные;
- мышечные;
- эластичные;
- плотные.
- трехслойные;
- мышечные и безмышечные;
- способны растягиваться.
- однослойные;
- узкие.
Вены и артерии повредить непросто. Для этого нужно сильное механическое воздействие, приводящее к наружному или внутреннему кровотечению. Травмы капилляров мы не всегда замечаем, поскольку они вызывают лишь подкожное кровоизлияние. Проявляется это через гематомы (проще говоря – синяки).
Как понять, что у человека слабые сосуды
В данном случае мы будем говорить не об эффективности или недостаточности кровообращения. Хотя, когда органы не получают кислорода, тоже говорят о слабости системы. Мы остановимся на ломкости капилляров – склонности к повреждению их стенок.
Синяки и подкожные кровоподтеки периодически появляются у всех. Но у отдельных людей это происходит слишком часто. Им необязательно ударяться – достаточно прикосновения с приложением небольшой силы. Это не индивидуальная особенность организма, а патологическое состояние, с которым нужно бороться.
Для диагностики проводят простой тест. На среднюю часть плеча накладывают жгут или манжету для создания давления (как при заборе крови на анализ). Если через 5-10 минут появились мелкая геморрагическая сыпь – на это необходимо обратить внимание и постараться улучшить состояние сосудистых стенок. При выполнении этого теста важно не оставлять жгут надолго во избежание нарушения кровообращения.
Почему сосуды становятся ломкими
Причины такого явления можно разделить на две группы. Первая – это наследственные или аутоиммунные заболевания, в результате которых появляются кровоизлияния и гематомы. При их диагностировании требуется лечение. Вторая группа – неблагоприятные условия, ослабляющие организм в целом. Для восстановления прочности и эластичности элементов системы кровообращения в этом случае может быть достаточно народных средств.

Болезни, из-за которых сосуды становятся слабыми
Непосредственно к ломкости капилляров приводит болезнь Шенлейн-Геноха (другие названия – геморрагический васкулит, пурпура). Кровоподтеки локализуются чаще на ногах, иногда поднимаются на живот и спину, а также руки. Заболевание является аутоиммунным и связано с чрезмерным накоплением иммунных комплексов IgA.
Укреплять сосудистые стенки необходимо и пациентам с нарушениями свертываемости крови. Например, дети, больные гемофилией, постоянно ходят в синяках. С возрастом последствия усугубляются, поскольку страдают все элементы системы кровообращения. Присутствует риск угрожающих жизни кровотечений и кровоизлияний в головной мозг.
Также ослабляют сосуды перенесенные вирусные заболевания. Появление геморрагической сыпи через неделю после гриппа – распространенное явление. В некоторых случаях оно становится реакцией не на сам вирус, а на препараты для борьбы с ним.
Сердечно-сосудистые заболевания: причины или последствия?
В большинстве случаев правильнее говорить о взаимной зависимости. Хотя большая часть сердечно-сосудистых заболеваний связана с патологиями артерий, от некоторых страдают и капилляры. Снижение тонуса сосудистой стенки или сужение просвета капилляров, препятствует нормальному кровообращению и снабжению головного мозга питательными веществами и кислородом.
Среди болезней следует отметить:
- гипертонию;
- цереброваскулярные патологии;
- системную склеродермию;
- системную красную волчанку.
Есть и случаи, когда нарушение эластичности и проницаемости стенки капилляров приводит к развитию сердечно-сосудистых заболеваний, включая гипертонию и инсульт. В частности, такое наблюдается в клинической картине сахарного диабета. Под токсическим действием избытка глюкозы, активируются механизмы вызывающие повреждение стенки сосудов, увеличение ее проницаемости. Поэтому у диабетиков очень высокий риск кровоизлияний в головной мозг и инфарктов миокарда
Факторы, ослабляющие сосуды
Кровеносная система напрямую связана со всеми органами человеческого тела. Она помогает питаться каждой клеточке и в то же время отводить отходы жизнедеятельности. Поэтому общее состояние здоровья тоже способно повлиять на степень ломкости.
Ослабить сосуды могут:
- недостаток витаминов;
- затяжные стрессы;
- вредные привычки;
- физическое истощение;
- колебания гормонального фона;
- отравления.
Улучшить ситуацию и укреплять стенки своими силами в таких случаях проще. Здоровый образ жизни, витамины, народные средства способствуют решению проблемы, причем не локально, а комплексно. Но предварительно стоит пройти обследование и убедиться, что за нарушением прочности оболочек не скрывается серьезное заболевание.
Какими способами можно укрепить сосуды
Флебологи утверждают, что укреплять их нужно систематически, а не время от времени. Не стоит дожидаться, пока на ногах начнут проступать варикозные звездочки или появятся первые признаки нарушения кровообращения.
Кровеносный сосуд не отдыхает ни минуты, поэтому дополнительная поддержка никогда не мешает. Лучше не экспериментировать и сначала проконсультироваться с врачом. Он уточнит, подходит ли вам то или иное средство.
Как укрепить сосуды с помощью диеты
Главный враг сердечно-сосудистой системы – холестерин. Это вещество провоцирует уплотнение стенок сосудов. Так что в умеренной концентрации оно даже полезно.
Есть комплекс продуктов, обладающих капилляропротекторным эффектом. Сюда входят:
- овощи и фрукты, богатые витамином C;
- бобовые;
- гречка;
- зелень (особенно щавель);
- рыба;
- молоко;
- морепродукты.
Очень полезны отвары различных ягод, особенно шиповника и черноплодной рябины.
Здоровая еда – не значит безвкусная. Оливковое масло, кайенский перец и куркума способны и улучшить кровообращение, и придать блюду колорит.
Рацион стоит скорректировать, если в нем присутствуют вредные продукты. Укрепить сосуды не получится, если постоянное есть фаст-фуд, пить кофе, употреблять алкоголь, курить. Они дают прямо противоположный эффект.
Витамины, помогающие укрепить капилляры
Существует много полезных веществ, благотворно влияющих на здоровье кровеносной системы. Лучше всего сосудистый эпителий укрепляют витамины групп:
- A (содержится в моркови, говяжьей печени, рыбе, брокколи, сыре, абрикосах, дыне);
- B (можно найти в молоке, почках, яйцах, сельди, зерновых);
- C (им богаты цитрусовые, зелень, шиповник, облепиха, капуста, томаты);
- K (потребляется из чернослива, огурцов, оливкового масла, спаржи, кайенского перца).
Улучшить состояние сосудов в целом помогают также витамины E и PP. Их действие направлено преимущественно на нормализацию липидного обмена. Если из продуктов питания получить нужное количество полезных веществ не удается, их можно добрать из препаратов.
Как здоровый образ жизни помогает укрепить сосуды
Отказ от вредных привычек и ведение здорового образа жизни позволяют укрепить не только капиллярные стенки, но и сердечно-сосудистую систему в целом. Кроме отказа от курения, алкоголя и жирной пищи, врачи рекомендуют:
- давать телу умеренные нагрузки (особенно ногам во избежание варикоза);
- воздерживаться от подъема непосильных тяжестей;
- не перегревать организм (под солнечными лучами, в бане);
- носить удобную обувь;
- избегать давящей одежды (особенно с резинками).
На состояние сосудов благотворно влияет и массаж. При этом речь идет об обычном ручном воздействии. Оно улучшает общее состояние, стимулирует кровообращение, однако при тромбофлебите противопоказано. Лимфодренажный и вибромассаж, напротив, вредны для сосудистого эпителия.
Еще один полезный компонент здорового образа жизни – контрастный душ. Он тренирует всю кровеносную систему (не только капилляры, но также вены и артерии).
Как улучшить состояние сосудов народными средствами
Народные средства могут стать мерой профилактики ломкости и оказывать укрепляющее воздействие. Распространенными являются отвары и настойки:
- из плодов шиповника, трав пустырника, сушеницы и лабазника;
- из головок чеснока и лимона;
- из барбариса (можно брать и ветви, и корни);
- из цветков гречихи;
- из шиповника и боярышника;
- из клюквы и чеснока.
Вариантов их приготовления существует много (они преимущественно отличаются пропорциями). Главное – ингредиенты.
Если нет желания готовить настой, достаточно натуральных чаев. Зеленый, анисовый или любой другой листовой помогает не только укрепить, но и почистить сосуды. Полезны и компрессы капустного листа. Его нужно прикладывать локально – на места, где капилляры уже повреждены.
Медикаментозное укрепление сосудов головного мозга
Когда описанные методы перепробованы, но желаемого эффекта нет, пора обращаться к врачу. Он подберет подходящее лекарство. Самолечением заниматься нельзя, ведь нужно точно понимать, из-за чего возникла проблема и каким действием должен обладать препарат, чтобы ее решить.
Капилляропротекторное действие оказывают:
- троксерутин и другие производные рутина;
- пирикарбат;
- эсцин;
- трибенозид
С их помощью можно укрепить сосуды, ускорить метаболизм в их клетках, повысить проницаемость стенок. Однако, они имеют ряд противопоказаний и перед их приемом необходимо проконсультироваться с врачом. В целом в результате их приема улучшается кровообращение. А вот ноотропы в этом случае бесполезны. Хотя они улучшают мозговое кровообращение, сосудистый эпителий укрепить они не способны.

Мы назвали пять методов, позволяющих укрепить капиллярные стенки при отсутствии серьезных заболеваний. Пользоваться ими под силу всем. Поэтому поддерживать здоровье сердечно-сосудистой системы не так сложно, как кажется.
Вырабатываемая желчь поступает в желчный пузырь – небольшой орган, расположенный под печенью. Желчный сок – сложное вещество, в состав которого входит билирубин и холестерин.

К основным причинам, вызывающим калькулезный холецистит, относят:
- воспалительные процессы в желчном пузыре;
- неправильное питание;
- применение некоторых препаратов, в том числе гормональных;
- заболевания ЖКТ (желудочно-кишечного тракта), сахарный диабет, цирроз печени;
- злоупотребление алкоголем;
- наследственность;
- ожирение;
- беременность и многочисленные роды у женщин.
Большую роль играет психосоматика – исследованиями установлено, что на развитие ЖКБ влияет перенесенный стресс, также болезнь чаще развивается у людей с эмоциональной лабильностью, склонных к депрессиям.

Виды камней
Желчь состоит из различных компонентов, которые влияют на состав образований. Различают следующие типы конкрементов:
- холестериновые – отличаются небольшими размерами и округлой формой;
- билирубиновые – небольшие по величине, локализуются как в желчном пузыре, так и в протоках;
- смешанные – состоят из пигментированного центра и холестериновой оболочки.
Иногда встречаются известковые конкременты, в состав которых входит много кальция.

Симптоматика болезни
Нередко ЖКБ протекает скрытно и длительно ничем не проявляет себя. Симптомы начинают появляться тогда, когда образования достигают больших размеров или закупоривают желчные протоки. В таких случаях болезнь проявляется приступом желчной колики, который длится от 10 минут до нескольких часов.
- боль в правом подреберье, которая часто иррадиирует под лопатку, в спину, в плечо;
- тошнота, рвота;
- горечь во рту;
- повышение температуры.
В зависимости от размера камней и их места нахождения, симптомы могут быть как приглушенными, так и ярко выраженными.
Закупорка желчных протоков проявляется пожелтением кожи, склер и слизистых, зудом, темной мочой и светлым калом.
Лечебная диета
Соблюдение диеты при ЖКБ – одна из важных составляющих терапии желчных протоков. Придерживаясь рекомендованного рациона питания, можно улучшить состояние, снизить желчный застой, ликвидировать сбои в работе желчного пузыря, печени, кишечника, снизить риск появления колик. При камнях в желчном пузыре необходимы продукты, богатые клетчаткой, витаминами и магнием.

- нежирные сорта мяса и рыбы;
- хлеб в слегка подсушенном виде;
- супы на овощных бульонах;
- обезжиренные молочные продукты;
- отварные или запеченные овощи;
- некислые ягоды и фрукты;
- растительное масло (оливковое, кукурузное).
Принесет пользу настой шиповника, обладающий умеренным желчегонным воздействием.
Больным калькулезным холециститом нужно отказаться от жареной, жирной пищи, маринадов, солений, копченостей, кофе, алкоголя. Из овощей не рекомендуется употреблять репчатый и зеленый лук, щавель, чеснок, редис.
Можно ли растворить камни продуктами?
Удаление конкрементов – работа хирургов. Но в некоторых случаях избавиться от них помогают некоторые продукты. Применять их нужно с осторожностью и только после консультации с врачом.

Считается, что воздействию поддаются холестериновые конкременты. Они обладают мягкой структурой и более податливы, чем билирубиновые. Продукты, разбивающие камни, превращают их в песок, который затем без особого труда выходит по протокам.
Применять народные методы для растворения камней можно, если:
- отсутствует обострение;
- соблюдается диета;
- не употребляются спиртосодержащие напитки;
- конкременты неподвижны и имеют небольшие размеры.
Какие продукты растворяют камни в желчном пузыре:
- Яблочный сок и яблочный уксус. В яблоках содержится кислота, размягчающая желчные камни, а уксус контролирует образование холестерина. В стакан свежевыжатого сока добавляют столовую ложку уксуса и принимают 1 раз в день.
- Отвар свеклы. Этот корнеплод усиливает отток желчи и способен уменьшать размеры образований. Свеклу варят 5-6 часов, пока жидкость не приобретет густую консистенцию. Отвар принимают 3 раза в день по ½ стакана.
- Лимонный сок. Он растворяет конкременты и способствует их выведению. Сок трех лимонов разбавляют 3 л воды и употребляют на протяжении дня каждые 2 часа. Курс лечения – неделя.
Многие больные, чтобы избежать операции, пытаются использовать народные методы. Но не стоит забывать, что отвары и настои нередко вызывают усиленное выделение желчи, способное привести к миграции образований в протоки. Результатом этого процесса станет закупорка желчевыводящих путей, которая потребует срочного вмешательства хирургов.
Простуда - это, в первую очередь, результат переохлаждения организма. Начиная бороться с первыми признаками простуды на начальном этапе, можно предотвратить развитие более серьезных заболеваний и воспалительных процессов в организме.

Первые симптомы простуды могут сопровождать и другие более серьезные заболевания. Поэтому, в первую очередь, необходимо убедиться, что признаки проявления болезни действительно связаны с простудой.
Конечно, симптомы начинающейся простуды зависят от того, какой именно орган воспален. Так, осипший голос характерен для ларингита, сильная заложенность носа и его сухость - для ринита, першение и боль в горле - для фарингита.
Но есть и признаки, характерные при возникновении любого вида простуды. Зачастую эти симптомы появляются еще до того, как возникает явное воспаление того или иного органа.
· Озноб, охлаждение кистей и стоп;
Вовремя распознав эти первые признаки простуды, нельзя откладывать лечение в долгий ящик: не будете лечить - состояние ухудшится и даже возможно приведет к осложнениям. А если нанесете своевременный и комплексный удар по начинающемуся заболеванию, уже через сутки снова почувствуете себя здоровым.
Что делать, обнаружив у себя первые признаки недомогания, чтобы остановить распространение заболевания и улучшить общее состояние организма?
3. Избегаем переохлаждения. Во время простуды ни в коем случае нельзя мерзнуть - особенно в тепле нуждаются ноги. Необходимо принять теплую ванну (если нет высокой температуры и если позволяет сердце) или просто попарить ноги горячей водой. Можно добавить в воду травяной настой ромашки, березового листа или зверобоя - они помогают снять воспалительный процесс и успокаивают организм. После ванны следует насухо вытереться теплым полотенцем и немедленно лечь в постель, при этом запастись несколькими комплектами одежды (для смены белья, когда будете потеть).
4. Больше пьем. При первых признаках простуды необходимо, как можно больше стараться потреблять жидкости, даже, если приходится делать это через силу. Лучше всего пить напитки, содержащие витамин С: делать чай с лимоном, черной смородиной, малиной, отвары шиповника. А в промежутках между теплыми отварами рекомендуется потреблять щелочную минеральную воду (вирусы очень боятся щелочи): Свалява, Боржоми, Нарзан и др.
После того, как вы создали для своего организма лучшие условия для борьбы с первыми признаками простуды, необходимо приступить к устранению этих самих неприятных симптомов, то есть начать лечение.
Рассмотрим, что делать, чтобы смягчить первые проявления простуды и не дать распространиться инфекции.
· При высокой температуре растереть тело 3 %-ным раствором уксуса, разведенным водой 1:1, либо водкой или спиртосодержащими напитками.

·Если температура превышает порог более 38,5 градусов, можно принять 1 таблетку аспирина или комплексного препарата на основе парацетомола (грипекс, комбигрипп).
Для усиления защитных сил организма при лечении простуды необходимо принять следующие меры:
· Укрепить иммунную систему с помощью народного средства: мед, чеснок и лимон смешивается в одинаковых пропорциях и употребляется по 1 ч. ложке 3-4 раза в день.
· Принимать гомеопатические препараты, которые зарекомендовали себя в лечении простуды афлубин, инфлюцид, антигриппин, ринитал.
Противовоспалительное действие на организм при лечении простуды оказывают следующие народные и медикаментозные средства:
· Горчица - сухой порошок горчицы насыпают перед сном в носки для прогревания, либо парят ноги в горячей воде с растворенной в ней горчицей (если нет сердечно-сосудистых заболеваний и высокой температуры). Это дает длительный прогревающий эффект и способствует устранению инфекции.
· Куриный бульон - около 150-200 г крепкого куриного бульона, по последним исследованиям, укрепляют защитные силы организма и помогает бороться с инфекциями слизистой носа и горла.
· Пчелиный мед (особенно липовый) - обладает отличным противомикробным и потогонным действием. Горячий чай или молоко с медом снимают первые признаки простуды и мешают распространению инфекции.
· Препараты на основе интерферона (арбидол, амизон, амиксин) усиливают борьбу организма с вирусами и инфекциями, но имеют ряд противопоказаний и побочных эффектов.
Один из первых признаков простуды - першение в горле. Если его игнорировать, то может возникнуть сильный кашель, а на его фоне бронхит или другие серьезные осложнения. Чтобы избежать развития заболевания нужно применять следующие меры:
· Полоскания. Можно полоскать горло раствором фурацилина или раствором соли с содой, добавив туда 2-3 капли йода.
· Рассасывания. Для смягчения горла применяют леденцы с антисептиком (Лисобакт, Прополки, Фарингосепт, Эфизол).
· Прогревания. Необходимо растереть область груди и спину между лопатками согревающим компрессом: ментоловыми бальзамами или водочными настойками. На область шеи можно делать водочный или медовый компресс (либо перцовый пластырь) и держать его до полного остывания.
Инфекция чаще всего проникает в организм именно через нос. Поэтому при первых симптомах проявления простуды особое внимание следует уделить выведению инфекции именно из носовых проходов, чтобы болезнь не перешла в следующую фазу.
· Промывания. Необходимо регулярно промывать нос травяными (ромашка, шалфей) или солевыми растворами. Для этого используют уже готовые растворы с морской водой (Маример или Аквамарис) либо обычный физраствор.
· Закапывания. Можно использовать обычные сосудосуживающие препараты (нафтизин, фармазолин), но более эффективным методом являются все же народные средства. Чтобы вылечить простуду, в нос закапывают сок свежей свеклы, сок алоэ, смешанный с медом, луковый сок или сок чеснока.
· Ингаляции способствуют выведению вирусов из организма и особенно эффективны при лечении первых признаков простуды, когда болезнь еще не развилась.
· Ингаляции проводят на основе травяных сборов (эвкалипта, шалфея, ромашки, коры дуба) либо на основе хвойных эфирных масел. Можно делать ингаляции на основе горячего картофеля - он очень эффективен при поражениях верхних дыхательных путей.
Все перечисленные меры лечения первых признаков простуды эффективны в комплексе. Лучше всего проводить процедуры перед сном, непосредственно перед тем, как лечь в постель, чтобы прогреть организм со всех сторон и воздействовать на простуду, как можно сильнее.
Если все делать правильно, уже на следующее утро симптомы простуды исчезнут, и вы почувствуете себя здоровым человеком.

При панкреатите страдает важная часть ЖКТ — поджелудочная железа, которая вырабатывает инсулин и множество ферментов, занятых в пищеварении. Не удивительно, что большое значение в лечении и профилактике этой болезни играет соблюдение диеты. При панкреатите рацион не должен содержать алкоголь, большое количество жира и клетчатки.
Что такое панкреатит
Панкреатит — это острое или хроническое воспаление одного из главных органов эндокринной системы нашего организма — поджелудочной железы. От нормального функционирования этого органа зависит работа всего желудочно-кишечного тракта и процесс переваривания пищи.
Поджелудочная железа располагается в непосредственной близости к печени прямо за желудком.Она выполняет множество функций, главная из которых — синтез гормонов, в частности, инсулина. Также в ней вырабатываются пищеварительные ферменты, обеспечивающие процессы расщепления и усвоения жиров, белков и углеводов. Переваривание пищи происходит под действием панкреатического сока, поступающего непосредственно в двенадцатиперстную кишку.
Ферменты и панкреатический сок начинают вырабатываться сразу после поступления любой пищи или напитков в желудок. Ферменты выполняют разные задачи:
- липаза — расщепляет жиры;
- лактаза, амилаза, мальтаза и инвертаза превращают углеводы в моносахара — глюкозу, галактозу и фруктозу;
- трипсин — обеспечивает усвоение организмом белков.
По сути, панкреатит — это самоотравление тканей поджелудочной железы продуцируемыми ею ферментами. Воспаление начинается при избыточной выработке некоторых ферментов в сочетании с повышенным давлением в протоках железы. Лишние ферменты попадают в общий кровоток, негативно влияя на работу мозга, почек и других внутренних органов.
Причины воспаления поджелудочной железы:
- Злоупотребление алкоголем. Более половины наблюдений (с.36-47) панкреатита связано с регулярным потреблением больших доз спиртного.
- Панкреатит часто развивается при желчнокаменной болезни, травмах живота, образовании кист в желчных протоках, злокачественных образованиях в железе.
- Заболевание может быть побочным эффектом приема некоторых лекарственных препаратов, например, диуретиков.
В группу риска входят диабетики, люди с другими эндокринными патологиями и гепатитом В или С. Иногда панкреатит развивается на фоне беременности или после пересадки почки.
Как алкоголь влияет на работу поджелудочной железы
Алкоголь в организме распадается с образованием ацетальдегидов, которые токсичны для человека. Клетки поджелудочной железы особенно восприимчивы к их губительному воздействию. Кроме того, употребление спиртных напитков может вызывать спазмы и сужение протоков поджелудочной, что приводит к скоплению в ней панкреатического сока. В результате пищеварительные ферменты начинают перерабатывать саму железу, вызывая воспаление. Со временем, если болезнь не лечить, клетки железы погибают (панкреонекроз) и заменяются рубцовой тканью, орган теряет способность функционировать, как раньше.
Важно понимать, что вид напитка и его качество в данном случае не имеют значения. Если напиток содержит алкоголь, он вреден. Особенно негативно на работе поджелудочной железы может сказываться употребление спиртного совместно с жирной пищей или пищей с высоким гликемическим индексом, так как эти продукты создают дополнительную нагрузку на орган.
Виды панкреатита
Самая общая классификация панкреатита опирается на характер течения заболевания: острый приступ или длительный хронический панкреатит с периодическими рецидивами. Эти две формы различаются по степени выраженности симптомов и требуют разных подходов к лечению.
Острый панкреатит
Воспалительный процесс при остром панкреатите развивается очень быстро и всегда сопровождается сильной болью. В большинстве случаев заболевание возникает на фоне злоупотребления спиртными напитками или после приема большого количества жирной пищи. Иногда обострению предшествует приступ острой печеночной колики.
Симптомы острого панкреатита:
- Сильная боль в левом подреберье, отдающая в другие органы. Болевой приступ длится примерно полчаса-час. Особенно сильно боль чувствуется в положении лежа на спине. Приступ усиливается после приема пищи, особенно жареной и острой, и любых спиртных напитков.
- Рвота, часто неукротимая с примесью желчи и горьким привкусом. Постоянная тошнота, не проходящая после рвоты.
- Субфебрильная или высокая температура.
- Иногда из-за нарушения оттока желчи наблюдается пожелтение глазных белков, очень редко — желтый оттенок кожи.
- В некоторых случаях болевой синдром сопровождается изжогой и вздутием живота.
При приступе острого панкреатита требуется незамедлительная медицинская помощь. Обезболивающие препараты приносят лишь временное облегчение, но не воздействуют на причину воспаления. При отсутствии квалифицированной помощи быстро увеличивается риск тяжелых осложнений: попадания инфекции на воспаленные ткани, некроза и абсцессов.
Острый панкреатит в тяжелой стадии может привести к шоку и полиорганной недостаточности.
Хронический панкреатит
Если после приступа острого панкреатита человек не соблюдает рекомендации врачей и продолжает употреблять спиртные напитки и неправильно питаться, болезнь с высокой долей вероятности переходит в хроническую стадию. Хронический панкреатит развивается при значительном характере повреждений поджелудочной железы во время первого эпизода болезни.
Заболевание характеризуется постепенными патологическими изменениями структуры клеток поджелудочной железы. Со временем она начинает терять свою основную функцию — выработку ферментов, необходимых для переваривания пищи. Внешнесекреторная недостаточность проявляется:
- диареей,
- вздутием живота,
- изменением характера каловых масс — они приобретают липкую консистенцию из-за большого количества жира в них и плохо смываются со стенок унитаза.
Хронический панкреатит может долгое время протекать бессимптомно: острая боль появляется, когда в поджелудочной железе уже произошли значительные патологические изменения. Во время приступа хронический панкреатит проявляется теми же симптомами, что и острый:
- сильная опоясывающая боль,
- тошнота,
- рвота,
- нарушения в работе кишечника.
Диагноз ставится на основании ультразвукового исследования, компьютерной или магнитно-резонансной томографии. В ходе исследования обычно обнаруживаются суженные протоки поджелудочной железы из-за образования в них камней — кальцинатов. Аппаратные методики позволяют также обнаружить кисты на месте атрофированной ткани. Лабораторные анализы крови при хроническом панкреатите мало информативны.
Важность ферментов при пищеварении
Функционирование человеческого организма обеспечивается сложной системой взаимосвязанных и взаимозависимых биохимических реакций. Благодаря особым белковым соединениям — ферментам или энзимам — все эти реакции ускоряются, обеспечивая быстрый обмен веществ. Действие ферментов очень избирательно: каждый из них способен инициировать, ускорять или замедлять только одну реакцию.
В основе процесса пищеварения лежит работа пищеварительных ферментов. Их главная задача — сделать процесс усвоения энергии быстрым и эффективным. Ферменты расщепляют компоненты пищи (белки, жиры и углеводы) на пригодные к всасыванию вещества. При этом количество вырабатываемых ферментов зависит от количества и качества съеденного.
Переваривание пищи начинается уже в ротовой полости. Измельченная зубами на мелкие кусочки пища смешивается со слюной, в которой содержится фермент альфа-амилаза. Чем лучше мы пережевываем пищу, тем проще ферменту слюнных желез превратить молекулы крахмала в растворимые сахара и облегчить процесс дальнейшей переработки.
После первичной обработки еда по пищеводу поступает в желудок, где начинают работу желудочный фермент пепсин и соляная кислота. Эти вещества создают желудочный сок, который:
- обеспечивает антибактериальную защиту организма;
- стимулирует выработку гормонов поджелудочной железы;
- регулирует моторику желудка;
- расщепляет жиры и выполняет ряд других функций.
Кроме пепсина, отвечающего за расщепление больших белковых молекул, в желудке производятся и другие ферменты, например:
- желатиназа — растворитель коллагена, желатина и других белков соединительной ткани;
- липаза — фермент, расщепляющий некоторые молекулы жира до жирных кислот и моноглицеридов;
- химозин — запускает процесс переваривания белка молока.
Значимую роль в процессе пищеварения играет желчь. В ее состав входят желчные кислоты, стимулирующие выработку панкреатического секрета.
Из желудка пищевой комок эвакуируется в двенадцатиперстную кишку, где и происходит основной процесс переваривания пищи. Его обеспечивают более 20 ферментов поджелудочной железы. Ферменты содержатся в панкреатическом соке, который продуцируется железой в объеме около двух литров в сутки.
Функции энзимов поджелудочной железы:
- протеазы — расщепление белков до аминокислот;
- нуклеазы — воздействуют на нуклеиновые кислоты ДНК;
- амилаза — расщепляет крахмал на простые сахара;
- липазы — разлагают жиры на высшие жирные кислоты и глицерин.
Завершается процесс пищеварения под действием ферментов тонкой кишки и полезных бактерий, обитающих в кишечнике. В кишечнике происходит всасывание переработанной пищи в организм (рис. 1).
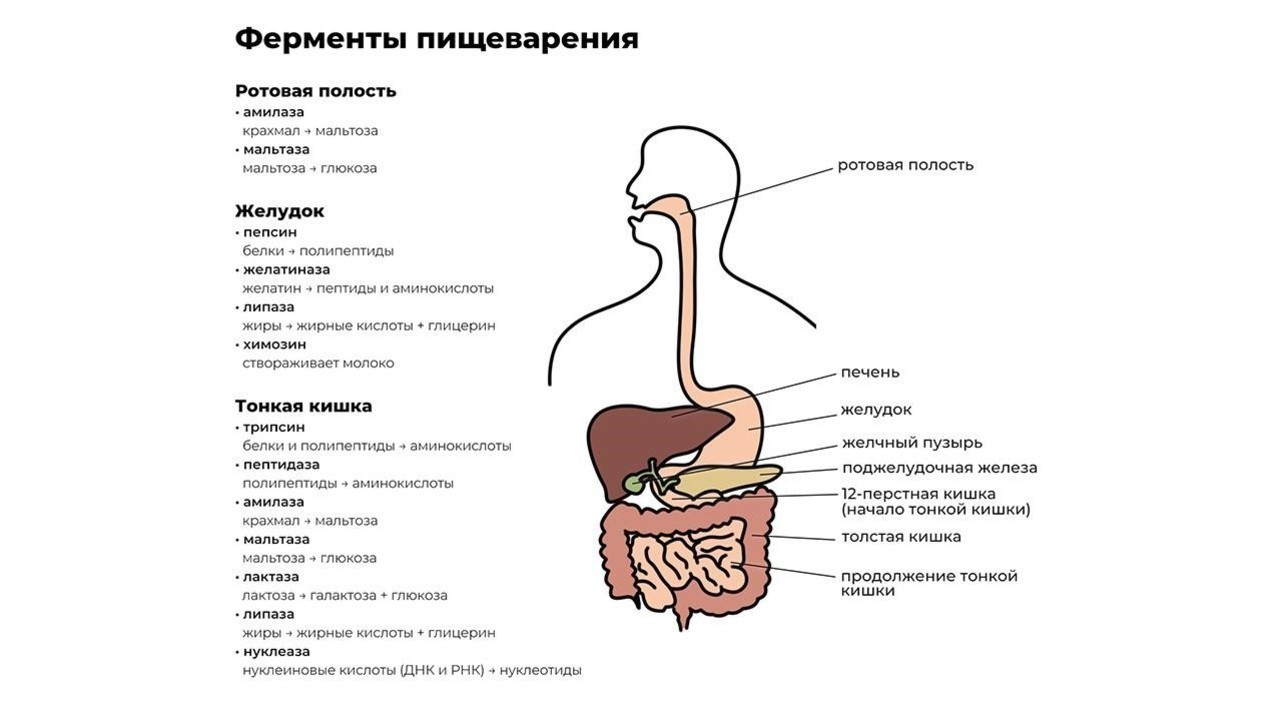
Рисунок 1. Некоторые важные ферменты пищеварения. Источник: Jason Northwest
При нарушении функции выработки ферментов органами системы пищеварения, особенно поджелудочной железой, происходит расбалансировка всего организма. Подобный дисбаланс влечет за собой тошноту, диарею, метеоризм с последующей анемией и истощением.
Что принять во время еды при дефиците панкреатических ферментов
При панкреатите процесс выработки поджелудочной железой пищеварительных ферментов нарушается, вследствие чего человек страдает от дискомфорта и болей в желудке. В этом случае после полного обследования может быть назначена заместительная терапия.
Задача лечения ферментными препаратами — восполнить их недостаток в организме, снизив при этом нагрузку на поврежденный орган. В некоторых случаях такая терапия назначается пожизненно.
Важно! Действие всех ферментных препаратов начинается через 20-30 минут после приема пищи, поэтому пить их нужно строго перед едой в назначенной лечащим врачом дозировке!
Современная фармакология предлагает большое количество различных ферментных препаратов животного и растительного происхождения. Некоторые из них направлены только на восполнение недостатка какого-то одного энзима, например, расщепляющего лактозу или жиры. Есть и средства комплексного воздействия, назначаемые при дефиците нескольких ферментов в различных органах пищеварительной системы.
Ферменты поджелудочной железы получают из органов коров или свиней. В состав лекарственных средств входят основные панкреатические энзимы — амилаза, липаза и трипсин.Полиферментные препараты помимо чистого панкреатина могут включать желчные кислоты, адсорбенты или другие ферменты.Все препараты подбираются строго индивидуально с учетом характера течения заболевания и выраженности симптомов.
Для чего нужна диета при панкреатите
В процессе лечения панкреатита питание играет ничуть не меньшую роль, чем лекарственные препараты. Основная цель назначаемой диеты — восстановление функций поджелудочной железы и нормализация процесса выработки пищеварительных ферментов.
Тяжелые для переработки продукты увеличивают нагрузку на воспаленный орган. После обильного застолья с жирными жареными блюдами поджелудочная железа начинает усиленно вырабатывать ферменты для ее перевариваривания. Если протоки железы сужены, вырабатываемый в экстремальном режиме панкреатический сок скапливается в железе, усугубляя развитие болезни — пораженная поджелудочная железа начинает переваривать саму себя.
Сигналы о том, что железа работает в усиленном режиме, включают:
- тяжесть в животе после приема пищи,
- изжогу,
- отрыжку,
- приступы боли в области желудка.
Конечно, постоянно придерживаться строгой диеты не просто, особенно в домашних условиях. Люди со строгими ограничениями в питании вынуждены готовить себе отдельно и удерживаться от соблазнов съесть что-нибудь жареное или острое.
Важно понимать, что одно нарушение диеты может вызвать острый приступ панкреатита со всеми вытекающими последствиями: сильной болью, тошнотой, рвотой и диареей. Единственный срыв может свести на нет все усилия по поддержанию длительной ремиссии.
Правила диеты № 5: что можно и что нельзя есть при панкреатите
Диета при панкреатите имеет много ограничений и по разрешенным продуктам, и по способу их приготовления. Специально для людей, испытывающих проблемы с поджелудочной железой, одним из основоположников отечественной диетологии и гастроэнтерологии профессором И.И. Певзнером был разработан диетический стол № 5.
Но, прежде чем знакомиться с конкретными положениями этой диеты, необходимо принять во внимание общие принципы питания при панкреатите:
- питаться нужно 5 раз в день небольшими порциями;
- исключить жареные и маринованные продукты;
- при острой стадии заболевания пищу нужно измельчать или протирать;
- в рационе должен преобладать животный белок;
- количество жиров в день не должно превышать 50 г;
- сахар также попадает под строгое ограничение — не больше 30 г в день;
- под запретом продукты, повышающие метеоризм, — сладкие газированные напитки, любые бобовые, сладкие яблоки и виноград, сладкая сдоба и некоторые другие;
- потребление соли сводится к минимуму — не больше трех-пяти граммов.
Важно! При панкреатите можно есть медленные углеводы, при этому нужно следить за соотношением нутриентов в блюдах. Не стоит себя обманывать тем, что сахар можно заменить медом, его потребление также следует контролировать. В первое время обязательно понадобится калькулятор. Необходимо сразу рассчитать норму калорий в сутки и баланс белков, жиров и углеводов исходя из индекса массы тела. Эту информацию легко найти в интернете на сайтах, посвященных правильному питанию и здоровому образу жизни. Для подсчета калорий и количества нутриентов существуют различные мобильные приложения.
Все перечисленные принципы учтены в диете № 5, которая существует в базовом и расширенном вариантах.
Базовый вариант показан при рецидивах хронического панкреатита и при остром характере заболевания. В острой фазе диета более строгая со множеством ограничений. Она направлена на разгрузку поджелудочной железы и снятие симптомов острого воспаления. В первые 3 дня острой стадии пациенту рекомендуется голодание для отдыха поджелудочной железы. Далее в течение 3-7 дней разрешено питание углеводными продуктами маленькими порциями с небольшими интервалами. Калорийность рациона в эти дни должна быть пониженной, а пища употребляется только в протертом или полужидком виде.
Важно! Распространено мнение, что при любых проблемах с пищеварением хорошо помогает наваристый бульон, особенно куриный. При панкреатите, заболеваниях желчного пузыря и других патологиях ЖКТ жирные наваристые бульоны категорически противопоказаны! Излишнее количество животного жира значительно увеличивает нагрузку на поджелудочную железу и препятствует нормализации состояния.
В рацион включаются каши на воде и овощные супы с различными крупами, кроме пшенной и кукурузной, вареные или приготовленные на пару протертые овощи. Из напитков разрешены некрепкий чай, кисель, компот из сухофруктов. Хлеб разрешен только белый и слегка подсохший, можно есть сухарики и печенье типа галет.
На третий день углеводной диеты постепенно вводят белковые продукты:
- суп из постного мяса, желательно варить бульон из телятины, индейки или куриной грудки, мясо из бульона следует пропустить через мясорубку или измельчить в блендере;
- омлет, приготовленный на пару или яйца всмятку;
- паровые котлеты из постного мяса или нежирной рыбы;
- творожные запеканки и суфле из творога с минимальной жирностью.
Диета № 5 признана максимально щадить поджелудочную железу, которой в стадии обострения нужен полный покой. Разрешенные и запрещенные продукты для базовой диеты приведены в таблице 1.
Важно! Преобладание белковой пищи в рационе может привести к запорам. В этом случае нужно добавлять больше сырых овощей и фруктов из разрешенного списка. При подагре предпочтение отдается белкам растительного происхождения или морской рыбе.
Читайте также:

