Объем движений глазных яблок в норме история болезни
Добавил пользователь Владимир З. Обновлено: 24.09.2024
Категории МКБ: Болезнь глазницы неуточненная (H05.9), Доброкачественное новообразование глазницы неуточненной части (D31.6), Другие болезни глазницы (H05.8), Острое воспаление глазницы (H05.0), Паразитарная инвазия глазницы при болезнях, классифицированных в других рубриках (H06.1*), Хронические воспалительные болезни глазницы (H05.1), Экзофтальм при нарушении функции щитовидной железы (E05.-+) (H06.2*), Экзофтальмические состояния (H05.2)
Общая информация
Краткое описание
Болезни глазницы – группа заболеваний, которые объединяет различные патологические состояния в орбите (истинные и ложные опухоли орбиты, эндокринные поражения и сосудистые заболевания, воспалительные, паразитарные и грибковые поражения) [1].
Название протокола: Болезни глазницы
Код протокола:
Код (ы) МКБ-10:
D31.6 Доброкачественное заболевание глазницы неуточненной части
Н05.0 Острое воспаление глазницы
Н 05.1 Хронические воспалительные болезни орбиты
Н 05.2 Экзофтальмические состояния
Н05.8 Другие болезни глазницы
Н05.9 Болезнь глазницы неуточненная
Н06.1 Паразитарная инвазия глазницы при болезнях, классифицированных в других рубриках
Н06.2 Экзофтальм при нарушении функции щитовидной железы
Сокращения, используемые в протоколе:
АЛТ – аланинаминотрансфераза
АСТ – аспартатаминотрансфераза
ВГД – внутриглазное давление
ЗН – зрительный нерв
КТ – компьютерная томография
МРТ – магнитно-резонансная томография
УЗИ – ультразвуковое исследование
Дата разработки/пересмотра протокола: 2015 год.
Категория пациентов: взрослые и дети.
Пользователи протокола: терапевты, педиатры, врачи общей практики, офтальмологи, офтальмохирурги, эндокринологи.
Оценка на степень доказательности приводимых рекомендаций [6].
Шкала уровня доказательности:
| Степень | Градация |
| А | Доказательство I уровня или устойчивые многочисленные данные II, III или IV уровня доказательности |
| B | Доказательства II, III или IV уровня, считающиеся в целом устойчивыми данными |
| C | Доказательства II, III, IV уровня, но данные в целом неустойчивые |
| D | Слабые или несистематические эмпирические доказательства. |

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация. [3]
По происхождению:
· врожденные;
· приобретенные.
По этиологии:
Воспалительные:
· флегмона;
· тромбоз пещеристой пазухи;
· остеопериостит;
· тенонит.
Опухоли (доброкачественные, злокачественные):
· первичные;
· вторичные;
· метастатические;
· ложные.
Сосудистые заболевания:
· заболевания артерий, вен;
· варикозное расширение вен орбиты.
Грибковые поражения;
Эндокринные растройства:
· тиреотоксический экзофтальм;
· эндокринная офтальмопатия.
Паразитарные заболевания:
· эхинококкоз,
· аскаридоз,
· филяриатоз.
По характеру воспалительного процесса:
Острый;
Хронический:
· гранулематоз Вегенера;
· саркоидоз;
· эозинофильная гранулема;
· амилоидоз.
Диагностика
Перечень основных и дополнительных диагностических мероприятий:
Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне [3,4,5]:
· визометрия (без коррекции и с коррекцией) (УД – С)[6] *;
· авторефрактометрия или скиоскопия (УД – С)[6];
· тонометрия (бесконтактно) (УД – С)[6];
· биомикроскопия (УД – С)[6];
· офтальмоскопия (УД – С)[6];
· периметрия (УД – С)[6];
· экзофтальмометрия(УД – С)[6]*;
Дополнительные диагностические обследования, проводимые на амбулаторном уровне:
· УЗИ глазного яблока (УД – С)[6];
· МРТ и КТ орбитальной области (УД – С)[6]*;
· рентгенография глазницы по Резе*.
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: согласно внутреннему регламенту стационара с учетом действующего приказа уполномоченного органа в области здравоохранения.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне при экстренной госпитализации и по истечении сроков более 10 дней с момента сдачи анализов в соответствии с приказом МО:
· визометрия (без коррекции и с коррекцией) (УД – С) [6]*;
· авторефрактометрия или скиоскопия (УД – С) [6];
· тонометрия (бесконтактно) (УД – С) [6];
· биомикроскопия (УД – С) [6];
· офтальмоскопия (УД – С) [6];
· периметрия (УД – С) [6];
· Экзофтальмометрия (УД – С) [6]*.
Минимальный перечень обследования, проводимые для подготовки оперативному лечению при экстренной госпитализации и по истечении сроков более 10 дней с момента сдачи анализов в соответствии с приказом МО: нет
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи: не проводится
Диагностические критерии постановки диагноза [3,4,5,6]:
Жалобы и анамнез:
Жалобы:
· боль в глазу с/без иррадиацией в одноименную половину головы, затылочную область, в зубы, верхнюю челюсть;
· ограничение подвижности глазного яблока;
· отёки кожи вокруг век;
· снижение остроты зрения;
· повышение температуры;
Анамнез:
· сведения о перенесенных ранее травмах головы, синдромных, инфекционных, заболеваниях.
Физикальное обследование:
Пальпация:
· болезненность глазного яблока,
· повышенные/пониженные офтальмотонус (УД – С)[6];
· определение конфигурации, консистенции, подвижности образования орбиты;
Общий осмотр:
· ограничение подвижности глазного яблока;
· выпячивание глаза;
· выпячивания костных стенок орбиты (гиперостаз);
· двоение при фиксации взгляда на объект;
· изменения репозиции глазного яблока;
· изменения положения век (ретракция и птоз);
· воспалительные изменения кожи век (гиперемия, отек, пастозность тканей век);
· нарушение чувствительности роговицы;
· изменение глазного дна;
· снижение зрения;
· изменение пульса (замедление/ускорение).
Лабораторные исследования:
· общий анализ крови: норма/анемия, эозинофилия, лейкоцитоз, ускорение СОЭ;
· биохимический анализ крови: белок и белковые фракции – диспротенемия в сторону увеличения Ɣ фракций.
Инструментальные исследования:
· визометрия – снижение остроты зрения;
· офтальмоскопия – застойные явления зрительного нерва (сосуды извиты, расширены), вторичная атрофия ЗН;
· тонометрия – изменение ВГД;
· периметрия – появление патологических скотом, сужение поля зрения;
· ультразвуковое исследование орбиты позволяет оценить состояние зрительного нерва, ретробульбарной клетчатки, экстраокулярных мышц глаза, слезной железы;
· КТ и МРТ позволяет выявить нарушение целостности кости, наличие и локализацию инородных тел, объем и локализацию повреждений мягких тканей орбиты и глазного яблока, наличие и расположение опухолей в различных частях орбиты;
Показания для консультации узких специалистов:
· консультация терапевта – для оценки общего состояния организма;
· консультация эндокринолога – при наличии гипо- или гиперфункции щитовидной железы или другой сопутствующей эндокринной патологии;
· консультация нейрохирурга – при распространении воспалительного процесса в полость черепа;
· консультация онколога – при подозрении на наличие злокачественных опухолей;
· консультация оториноларинголога – для исключения распр
остранения заболевания в околоносовые пазухи.
Дифференциальный диагноз
Дифференциальный диагноз.
Таблица – 1. Дифференциальная диагностика поражений глазницы с односторонней миопией и мукоцеле придаточных пазух.
| Клинический признак | Односторонняя высокая миопия | Мукоцеле придаточных пазух | Поражение глазницы |
| Экзофтальм | осевой | Со смещением | Осевой или со смещением |
| Изменение репозиции глазного яблока | Не изменена | Слабо изменена | Резко снижена или отсутствует |
| боль | отсутствует | отсутствует | Умерено или резко выражена |
| энофтальм | отсутствует | отсутствует | Выражен |
| Ретракция век, птоз | отсутствует | Умеренно выраженный птоз | Резко выражены |
| Воспалительные изменения кожи век | отсутствует | отсутствует | Умеренно или резко выражены |
Лечение
Цели лечения:
· уменьшение отеков, достижение (полной или частичной) репозиции глазного яблока, восстановление (полное или частичное) движения глазного яблока;
· нормализация соотношений анатомо-топографических структур орбиты;
Тактика лечения: [3,6,7,8]
Немедикаментозное лечение:
Режим – III;
Стол – №15.
Медикаментозное лечение:
· сульфацетамид натрия 30% по 2 капле 6 раз в день 10 дней, противомикробное средство для профилактики п/о воспаления переднего отрезка глаза (УД – С)[6];
· дексаметазон - 0,4%,капли глазные 0,1%, мазь глазная 0,1%,
· синтетический глюкокортикостероид оказывает противовоспалительное, противоаллергическое, десенсибилизирующее, средство для профилактики п/о воспаления глаза и глазницы (УД – С)[6];
· цефазолин 500мг, 1000мг внутримышечно 1 раз в день 7 дней антибактериальное средство для профилактики п/о воспаления глаза и глазницы (УД – С)[6];
· метронидазол 500 мг/100 мл внутривенно 1 раз в день 5 дней, противомикробное средство для профилактики п/о воспаления глаза и глазницы (УД – С)[6];
· диклофенак натрия 0,1% по 2 капли 3 раза в день 15 дней, противовоспалительное средство для профилактики п/о воспаления переднего отрезка глаза (УД – С)[6];
· метилпреднизолон 125 мг,500мг внутривенно 1 раз в день 3 дня. При системном применении оказывает противовоспалительное, противоаллергическое, десенсибилизирующее,противошоковое, антитоксическое и иммунодепрессивное действие (УД – С)[6];
Другие виды лечения: нет
Хирургическое вмешательство:
Хирургическое вмешательство, оказываемое в стационарных условиях:
Вид операции:
· орбитотомия (трансконъюктивальная, транскутанная) (МКБ 9 - 16.09).
Показания:
· наличие новообразования/кисты в орбите;
· наличие инородные тела в глазу;
· ограниченный участок фиброза/склероза (УД – В)[6].
Вид операции:
· экзентерация (МКБ 9 - 16.51)
Показания:
· распространение заболевания из глазницы в глазное яблоко (невозможность сохранить глаз) (УД – В)[6];
Вид операции:
· декомпрессия орбиты (МКБ 9 - 16.98)
Показания:
· отечный экзофтальм (УД – В)[6];
Дальнейшее ведение:
· наблюдения на амбулаторном уровне в течении от 1 недели до месяца;
· антибактериальное и противовоспалительное лечение от 30 дней до 45 дней;
· при развитии рецидива заболевания рекомендовано проведение дополнительного курса лечения.
Индикаторы эффективности лечения:
· отсутствие экзофтальма;
· отсутствие деформаций и косоглазия;
· устранение двоения в глазу;
· восстановление объема подвижности глазного яблока;
· уменьшение отека периорбиты.
Препараты (действующие вещества), применяющиеся при лечении
| Дексаметазон (Dexamethasone) |
| Диклофенак (Diclofenac) |
| Метилпреднизолон (Methylprednisolone) |
| Метронидазол (Metronidazole) |
| Сульфацетамид (Sulfacetamide) |
| Цефазолин (Cefazolin) |
Госпитализация
Показания для госпитализации с указанием типа госпитализации:
Показания к экстренной госпитализации: не проводится
Показания для плановой госпитализации:
· боль в орбитальной области;
· наличие новообразования;
· экзофтальм;
· отеки век;
· ограничение подвижности глазного яблока.
Профилактика
Профилактические мероприятия:
· соблюдение личной гигиены;
· санация очагов инфекции;
· исключение самолечения;
· строгое соблюдение назначений врача.
Информация
Источники и литература
Информация
Список разработчиков протокола с указание квалификационных данных:
Указание на отсутствие конфликта интересов: нет.
Указание условий пересмотра протокола: Пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Глазное дно - термин объединяющий несколько анатомических образований глаза: сетчатку, хориоидею (сосудистую оболочку) и склеру.
Глазное дно - единственная часть организма, в которой нервная ткань человека (сетчатка), сосуды не прикрыты кожей и другими тканями и могут быть исследованы визуально. Врач может в реальном времени, глазами, увидеть и оценить состояние этих структур, наблюдать их функционирование.
В большинстве случаев изменения на глазном дне отражают общие изменения в организме. Именно по этому осмотр глазного дна важен для невропатологов, кардиологов, эндокринологов и других специалистов различного профиля.
Изменения на глазном дне, конечно, свидетельствуют и о многих глазных заболеваниях.
1. Как проводят осмотр глазного дна
2. Зачем проверяют глазное дно
3. Что входит в описание глазного дна
4. Глазное дно норма
5. Глазное дно при различных патологиях
6. Где проверить глазное дно
7. Цена обследования глазного дна
1. Как проверяют глазное дно
Для осмотра глазного дна используют несколько технологий.
1.1 Самая простая, очень информативная и наиболее распространенная технология исследования глазного дна это прямая и обратная офтальмоскопия глазного дна.
При прямой офтальмоскопии врач используя специальный прибор - офтальмоскоп, рассматривает через зрачок глазное дно исследуя его различные области и структуры. Такое исследование врач проводит одним глазом, поэтому видит глазное дно пациента на плоскости, не в объеме.
Обратная офтальмоскопия - исследование глазного дна, когда между офтальмоскопом и глазом врач помешает специальную линзу. Все структуры глазного дна врач видит при этом исследовании увеличенными, что улучшает проведение диагностики глазного дна.
Разновидностью обратной офтальмоскопии является проверка глазного дна с помощью налобного бинокулярного офтальмоскопа.

Обследование глазного дна (обратная офтальмоскопия) проводит Заслуженный врач РФ Тамара Леонидовна Манькова
- Выявить анатомические и функциональные изменения на глазном дне, влияющие на зрительные функции, для постановки правильного диагноза и назначения соответствующего лечения или профилактики заболеваний. При первой цели офтальмолог определяет исключительно глазные заболевания.
- Выявить изменения сосудистой оболочки глаза или нервной ткани (сетчатки и зрительного нерва), отражающие общие изменения в организме. Что помогает врачам общей практики (невропатологам, кардиологам, эндокринологам и другим специалистам) поставить правильный диагноз, осуществлять контроль за течением заболевания и результативностью лечения. При второй цели офтальмолог по глазному дну выявляет общие заболевания организма.
- состояние зрительного нерва, его диска (ДЗН), его границы, цвет, физиологическую экскавацию;
- состояние сосудов глазного дна, их калибр, соотношение калибра вен и артерий, извитость, состояние сосудистой стенки;
- состояние сетчатки, цвет, прозрачность, блеск, пигментация, изменения при наличии;
- особая роль отводится описанию периферических отделов глазного дна, так как именно там возникают чаще всего первые дистрофические изменения:
- и, конечно, состояние макулярной области сетчатки, того места сетчатки, которое отвечает за центральное зрение наших глаз, рефлекс, наличие или отсутствие изменений.

- глазное дно и зрительный нерв. Нарушения со стороны диска зрительного нерва встречаются очень часто при многих заболеваниях, поэтому диску зрительного нерва при обследовании глазного дна уделяется особое внимание. Так глаукома проявляется расширением физиологической эскавации зрительного нерва и ее смещением. Расширенная и (или) углубленная физиологическая экскавация ДЗН говорит о повышенном внутриглазном давлении, временной гипертензии или глаукоме. Атрофия зрительного нерва проявляется изменением его цвета, диск зрительного нерва становится сероватого оттенка, вместо бледно-розового цвета в норме. Нарушение кровообращения вызывает отек в области зрительного нерва и изменение (стушеванность) его границ. Отек глазного дна как раз связывают с отеком зрительного нерва, например, отек диска зрительного нерва при повышении внутричерепного давления ;
- артерии глазного дна изменяются при гипертонической болезни, атеросклерозе, вызывающем сужение сосудов глазного дна, тромбозе. Расширение вен может характеризовать повышении внутричерепного давления. Изменение сосудов на глазном дне называется - ангиопатия;
- изменение сетчатки так же может быть связано со многими заболеваниями: дистрофическими процессами при миопии, дистрофическими процессами в самой сетчатке при возрастном нарушении обменных процессов. Повышение внутричерепного давления нарушает отток внутриглазной жидкости, что так же может приводить к изменениям в сетчатке. Отслойка сетчатки является одним из самых тяжелых глазных заболеваний, поэтому состояние сетчатки всегда контролируется при исследовании глазного дна;
- исследованию глазного дна при миопии отводится особая роль, особенно миопии высокой степени. Растяжение оболочек глаза при миопии приводит к истончению сетчатки и хориоидеи (сосоудистой оболочки глазного дна, и через них начинает просвечивать склера. Кроме того, растяжение оболочек вызывает нарушение кровообращения в сетчатке и приводит к развитию дистрофических процессов на перифериии сетчатки или в ее центральных отделах, непосредственно в макулярной области, отвечающей за остроту центрального зрения;
- давление глазного дна - часто применяющийся термин, но не имеющий места в медицинской практике. Глазное дно не характеризуется каким-то давлением, а отражает общее артериальное давление или внутричерепное давление. Так же имеет место внутриглазное давление, которое изменяется при глаукоме или гипертензии, но не давление глазного дна;
- исследование глазное дно и беременность. Обследование глазного дна при беременности является обязательной процедурой при которой оценивается состояние сетчатки и возможные риски ее отслойки во время родов. На основании заключения окулиста обследовавшего глазное дно акушеры принимают решение о виде родоразрешения, самостоятельном или кесаревом сечении.
Процедура является неинвазивной, не требует от пациента особой подготовки и является абсолютно безболезненной, поэтому не требует применения обезболивающих средств. Её применяют при проведении комплексной диагностики вместе с ультразвуковым исследованием и компьютерной томографией.
Что такое экзофтальмометрия?
Диагностика предусматривает замеры расстояния между плоскостями, одна из которых проходит по касательной линии через верхнюю точку роговицы, вторая — по латеральному краю орбиты. Обе они расположены параллельно. Её может назначить не только офтальмолог, но и эндокринолог, поскольку выпячивание может быть вызвано заболеваниями эндокринной системы. В комплексе с УЗИ и КТ методика является высокоинформативной, поскольку позволяет выявить различные патологии глазного яблока.
Конструкция экзофтальмометра, который применяют в процессе, предусматривает наличие двух рамок, которые двигаются на одной планке. На каждой из планок установлены два зеркала. Угол их расположения составляет 45° по отношению к зрительной оси глазного яблока. Каждая из рамок имеет выемки, которые необходимы для фиксации на стенках орбиты.
Показания и противопоказания к экзофтальмометрии
- Диагностика заболеваний, поражающих область, расположенную между глазницей и глазным яблоком;
- Отёки головного мозга;
- При патологических состояниях эндокринной системы: тиреотоксикоз;
- После тяжёлых травм глаза;
- Переломы черепа;
- Гематологические заболевания лимфатической ткани;
- При врождённых аномалиях;
- Новообразования черепа;
- Кровоизлияния в глазницу;
- Тромбоз вен, расположенных между костной глазницей и глазным яблоком;
- Офтальмопатия Грейвса.
- Алкогольное или наркотическое опьянение пациента;
- Психические заболевания, при которых пациент может причинить вред врачу или себе.
Как проводят экзофтальмометрию?
Процедура проста, не требует от пациента подготовки и использования обезболивающих средств. Вместе с этим, она даёт возможность получить ряд важных диагностических сведений, которые позволяют откорректировать тактику лечения и предоставить информацию лечащим врачам других специальностей касательно состояния больного.
Исследование проводят в хорошо освещённом помещении. Во время его проведения пациент занимает положение сидя. Офтальмолог прижимает экзофтальмометр к наружным краям глазницы и определяет степень выстояния в миллиметрах по шкале отдельно для левого и для правого глаза. Процедура длится несколько минут, во время которых пациент не испытывает дискомфорта или болевых ощущений.
Норма в данном случае определяется в соответствии с возрастом, этническим происхождением пациента, а также методикой, которую применяют при проведении диагностики. Так, в детском возрасте показатели увеличивают по мере роста ребёнка и составляют:
Что касается взрослых, то показатели, определяющие норму у них, варьируются в диапазоне от 12-ти до 21-го мм. При этом допустимая разница между показаниями левого и правого глаз может составлять не более 1-го мм.
Определение положения глазного яблока в глазнице
В современной офтальмологии применяют несколько методик, позволяющих определить положение глаза в глазнице.
| Название методики | Определяющие особенности |
| Метод Гертеля | Осуществляют замер расстояния от бокового края глазницы до верхней точки роговицы. |
| Метод Наугле | Диагностика направлена на выявление различий в положении правого и левого глазного яблока. Экзофтальмометр фиксируют на верхнем или нижнем крае глазницы. |
| Метод Луэдда | Экзофтальмометр устанавливают на латеральной стенке орбиты, для проведения замеров расстояния используют прозрачную линейку. |
Методики проверки подвижности глаз
Общий осмотр глаза, наряду с экзофтальмометрией, может включать в себя определение объёма движения глазных яблок. Нарушения подвижности глазных яблок нередко являются следствием заболеваний ЦНС, внутренних органов и систем организма. Поэтому нередко к этой диагностике прибегают не только офтальмологи, но и врачи других специальностей. Таким образом, они выявляют нарушения подвижности глаза в стороны, вверх/вниз и по косой. В таких состояниях острота зрения может быть не нарушена, а ограничение подвижности отмечается в сторону поражённой мышцы. Помимо заболеваний, причинами такого явления могут быть травмы и интоксикация.
В зависимости от ситуации проводят бинокулярное или монокулярное исследование объёма движения. В процессе врач просит пациента смотреть в разные стороны или следить за движениями его пальца, наблюдая за тем, до какого предела доходит глазное яблоко, а также насколько симметрично двигаются оба глаза.
Что такое косоглазие? Причины возникновения, диагностику и методы лечения разберем в статье доктора Иванова Н. В., детского офтальмолога со стажем в 23 года.
Над статьей доктора Иванова Н. В. работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Косоглазие (страби́зм, от др.-греч. στρᾰβής — кривой, или гетеротропи́я, от др.-греч. ἕτερος — другой + др.-греч. τροπή, τροπά — поворот) — отклонение зрительных осей от направления на рассматриваемый объект, при котором нарушается скоординированная работа глаз и затрудняется фиксация обоих глаз на объекте зрения.
Физиологический механизм бинокулярного зрения при рождении отсутствует. Несмотря на то, что глаза новорожденного рефлекторно обращены в сторону яркого раздражителя, движения их еще полностью разобщены. В возрасте 5–6 недель устанавливается первая бинокулярная кортикальная связь. До 2 месяцев развиваются общие движения глазных яблок, укрепляются условно-рефлекторные связи между сетчаткой и движениями глаз, параллельные движения взора появляются к 3 месяцам. В акт аккомодации подключается конвергенция. В возрасте 4–5 месяцев отмечается продолжительная фиксация предмета. Со второго полугодия жизни формируется фузия. [7] Формирование бинокулярного зрения происходит в период от 2 месяцев до 6–10 лет и закрепляется до 15 лет. Первые 3 года жизни ребенка идет активное формирование зрительных функций. Сбой в этой программе может спровоцировать косоглазие.
Причины косоглазия у детей
У новорожденных (врождённые причины):
- врожденная катаракта;
- аномалии развития сетчатки;
- аномалии развития зрительного нерва, поражения ЦНС [1] .
У детей дошкольного возраста (приобретённые причины) — нарушения рефракции.
Причины косоглазия у взрослых
- нарушения рефракции;
- травмы глаза;
- ЧМТ;
- заболевания ЦНС.
У детей школьного возраста причины развития косоглазия такие же, как и у взрослых.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы косоглазия
Ключевой симптом косоглазия — нарушение механизма бификсации. Глазодвигательная система глаз не может фиксировать и удерживать зрительные оси обоих глаз на конкретном объекте, отсутствует движение глаза в какую-то сторону. Возникает косметический дефект, который замечают родители ребенка.
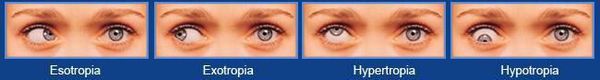
Как видят люди с косоглазием
У пациентов с косоглазием снижено зрение на один или оба глаза и в некоторых случаях возникает двоение в глазах. Мозг маленького ребёнка учится игнорировать изображение, получаемое от смещённого глаза, и воспринимать зрительную информацию только от лучше видящего глаза, что влияет на восприятие глубины [9] .
Симптомы косоглазия у взрослых
Взрослые с косоглазием часто жалуются на двоение в глазах — их мозг уже научился получать изображения от обоих глаз и не может игнорировать изображение повёрнутого глаза, поэтому они видят два изображения [9] .
Патогенез косоглазия
Вопрос о происхождении косоглазия остается на сегодняшний день недостаточно ясным. Надо учитывать тесную связь этого расстройства с состоянием нервно-психического и соматического здоровья. Большую роль в его происхождении играют факторы внешней среды, оказывающие влияние на центральную нервную систему организма через органы чувств. Доказательством такой взаимосвязи являются общеизвестные факты появления отклонения глаза после испуга. Увеличение угла косоглазия при отрицательных эмоциях и уменьшение его в спокойном состоянии, в привычной обстановке. Рецидивы косоглазия после детских инфекционных заболеваний, которые нередко сводят на нет результаты лечения. [4]
Теории, объясняющие происхождение косоглазия: [4]
- Мышечная теория Грефе (1898 г.): косоглазие обусловлено неравноценность мышц-глазодвигателей.
- Аккомодационная теория Дондерса (1864 г.): нарушение координации в действии аккомодации и конвергенции.
- Фузионная теория Уорса (1905 г.): нарушения способности к слиянию изображений, возникающих на сетчатке правого и левого глаза.
- Функциональная теория Парино (1899 г.): врожденная недостаточность аппарата бинокулярного зрения, глазодвигательные мышцы признаются нормальными.
- Условнорефлекторная теория Добромыслова (1956 г.): нарушение динамического стереотипа бинокулярного зрения ведет к отклонению одного из глаз от совместной точки фиксации.
Такое многообразие теорий не позволяет практикующим врачам подходить шаблонно к данному заболеванию. Развитию косоглазия предшествует утрата бинокулярного зрения. С глаза, который хуже видит, в кору головного мозга поступает нечеткое изображение рассматриваемого предмета. Нарушается одно из условий бинокулярного зрения, так как нечеткое изображение будет подавляться корой. Если разница в остроте зрения существует длительное время, то плохо видящий глаз не участвует в акте зрения и положение его в орбите предоставлено тонусу мышечного аппарата. Развивается несоответствие между аккомодацией и конвергенцией. Усиленная аккомодация в сравнении с конвергенцией при гиперметропии приводит к отклонению глаза в сторону носа. Необходимость конвергенции без аккомодации при миопии способствует слабости импульсов к конвергенции, глаз отклоняется к виску. Возникновение паралича (травма, инфекция, интоксикация) одной или нескольких глазодвигательных мышц вызывает ограничение или отсутствие движения глаза в сторону парализованной мышцы. При клонических судорогах глазодвигательных мышц возникают быстрые и частые непроизвольные движения глаз (нистагм). Он не причиняет беспокойства пациенту. Жалобы связаны со слабостью зрения, не поддающейся исправлению. [5]
Классификация и стадии развития косоглазия
Виды косоглазия по степени проявления [2] [8]
По времени возникновения:
По вовлечённости глаз:
- одностороннее — вовлечён только один глаз;
- альтернирующее — попеременно отклоняется то один, то другой глаз.
Виды косоглазия по степени выраженности:
- компенсированная — выявление такого вида возможно с применением офтальмологического обследования;
- субкомпенсированная — может возникнуть при ослабленном контроле глаз;
- декомпенсированная — характеризуется тем, что невозможно контролировать движение глаз.
По виду отклонения:
- сходящееся;
- расходящееся;
- вертикальное (отклонение глаза вверх или вниз);
- смешанное.
По происхождению:
Содружественное косоглазие
Содружественное косоглазие — это преимущественно патология раннего детского возраста. Поэтому именно этой группе в офтальмологии отведено большое практическое место.
Клиническая классификация содружественного косоглазия (СК) [1] [4]
- СК по направлению девиации глазного яблока:
- сходящееся (конвергирующее, эзотропия): 70 – 80%;
- расходящееся (дивергирующее, экзотропия): 15 – 20%;
- вертикальное;
- комбинированные формы;
- с A – V синдромом;
2. СК по стороне девиации глазного яблока:
- одностороннее (монолатеральное, монокулярное) от общей точки фиксации отклоняется один и тот же глаз;
- двустороннее (альтернирующее, перемежающееся) попеременно отклоняется то один, то другой глаз;
3. СК по стабильности отклонения:
4. СК по сохранности зрительных функций:
5. СК по степени влияния аметропии на угол косоглазия:
- аккомодационное;
- неаккомодационное;
- частично аккомодационное.
Паралитическое косоглазие
Паралитическое косоглазие вызвано параличом или повреждением одной или нескольких глазодвигательных мышц. Оно может возникнуть в результате патологических процессов, поражающих сами мышцы, нервы или головной мозг.
Осложнения косоглазия
- Скотома торможения— это подавление сознанием изображения, идущего от косящего глаза, и освобождающая больного от двоения;
- Дисбинокулярная амблиопия — развивается при значительном различии преломляющей способности левого и правого глаза;
- Аномальная корреспонденция сетчатки— когда между желтым пятном некосящего глаза и участком сетчатки, на который падает изображение объекта в косящем глазу, возникает новая функциональная связь, приспосабливающая отклоненный глаз к бинокулярному зрению под углом косоглазия.
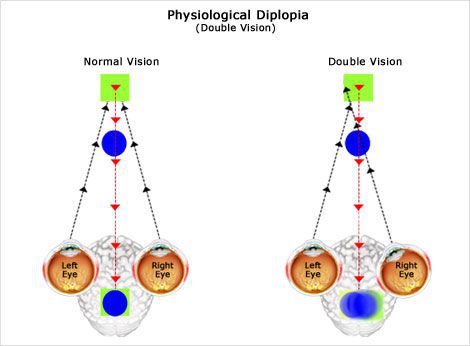
Диагностика косоглазия
Когда необходимо обратиться к врачу
К врачу следует обратиться при появлении первых симптомов косоглазия: отсутствия движения глаза в какую-то сторону, косметическом дефекте, жалобах ребёнка на двоение в глазах.
Осмотр
- Определяем движение глаз в разных направлениях. При проведении общего осмотра ребенка, показывая ему яркую игрушку или картинку, обращаем внимание на движение глаз в разных направлениях. [1][2][3]
- Определяем положение точечного светового рефлекса на роговице обоих глаз. [1][2][3]
На практике наиболее удобен метод Гиршберга: при средней ширине зрачка D=3,5 мм
- в норме симметричное расположение светового рефлекса (СР) на роговице обоих глаз по отношению к центру роговицы;
- СР у края зрачка одного глаза и в центре у другого, угол косоглазия = 15 °
- СР вблизи края зрачка в пределах радужки угол косоглазия = 20 °
- СР на середине радужки угол косоглазия = 25 ° -30 °
- СР на лимбе роговицы угол косоглазия = 45 °
- СР за лимбом на склере угол косоглазия = 60 °
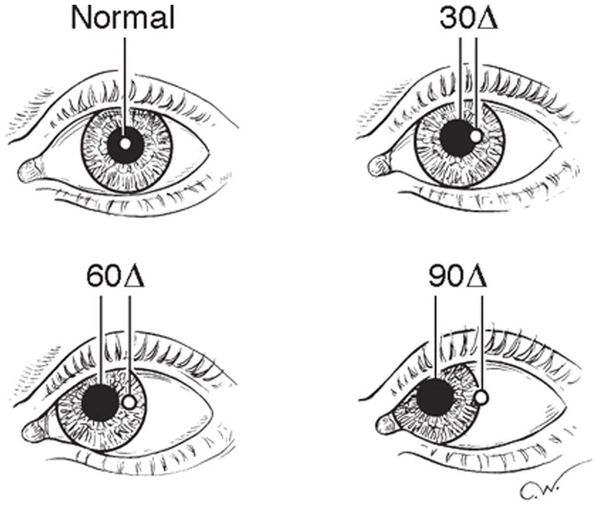
При сходящемся косоглазии световой рефлекс смещен кнаружи от центра роговицы (глаз смещен к носу), при расходящемся косоглазии рефлекс смещен кнутри от центра роговицы (глаз смещен к виску). Возможен дополнительный вертикальный компонент, свидетельствующий о наличии пареза мышц.
- Определяем первичный и вторичный угол косоглазия [2][3]
При поочередной фиксации какого-либо объекта сначала одним, а затем другим глазом. Заключение делаем по закрывающемуся глазу при его открытии.
Первичным называют угол отклонения чаще косящего, а вторичным — девиацию реже косящего или некосящего глаза при фиксации косящим глазом.
Синдромы нарушения подвижности глаз [1]
- синдром Дуэйна — врожденное нарушение подвижности глаз. Признак: ограничение отведения, приведения или их сочетание; при попытке отведения взора глазная щель сужается.
- синдром Брауна — врожденное или приобретенное. Признак: не может поднять пораженный глаз, находящийся в состоянии приведения; отклонение кверху при отведении не нарушено.
- синдром Мейбиуса — аномалии черепных нервов c V по XII. Признак: одностороннее или двустороннее нарушение движения глаз с невозможностью приведения глаз даже при отклонении головы пациента в сторону или назад (движения глаз отстают от движения головы).
- синдром Парина — врожденное или приобретенное. Признак: снижена способность к активному взгляду вверх; попытки это сделать приводят к нистагму и расширению глазной щели; зрачки умеренно расширены и не реагируют на свет, но нормально реагируют на аккомодацию.
- синдром врожденного фиброза — замещение мышечной ткани на фиброзную. Признак: одностороннее или двустороннее, ограничение или отсутствие вертикальных или горизонтальных движений глаз; сопровождается птозом и положением головы с приподнятым подбородком.
- хроническая прогрессирующая наружная офтальмоплегия — начинается с птоза и медленно прогрессирует до полного пареза век и мышц глаза.
- Синдром Кирнса – Сейра — триада из хронической прогрессирующей наружной офтальмоплегии, пигментных нарушений в сетчатке и кардиомиопатии.
Лечение косоглазия
Медикаментозная терапия в разной степени сопутствует каждому комплексу лечения косоглазия. Рекомендуется установление правильного режима быта и занятий, общеукрепляющее лечение и оздоравливающие мероприятия (санация носоглотки и полости рта, дегельминтизация, снижение аллергического состояния и др.). При неаккомодационном косоглазии строго выполнять назначения невролога.
1. Очки (оптическая коррекция). Подбор стёкол максимально корригирующих аметропию в условиях циклоплегии, для постоянного ношения. На практике нередко у детей раннего возраста ношение корригирующих стекол восстанавливает бинокулярное зрение и устраняет косоглазие. [5]
В своей практике применяю следующие назначения с хорошим положительным результатом:
При сходящемся косоглазии:
- Гиперметропия высокой и средней степени; миопия высокой степени, очки выписываю на 1.0 D слабее рефракции на циклоплегии для сохранения тонуса цилиарной мышцы;
- Гиперметропия слабой степени, полная коррекция или на 0.5 D слабее рефракции на циклоплегии. При миопии слабой степени очки не рекомендую, так как в естественных условиях должно идти напряжение аккомодации и конвергенции.
При расходящемся косоглазии:
- Миопия всех степеней, полная коррекция рефракции на циклоплегии, вызывая напряжение аккомодации и конвергенции.
- Гиперметропия высокой степени и низким зрением, очковая коррекция на 2–3.0 D слабее рефракции на циклоплегии.
2. Плеоптическое лечение. Состоит из методов лечения амблиопии. Повышение остроты зрения косящего глаза. Для этого назначаем окклюзию лучшего глаза. В своей практике применяю прямую заклейку глаза, от очковых окклюдоров отказалась из-за медленного и нестойкого положительного результата. Особенно у детей 2–4 лет. Окклюзию проводим длительно (2–6 мес.) с периодическим, один раз в 2 недели, контролем зрения обоих глаз. У детей 3–4 лет применяется методика пенализации. Создаем искусственную анизометропию, назначая гиперкоррекцию на лучший глаз и полную коррекцию на амблиопичный глаз. У детей 4–5 лет добиваемся максимального уравнивания остроты зрения обоих глаз. [1] [3]
3. Ортоптическое лечение, или зрительная терапия. Начинается после создания относительного равновесия зрения обоих глаз не менее 0.4 D у детей с 4–5 лет. Восстановление рефлекса бинокулярного зрения. [2] [3]
Предоперационные ортоптические упражнения условно разделяются на сенсорные (цель: устранение функциональной скотомы, аномалии корреспонденции сетчаток и восстановление слияния под углом косоглазия) и на моторные (цель: развитие мышц — глазодвигателей, функции которых в случае давно возникшего содружественного косоглазия нередко оказываются нарушенными вследствие изменения окологлазных тканей). [4]
4. Диплоптическое лечение. Восстановление бинокулярного и стереоскопического зрения в естественных условиях. [1]
5. Хирургическое лечение. Проводят для расслабления действия мышц (рецессия) или усиления этого действия (резекция). В ходе операции хирург принимает окончательное решение по исправлению положения глаз. [4] Хирургия экстраокулярной мышцы — это наиболее эффективный метод лечения косоглазия у детей и взрослых с обязательным условием предварительного терапевтического курса лечения.
6. Послеоперационное плеоптоортоптическое лечение. Проводится для устранения возможного после- операционного частично аккомодационного косоглазия. При необходимости усиливают ранее назначенную коррекцию. [4]
7. Стереоскопическое лечение. Восстановление сложного психического акта осознания предметов и их частей в их взаимном расположении. [2]
8. Лекарства. Медикаментозное лечение даёт слабый положительный эффект, но совместно с очковой коррекцией и аппаратным лечением эффективность при лечении косоглазия у детей более 80 %. Достичь длительного положительного лечебного результата позволяют глазные капли группы фенилэфрина. Когда косоглазие развивается на фоне миопии, рекомендованы феникамид и мидримакс.
9. Хемоденервация — метод хирургического лечения с использованием токсина ботулизма в нашей стране для лечения косоглазия у детей не применяется. У взрослых эффективность такого лечения высокая, если данное хемоденервация рекомендована врачом после детального обследования. Метод лечения применяют в основном при паралитических видах косоглазия.
10. Гимнастика для глаз. У детей косоглазие устанавливают в 2-3 года. В этом возрасте им сложно объяснить правила глазной гимнастики, выполнять упражнения дети смогут с 5 лет. Гимнастика может дополнять основное лечение.
11. Аппаратное лечение — обязательный метод лечения косоглазия у детей. Исключение допускается только по медицинским показаниям. У взрослых аппаратное лечение позволяет сократить сроки реабилитации.
12. Питание и витамины. Приветствуется разнообразное питание. В дополнении к основному лечению можно применять витаминные комплексы: "Витрум Беби", "Черника Форте", "Черника Витал", "Вивасан-сироп", "Визуалон".
13. Методы народной медицины не имеют достаточных доказательств эффективности и безопасности.
Прогноз. Профилактика
Показателем хорошей постановки профилактической работы является малое количество косящих детей и большое количество детей с корригированной аномалией рефракции. [2]
Аккомодационное косоглазие является наиболее благоприятным в исходе лечения. Стойкое устранение косоглазия происходит в 90% случаев с оптической коррекцией без хирургического лечения.
Неаккомодационное косоглазие имеет благоприятный исход при долгом аппаратном и хирургическом лечении с последующим аппаратным лечением. Выздоровление в 80% случаев. Возможен и более высокий процент устранения косоглазия, но не все семьи выдерживают длительный период лечения. Они перестают выполнять назначения врача, смирившись с диагнозом ребенка.
Читайте также:

