Как называется болезнь когда воспаляется само глазное яблоко и окружающая его ткань
Добавил пользователь Валентин П. Обновлено: 24.09.2024
Экзофтальм — термин, применяемый в офтальмологии для обозначения такой патологии как выпячивание глазного яблока вперед. В зависимости от особенностей патогенетических факторов заболевание подразделяется на два вида: истинный и ложный экзофтальм. В большинстве клинических случаев экзофтальм или протрузия глаз развивается на фоне соматических болезней различной этиологии (фактически, любых болезней тела и внутренних органов, не связанных с психическими заболеваниями). Патология характеризуется возникновением ряда неприятной симптоматики и развитием дефекта, заметного внешне. Подбор оптимального вида терапии зависит от особенностей причин возникновения экзофтальма.
Причины возникновения экзофтальма
Болезнь является признаком, указывающим на развитие каких-либо заболеваний. В зависимости от особенностей патогенетических факторов основные причины развития заболевания подразделяются на локальные и общие. Локальными причинами являются:
- Механические повреждения и травмы глаза. Травматический экзофтальм может быть как односторонним, так и двухсторонним, может сопровождаться развитием воспалительных процессов, увеличением показателей внутриглазного давления. При отсутствии принятых своевременно мер, травматический экзофтальм может стать причиной снижения остроты зрения или привести к проптозу – выпадению глаза.
- Воспалительные процессы, затрагивающие глазницы также могут стать фактором возникновения глазных симптомов экзофтальма.
Онкологические заболевания. Опухоли, независимо от их размера, могут привести к стремительному развитию экзофтальма, причиной заболевания чаще становятся поражения головного мозга, глаз, зрительного нерва, сонной артерии.
Варикозное расширение, затрагивающее глазные вены.
Глаукома, носящая врожденный характер.
Нарушение функционирования глазодвигательных мышц.
Причины патологии могут носить общий характер. Независимо от особенностей механизма развития соматических заболеваний, причины болезни глаз могут быть следующими:
Различные варианты патологий щитовидной железы, к числу которых можно отнести, к примеру, диффузный токсический зоб (болезнь Грейвса) или аутоиммунный тиреоидит (зоб Хашимото). Чаще всего по этой причине выпучивание глаз бывает у подростков в период пубертата. К счастью, в юном возрасте это обычно поддаётся лечению и носит обратимый характер, но в редких случаях врачи прибегают к удалению щитовидной железы радиоактивным йодом.
Патологии органов кроветворения, для которых характерны различные варианты механизмов развития.
Гидроцефалия, именуемая в быту водянкой головного мозга, в большинстве клинических случаев приводит к развитию двустороннего экзофтальма.
Нарушения формы черепа. Различные варианты патологий строения черепа, в том числе, выраженные в легкой форме, нередко приводят к появлению симптомов экзофтальма.
Воспалительные процессы, затрагивающие полость носа. Лечение в таких случаях назначает оториноларинголог.
Односторонний экзофтальм, либо двухсторонняя его форма развиваются на фоне генетических мутаций и аномалий внутриутробного развития.
Виды экзофтальма
Истинный экзофтальм. Истинная форма развивается на фоне воспалительных, онкологических или иных поражений органов зрения.
Ложный или мнимый экзофтальм. Ложная или мнимая патология чаще имеет врожденный характер и развивается на фоне различных аномалий и патологий строения черепной коробки.
В зависимости от особенностей клинической картины и специфики развития выделяют следующие варианты классификации экзофтальма:
Постоянный. Постоянный экзофтальм имеет стремительный характер развития и возникает на фоне поражений щитовидной железы.
Перемежающийся. Этот вид может возникать на фоне различных поражений кровеносной системы глаз. Характеризуется наличием следующего признака – выпячивание глазного яблока может перемещаться от одного глаза к другому в зависимости от положения головы.
Пульсирующий экзофтальм. Данная форма протрузии развивается на фоне поражений органов зрения, либо кровеносной системы глаз. При отсутствии адекватного лечения пульсирующий экзофтальм может привести к проптозу, то есть, выпадению глазного яблока.
В зависимости от характера течения протрузии выделяют следующие ее виды:
Интермиттирующий экзофтальм. Нередко возникает на фоне поражения сосудистой системы. При данной форме чаще наблюдается сильное выпячивание глазного яблока и проптоз. Экзофтальм данного вида нередко приводит к развитию осложнений.
Тиреотоксический. Развивается на фоне поражений щитовидный железы, проявляется в виде легкой, мнимой и временной формы. Крайне редко приводит к осложнениям.
Отечный экзофтальм. Появляется вследствие поражения эндокринной системы. Для данной формы характерным является стремительное развитие болезни глаз.
Методы лечения протрузии подбираются в соответствии с особенностями поставленного диагноза и определения классификации экзофтальма.
Симптомы экзофтальма
Экзофтальм — это заболевание, характеризующееся проявлением выраженной симптоматики. В качестве основных признаков можно привести следующие:
Постоянное или временное выпячивание глазных яблок. Симптомы могут проявляться как на одной, так и на обеих сторонах. Помимо основных возможно появление дополнительных признаков, в числе которых — косоглазие.
Отечность тканей глазного яблока. При диагнозе экзофтальм возможно появление отека слизистых тканей полости носа.
Ухудшение зрения. Возможно двоение предметов, появление перед глазами расплывчатых кругов.
Трудности при смыкании век. Чаще всего такие симптомы наблюдаются на фоне двустороннего выраженного экзофтальма.
При постановке диагноза учитываются основные данные, полученные при визуальном осмотре пациента и изучении анамнеза. Приведенные сведения позволяют определить не только этиологию, но также степень развития патологии глаз.
С этими симптомами необходимо обратиться к врачу как можно скорее. В особенности это касается случаев, если глаза резко стали более выпуклыми за короткий срок. Даже если самочувствие нормальное, постарайтесь по возможности посетить эндокринолога.
Стадия (степень тяжести) экзофтальма определяют по степени смещения глазного яблока:
На I стадии диаметр глазного яблока составляет 21-23 мм. Патология может протекать бессимптомно;
На II — 24-26 мм. Больной начинает жаловаться на затруднения движения глазами и двоение;
На III — 27 и более. Становится тяжело смыкать веки, появляется повышенная сухость, начинает падать зрение.
Лечение
Терапия при экзофтальме глаз подбирается с учетом степени тяжести заболевания, основных причин, спровоцировавших его развитие и специфики клинической картины. В наиболее тяжелых случаях необходимо хирургическое вмешательство. Медикаменты, используемые для лечения, могут быть следующими:
- Противовоспалительные препараты для глаз. Использование лекарственных средств, обладающих противовоспалительными, иммуномодулирующими и антибактериальными свойствами носит обязательный характер при лечении экзофтальма в том случае, если его развитию способствовали соматические воспалительные процессы, а также инфекционные поражения глаз.
- Глюкокортикостероиды. Применение средств данной группы является необходимым в том случае, если развитие заболевания обусловлено поражением щитовидки. При отсутствия положительной динамики лечения экзофтальма, пациенту может быть показано удаление щитовидной железы. В данной ситуации для восстановления организма, гормонального фона и предупреждения осложнений экзофтальма истинной формы необходим прием глюкокортикостероидных препаратов.
- Гормональные препараты. Применение медикаментов данной группы необходимо на фоне эндокринных заболеваний, к числу которых относится тиреотоксикоз.
- Оперативное вмешательство. Выраженный экзофтальм, развитие которого обусловлено травмами, онкологическими заболеваниями глаз, поражениями нервной системы не лечится с помощью консервативной терапии, в данном случае обязательно хирургическое вмешательство. Подбор типа инвазивных манипуляций зависит от особенностей вида болезни. Врожденный экзофтальм, имеющий выраженную форму, лечится посредством проведения пластической операции, направленной на устранение дефекта. При механических повреждениях, сопряженных с поражением роговой оболочки глаза, применяется метод сшивания век. В том случае, если протрузия развивается в результате нарушений функционирования эндокринной системы, оперативное вмешательство направлено на удаление щитовидной железы.
На фоне легких форм мнимой или ложной протрузии лечение не носит обязательного характера, однако для предупреждения прогрессирования патологии может потребоваться прием средств и препаратов, обладающих иммуномодулирующим действием.
Прогноз и профилактика экзофтальма
Прогноз развития протрузии глаз зависит от стадии заболевания и степени тяжести. При начале лечения на ранних этапах формирования болезни шансы на полное устранение патологии и восстановление зрения, а также внешнего вида больного максимальны. На фоне осложнений и при запущенных формах патологии прогноз не является благоприятным, в таких ситуациях возможна полная утрата зрения или проптоз глаза.
При наличии предрасположенности к развитию патологии, а также на ранних этапах ее развития обязательны профилактические меры, предупреждающее прогрессирование болезни. Наиболее эффективными являются следующие:
Отказ от вредных привычек. Употребление алкоголя и никотина может спровоцировать поражение сосудистой системы глаз, что в свою очередь приведет к развитию осложнений протрузии.
Изменение рациона питания. Для обогащения организма витаминными комплексами рекомендуется отказаться от употребления тяжелой пищи в пользу свежих овощей и фруктов.
Соблюдение гигиены глазных яблок.
Предупреждение стрессовых ситуаций, которые также могут привести к выпячиванию глаз.
Предупреждение травм и механических повреждений глазных яблок. Соблюдение техники безопасности на предприятиях.
Наиболее важный фактор профилактики болезни глаз – своевременная терапия соматических заболеваний, наличие которых может спровоцировать развитие или осложнения экзофтальма.
Заключение
Как и с любыми другими заболеваниями, здесь важна ранняя диагностика. Поэтому если вы заметили у себя или кого-то из родных симптомы, похожие на приведённые выше, обратитесь к врачу как можно скорее. Помните: вовремя замеченный экзофтальм гораздо легче поддаётся специфическому лечению.
Несвоевременная терапия протрузии глаз, а также заболеваний, провоцирующих ее развитие, может привести к ряду тяжелых осложнений, в числе которых выпадение глазного яблока, внутренние кровотечения, приводящие к отечности слизистых тканей глаз, полная или частичная потеря зрения. Даже при условии успешного излечивания патологии существует немалый риск рецидива заболевания. для минимизации осложнений и возможных рисков рекомендуется соблюдать меры профилактики и проходить регулярные медицинские осмотры.

В начале октября прошли первые теледебаты кандидатов в вице-президенты США Камалы Харрис и Майка Пенса. Вполне естественно, что основное внимание политиков во время публичной дискуссии занимала глобальная пандемия коронавируса. Пока они страстно пикировались, периодически переходя на личности, главным предметом интереса зрителей, наблюдавших за прениями сторон, стал левый (красный) глаз действующего вице-президента.

Зная о том, что вирус в настоящее время распространяется по Белому дому, пользователи социальных сетей поспешили предположить, что красный глаз Майка Пенса — признак наличия у него коронавирусной инфекции (спойлер — нет, на самом деле следствие разрыва конъюнктивального сосуда). Сейчас об этом новом симптоме COVID-19 достаточно часто пишут в прессе. Но нужно ли связывать каждый случай покраснения глаз с коронавирусом?
Действительно ли покраснение глаз может свидетельствовать о заражении коронавирусом?
Причиной покраснения глаза может быть конъюнктивит, который, в свою очередь, может являться одним из симптомов коронавирусной инфекции. Об этом еще в марте заявила Американская академия офтальмологии. Но Центры по контролю и профилактике заболеваний США (CDC) не включают конъюнктивит в список частых симптомов COVID-19. Мета-анализ, опубликованный в Журнале медицинской вирусологии в мае, предоставил данные об 1,1% случаев конъюнктивита среди всех случаев COVID-19. Исследование показало, что конъюнктивит чаще встречается в тяжелых случаях коронавируса (3% по сравнению с 0,7% легких случаев).
Таким образом, конъюнктивит не является одним из основных симптомов COVID-19, равно как и не является самой распространенной причиной покраснения глаз.
Дальше попробуем разобраться, каковы же наиболее частые причины этого явления.
Причины покраснения глаз
Покраснение глаза возникает, когда сосуды на его поверхности (сосуды конъюнктивы, эписклеры, склеры) расширяются, что придает белкам глаз красный или розовый оттенок. Расширяться они могут по разным причинам, например, при подъеме артериального давления, употреблении алкоголя, зрительном перенапряжении, неполноценном сне и недосыпе, во время плача. Кроме того, глаза могут краснеть при их раздражении сигаретным дымом, пылью, при контакте с хлорированной водой в бассейне. Также глаза краснеют при механической травме глаза и окружающих его структур, попадании инородного тела в глаза.
Среди других частых причин покраснения глаз рассматриваются следующие:
Синдром сухого глаза (ССГ) — наиболее частая причина продолжительного покраснения глаз. Это состояние возникает, когда собственных слез недостаточно или страдает качество слезной пленки на поверхности глаза, вследствие чего слеза быстро испаряется с глазной поверхности. В результате глаз становится сухим, что приводит к его раздражению и появлению покраснения. Также сухость и раздражение глаз может возникнуть, если вы смотрите на экран компьютера в течение длительного времени (компьютерный зрительный синдром). Спровоцировать сухость в глазах может постоянный прием некоторых лекарственных препаратов, гормональные изменения в организме и сопутствующие заболевания (синдром Шегрена, сахарный диабет, аутоиммунные заболевания и др.).
Конъюнктивит — это воспаление слизистой оболочки глаза (конъюнктивы), при котором помимо покраснения глаз может наблюдаться отек, боль, зуд, жжение в глазах, слезотечение, выделения из глаз (слизистые, гнойные). Конъюнктивит бывает инфекционным (около 80% всех случаев острого конъюнктивита вирусные, также встречается бактериальный, реже хламидийный и грибковый) и аллергическим. В зависимости от причины, вызвавшей воспаление, тактика лечения различается.
Увеит — воспаление сосудистой оболочки глаза, помимо покраснения может вызвать боль, ухудшение зрения, повышенную светочувствительность и светобоязнь. Симптомы часто возникают внезапно и быстро прогрессируют. При появлении признаков увеита следует незамедлительно обратиться к офтальмологу, так как промедление с лечением может привести к серьезным повреждениям глаза и необратимым последствиям, вплоть до слепоты.
Субконъюнктивальное кровоизлияние — появляется вследствие разрыва кровеносного сосуда под конъюнктивой глаза, что часто выглядит довольно устрашающе, но обычно не причиняет непоправимого вреда глазу. Может быть следствием избыточного напряжения, поднятия слишком тяжелых предметов, сильного чихания и кашля, а также подъемов АД (часто у пожилых).
Острый приступ закрытоугольной глаукомы — серьезное заболевание глаз, при котором, помимо покраснения глаза, наблюдается резкая выраженная боль в глазу, головная боль, помутнение зрения, появление радужных кругов перед глазом. Обычно подобное состояние наблюдается в одном глазу, возникает вследствие быстрого повышения внутриглазного давления и требует неотложной медицинской помощи.
Эписклерит — воспалительное заболевание эписклеры, ткани между конъюнктивой и склерой. Характерно диффузное или локальное покраснение глазного яблока за счет расширения не только конъюнктивальных сосудов, но и эписклеральных сосудов, лежащих глубже. Реже встречается узелковая форма эписклерита, когда на глазном яблоке формируется узелок под конъюнктивой, окруженный расширенными сосудами. Часто эписклерит является самокупирующимся заболеванием, не требующим активного лечения. Зачастую причина эписклерита неизвестна, но в 1/3 случаев он возникает у пациентов с системными заболеваниями.
Это наиболее частые причины покраснения глаз, большинство из них не приводят к серьезным осложнениям для органа зрения. В случаях, если покраснение не проходит в течение нескольких дней или сопровождается болью, ухудшением зрения, светобоязнью, следует незамедлительно обратиться к офтальмологу.
До 90% информации об окружающем мире человек получает с помощью органа зрения. Глаз – это очень чувствительный орган, глаза нужно беречь и с вниманием относиться к травмам и повреждениям. Кровоизлияние в глаз может произойти в любом возрасте и по самым разным причинам. Когда это признак патологии, а когда можно обойтись без врача? Почему развиваются осложнения, и можно ли этого избежать?
В первую очередь, кровоизлияние – это не отдельное заболевание, а симптом, иногда свидетельствующий о наличии болезни сосудов или зрительного анализатора. Если патология возникает на фоне травмы или физической нагрузки и не сопровождается сильной болью или нарушением зрения, то такая ситуация, как правило, не опасна. Если наблюдаются дополнительные симптомы и кровоизлияние не проходит – без помощи врача-офтальмолога не обойтись. Лечение зависит исключительно от причины возникновения проблемы и назначается только после обследования.
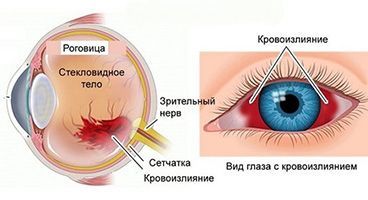
Виды кровоизлияния в глаз
Кровоизлияние – это повреждение кровеносных сосудов, чаще всего самых мелких – капилляров. Оно приводит к покраснению, интенсивность которого зависит не от степени повреждения, а от локализации разрыва сосудов.
По тому, в каком отделе глаза произошло кровоизлияние, выделяют четыре типа:
- Гифема. Так называется скопление крови между роговицей и радужкой – это пространство называется камерой глаза. Чаще всего возникает вследствие механической травмы тупым предметом. Эта разновидность кровоизлияния сопровождается выраженной болью, а также нарушением зрения. При развитии гифемы требуется срочная помощь офтальмолога, иначе возможны осложнения.
- Гемофтальм. Так называется кровоизлияние, локализованное в стекловидном теле. Основной симптом – туманная дымка перед глазами, не пропадающая при моргании. Если крови скапливается много, то возможна полная потеря зрения. Эта разновидность кровоизлияния считается наиболее тяжелой и опасной. Потеря зрения может быть необратимой, вероятность излечения зависит от скорости оказания медицинской помощи.
- Субконъюнктивальное кровоизлияние вызывается повреждением сосудистой сети слизистой оболочки. Эти кровоизлияния часто случаются без видимой причины, могут развиваться на фоне хронических болезней глаза или сосудов.
- Скопление крови в области сетчатки возникает из-за повреждения сосудов сетчатки. Эта область глаза наиболее чувствительная и подверженная повреждениям. Достаточно небольшого кровоизлияния, чтобы развилось стойкое нарушение зрения.
Определить, к какой категории относится кровоизлияние, может только специалист. Поэтому при появлении типичных симптомов правильнее всего в тот же день обратиться к офтальмологу.
- Первичная консультация - 3 900
- Повторная консультация - 2 000
Симптомы
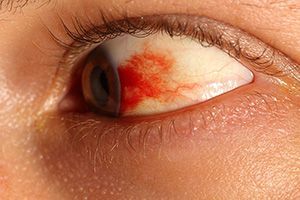
Симптомы кровоизлияния также различаются в зависимости от локализации повреждений.
При возникновении гифемы развивается такая характерная клиническая картина:
- В глазу появляется красное пятно с ровными краями, оно равномерно окрашено.
- Степень окраски пятна меняется в зависимости от положения тела – лежа или стоя. Это связано с тем, что кровь может перетекать внутри передней камеры глаза.
- Потери зрения нет.
- При отсутствии помощи кровоизлияние проходит самостоятельно в течение нескольких дней.
Симптомы гемофтальма сильно отличаются:
- Внешне кровоизлияние проявляется наличием бурого пятна с однородной окраской.
- Наблюдается нарушение зрения. Степень тяжести зависит от того, насколько сильно повреждена слизистая. При тотальном гемофтальме может развиться полная потеря зрения.
- Перед глазами появляются вспышки, возникают темные пятна, часто меняющие форму и размер.
Гемофтальм требует врачебной помощи, потому что среди возможных осложнений числятся отслойка сетчатки и атрофия глаза. А при оперативном лечении можно сохранить зрение.
Симптомы кровоизлияния в сетчатку:
- Перед глазами появляется сетка, возникают движущиеся точки – мушки.
- Предметы выглядят расплывчато.
- Снижается острота зрения. Редко зрение пропадает полностью.
Возникает на фоне контузии орбиты (что часто является следствием тяжелых травм в области глаз), а также на фоне васкулита и некоторых системных заболеваний.
Если при кровоизлиянии накапливается много крови, развивается такое состояние как экзофтальм. Глазные яблоки начинают выступать вперед, пациент ощущает ограничение в движении глаза. Если кровь находит выход, то она может выступать под веком и в конъюнктивальный мешок.
Существуют симптомы, указывающие на специфические повреждения и использующиеся в диагностике. Например, если кровоизлияние распространяется и на кожу и напоминает оправу очков, это говорит о переломе основания черепа.
Причины
Причины бывают разные:
- Травмы глаза, глазницы или черепа. Особенно опасны тупые сильные удары по голове. После получения такой травмы (даже при отсутствии симптомов) необходимо пройти осмотр у офтальмолога.
- Инфекционные вирусные заболевания. Кровоизлияние происходит из-за воспаленной слизистой.
- Развитие гипертонического криза. Быстрое повышение артериального давления может привести к нарушению целостности сосудов. Особенно часто такое происходит к пожилых людей или у пациентов, страдающих от сахарного диабета или аутоиммунных заболеваний.
- Рвота и сильный кашель (физическое перенапряжение) могут привести к появлению небольшого кровоизлияния. Несмотря на то, что покраснение глаза бывает сильным, состояние не относится к категории опасных.
- Прием лекарственных препаратов, снижающих вязкость крови. К ним относится популярное обезболивающее и жаропонижающее — аспирин, который часто принимают в больших дозах и без назначения врача.
- Дефицит витамина К. Это редкая патология. Витамин К вырабатывает микробиота кишечника, и чаще всего дефицит развивается после массивной антибиотикотерапии или при хронических заболеваниях иммунной системы или органов ЖКТ.
- Наследственное нарушение свертываемости крови – гемофилия.
Риск значительно возрастает при наличии любых хронических патологий сердца, сосудов и внутренних органов, а также в первые несколько недель после операций на глазах.
Кровоизлияния могут происходить и у детей любого возраста: от новорожденных до подростков. Причины в основном те же, что и у взрослых.
Рекомендации пациентам
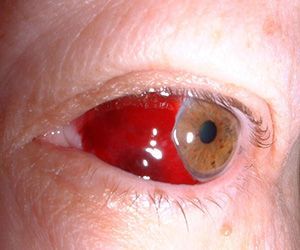
Когда стоит немедленно обратиться к врачу:
- Покраснение возникло одновременно в обоих глазах. Это может быть признаком серьезного нарушения кровообращения.
- Потеря или снижение зрения в одном глазу или в обоих на фоне покраснения.
- Кровоизлияние сопровождается туманом перед глазами, который не проходит в течение нескольких минут или после моргания.
- Покраснение сопровождается сильной болью и нарушением зрительной функции.
- Кровоизлияние произошло в результате травмы. Часто из-за шока сложно определить реальную тяжесть полученных повреждений.
- Покраснение появилось на фоне приема антикоагулянтов.
Если кровоизлияние не сопровождается перечисленными симптомами, оно субконъюнктивальное, и пациенту известна причина, то обращаться к врачу необязательно. Офтальмолога стоит посетить, если покраснение не пройдет в течение нескольких дней.
Что нельзя делать при кровоизлиянии:
- Не рекомендуется тереть глаза – это приведет к раздражению, которое может скрыть симптомы, а в отдельных случаях это может усилить кровотечение.
- Закапывать сосудосуживающие средства до консультации со специалистом.
- Носить контактные линзы.
- Нельзя самостоятельно прекращать прием антикоагулянтов. Необходимо сообщить о кровоизлиянии лечащему врачу.
При появлении кровоизлияния в глаз в любом случае необходимо дать глазам отдых, не напрягаться, избегать физических нагрузок до видимого улучшения.
Что касается профилактики, то не существует специальных мер, которые могут защитить от кровоизлияния. Пациентам, страдающим от системных заболеваний, необходимо принимать прописанные препараты, соблюдать рекомендации по образу жизни. Больным сахарным диабетом и гипертонической болезнью нужно наблюдаться у офтальмолога, посещать профилактические осмотры.
С помощью зрения человек получает основную информацию об окружающем мире. Именно поэтому болезни глаз требуют такого пристального внимания — ведь ухудшение зрения или его потеря очень влияют на качество жизни


ПРОВЕРЕНО ЭКСПЕРТОМ
Сергей Никулин
Офтальмолог высшей категории, офтальмохирург,
член Европейского общества катарактальных
и рефракционных хирургов (ESCRS). Стаж более 35 лет
Профиль эксперта
В 21 веке практически каждый второй житель планеты сталкивается с заболеваниями глаз. Технологии, промышленость развиваются намного быстрее, чем эволюционирует человеческое тело. Организм просто не успевает подстраиваться под новые реалии, и зрение очень часто страдает. На него влияют экология, изменения качества пищи, гаджеты, сосредоточенность на близко расположенных предметах (чтение, письмо, рукоделие, мониторы). Чем раньше диагностированы возможные проблемы со зрением, тем выше шанс побороть их.
Что нужно знать о болезнях глаз
Болезни глаз делятся на врожденные и приобретенные. Часто причинами врожденных болезней служат генетическая мутация, аномалия развития еще в утробе.
Приобретенные болезни глаз обычно связаны с травмами, инфекциями и хроническими заболеваниями. Например, сахарный диабет или гипертония очень влияют на качество стенок сосудов, что отражается на внутриглазном давлении. Зрение от этого страдает. С возрастом хронических заболеваний становится все больше, поэтому большинство пожилых людей неизбежно страдают от проблем с глазами.
На сегодняшний день существует не менее двух тысяч глазных болезней. Самые распространенные среди всех возрастов: близорукость, дальнозоркость и синдром сухого глаза. Типичными болезнями пожилых людей являются катаракта – помутнение хрусталика, и глаукома – повышенное внутриглазное давление, приводящее к атрофии нерва.
Некоторые из болезней глаз хорошо поддаются лечению, другие невозможно устранить даже хирургически. Обследованием и лечением занимаются окулисты. Также глазной врач называется офтальмологом, это одно и то же.
Какие бывают болезни глаз
Когда мы смотрим на предмет, глаз и мозг проделывают сложную работу, чтобы мы увидели картинку.
Глазное яблоко человека имеет форму шара. Большая его часть заполнена стекловидным телом – веществом, напоминающим прозрачное желе. Оно поддерживает форму глаза. Чтобы глаз был постоянно увлажненным и не пересыхал, существуют слезные железы. А для защиты от пыли и мелких частиц – веки и ресницы.
Снаружи глаз покрыт оболочкой – склерой. Ее прозрачная часть, через которую видно зрачок и радужку, называется роговицей. Следующий слой – сосудистая оболочка, в которой проходит множество капилляров, питающих клетки глаза.
На задней стенке глазного яблока находится сетчатка, которая улавливает свет и передает информацию по нерву в мозг. Свет поступает через зрачок – отверстие, которое может сужаться и расширяться, если света недостаточно, или, напротив, слишком много. Это действие происходит за счет мышц, расположенных в радужке. Она же определяет цвет наших глаз. Чем больше пигмента, тем темнее глаза.
Чтобы сфокусировать свет на небольшой площади сетчатки, в глазу есть хрусталик. Он с помощью особой мышцы меняет кривизну и преломляет свет в зависимости от того, как далеко находится объект.
В глазном яблоке также есть камеры, заполненные жидкостью, которая тоже преломляет свет и питает хрусталик и роговицу. Глазное яблоко двигается за счет мышц, которые его поворачивают и изменяют форму – немного вытягивают или сжимают. Это нужно для четкого зрения на любом расстоянии от предмета.
Глаз человека состоит из множества частей. И каждая из них может быть поражена самыми различными заболеваниями, некоторые из которых влияют на зрение и даже вызывают слепоту. Другие болезни глаз лишь приносят небольшой дискомфорт. Ниже приведем одни из самых распространенных болезней глаз, поскольку всего их сотни.
Изменение рефракции (преломления света) глаза:
Повреждения органов зрения, увы, встречаются в повседневной жизни достаточно часто. Травматические повреждения глаз занимают лидирующие позиции среди причин слепоты и получения инвалидности.
Чаще всего происходят субконъюнктивальные кровоизлияния, незначительные травмы роговицы, век и конъюнктивы. При этом наиболее опасны гифема, кровоизлияния в стекловидное тело и сетчатку глаза. Редко встречаются: разрыв роговицы, травма сетчатки глаза, перелом глазного дна, повреждение зрительного нерва или слезного канала, смещение хрусталика.

Причины травм глаза
Острые травмы часто возникают при повреждении очков или масок, т. е. средств, которые должны защищать. Осколки разбитого стекла или пластика становятся причиной множества проникающих ранений глазного яблока, резаных ран век и лица. Также острые повреждения можно получить от ногтей, веток деревьев, и в некоторых видах спорта, например, баскетболе, водном поло, регби, борьбе.
Тем не менее большинство травм глаза тупые (контузии). Любой объект, летящий с высокой скоростью, может нанести тупую травму. Если предмет большой, часть энергии поглощается окружающими тканями, которые тоже могут быть повреждены (вплоть до перелома носа, скуловой кости).
Травмы глаз и век чаще всего случаются на спортивных соревнованиях (13% всех случаев). Самые травмоопасные в этом отношении виды спорта, по данным статистики Норвегии: футбол (до 35%), хоккей с мячом (13%), сквош (до 11%), гандбол (до 7%). В Шотландии футбол также лидирует (до 33%), затем — сквош (до 30%), хоккей с шайбой (до 10%), теннис (до 10%) и бадминтон (до 8%).
В США первую позицию занимает баскетбол, а пейнтбол идет на втором месте (до 21%). Возможно, реальная опасность этих видов спорта не так высока, а всё дело в их популярности.

Разрывы радужной оболочки по краю зрачка приводят к невозможности его сужения, а разрывы по периферии — к образованию ложного зрачка. Повреждение нервов радужной оболочки вызывает неспособность регулировать поступление света в глаз.
Тупая травма глаза приводит к кровоизлиянию в переднюю камеру глаза (гифема) и стекловидное тело. Гифему видно сразу, это своеобразный маркер серьезного повреждения, при этом орган зрения должен быть обследован офтальмологом.
Ранение век
Поверхностные ранения век повреждают только кожные покровы и мышечный слой, а сквозные ранения повреждают все слои века. Поскольку кожа век отличается большой растяжимостью и рыхлостью подкожной клетчатки, здесь очень рано появляются отек и кровоизлияния. Кожа век становится напряженной, цвет при этом от темно-синего до фиолетового. Возможно распространение отека на веко другого глаза.
Маленькая внешняя рана века может скрывать массивное внутреннее повреждение, требующее незамедлительной помощи офтальмолога.
По виду раны нельзя делать вывод о степени повреждения глубжележащих тканей. Маленькая внешняя рана века может скрывать массивное внутреннее повреждение, требующее незамедлительной помощи офтальмолога.
Если рана расположена вертикально, то края ее зияют вследствие разрыва поперечных мышечных волокон. При ранении века может образоваться подкожная эмфизема. Это говорит о нарушении целостности костей придаточных пазух носа.
Незначительные ранения век заканчиваются благоприятно, но если рана инфицировалась, возможно рубцевание и деформация века.
Если раны века инфицировались, могут образоваться рубцы, а это в свою очередь приводит к рубцовому вывороту века. При повреждении мышцы, поднимающей верхнее веко, может появиться птоз травматического генеза. При подозрении на внедрение инородного тела в ткани век, глазницы или слезных органов нужно провести рентгенографию глазницы.

Лечение
Первая помощь при ранении века - кожу вокруг раны следует обработать антисептиком (мирамистин, этакридин, пиклоксидин, борная кислота), а при загрязнении раны, нужно ее очистить и промыть раствором перекиси водорода, после чего наложить асептическую повязку.
Инородное тело конъюнктивы
Инородное тело конъюнктивы (обычно это мелкие частицы земли, угля, камня или металла, песчинки, волоски злаковых растений) может остаться на поверхности или внедриться в нее, нарушив целостность эпителиального покрова, в последнем случае образуется воспалительный инфильтрат.
В клинике преобладают симптомы раздражения глаза: светобоязнь, боль, блефароспазм и, естественно, ощущение присутствия инородного тела. При осмотре или при биомикроскопии можно увидеть инородное тело на конъюнктиве или внутри нее.
Инородное тело может перемещаться вследствие мигательных рефлекторных движений глаза. Часто оно задерживается в бороздке века, на его внутренней поверхности. Тогда при выворачивании века обнаруживается воспалительный инфильтрат с сосочками в центре которого — инородное тело (волосок злаковых растений и т. д.).
Лечение
При поверхностном расположении чужеродную частицу можно без труда удалить смоченным в дезинфицирующем растворе ватным тампоном. Если произошло внедрение вглубь тканей глаза, нужно закапать в глаз раствор тетракаина (0,5 %), а далее удалить специальной иглой или пинцетом. При невозможности удаления таким способом проводят иссечение участка конъюнктивы вместе с инородной частицей.
Ранения роговицы глаза
Чаще всего ранения роговицы вызваны царапанием ногтем или другим инородным телом, но встречаются и более серьезные повреждения, например, химические ожоги.
Все ранения роговицы делятся на линейные и лоскутные. Они могут быть различной величины и формы. Клинические проявления: слезотечение, светобоязнь, боль в глазу, блефароспазм. Если присоединяется инфекция, то можно обнаружить воспалительную инфильтрацию краев раны.
Для постановки диагноза непрободного ранения роговицы, кроме анамнестических и клинических данных, используют следующий способ: капли раствора флуоресцеина (1%), закапывают в конъюнктивальный мешок с последующим промыванием раствором хлорида натрия (изотоническим). Травмированный участок роговицы приобретет желто-зеленый цвет.
Лечение
Анальгетики при травме роговицы глаза не используют, т.к. это задерживает процесс заживления. Эпителизация происходит в течение нескольких дней без следа. Если повреждение было глубоким, возможно, после заживления останется участок помутнения, снижающий (иногда) остроту зрения. В целом прогноз при травмах роговицы благоприятный.
Инородное тело в роговице глаза
Инородные частицы могут задерживаться на поверхности роговицы или проникать в глубину глазных тканей (чаще металлические частицы). Это зависит от скорости полета, наличия острых углов и зубцов на инородном теле. Проникая в ткань глаза, инородное тело нарушает целостность и вызывает развитие воспалительного инфильтрата, видимого при осмотре в виде ободка. Появляется сосудистая перикорнеальная реакция.
Лечение
Предварительно обезболив, нужно удалить инородное тело с роговицы помощью смоченного в борной кислоте (2 %) ватного тампона. При глубоко расположенных частицах применяют копье или желобоватое долото. Мельчайшие частички угля, пороха, песка, камня чаще не удаляют, если они не вызывают болезненных реакций. А вот тела, способные окислиться (сталь, железо, медь, свинец и т. д.), нужно обязательно удалить, иначе они вызовут воспалительную реакцию с образованием инфильтрата. Инородные тела роговицы могут проникать в переднюю камеру глаза, вызывая ее полное опорожнение. В таких случаях обязательно стационарное лечение.
Прогноз при поверхностно расположенных инородных телах роговицы благоприятный — они не оставляют следов. Но извлечение чужеродных частиц из глубоких слоев приводит к помутнению, снижающему остроту зрения.
Гифема
Так называется кровоизлияние в переднюю камеру глаза. Гифема может появиться в результате травмирования сосудов радужной оболочки. При этом происходит опущение крови на дно передней камеры глаза. Непосредственно видна кровавая полоска в нижних отделах передней камеры. Внешний вид гифемы меняется в зависимости от изменения положения головы пострадавшего. Возможно быстрое рассасывание гифемы, в течение одного-двух дней, но иногда процесс заживления затягивается.
Если размеры гифемы небольшие, острота зрения может не пострадать. Но при любом размере пострадавший должен быть осмотрен офтальмологом.
Лечение
Цель лечения гифемы — предотвратить кровотечение, способное привести к глаукоме с помутнением роговицы. Больному на три-четыре дня прописывают постельный режим. Назначают препараты аминокапроновой кислоты и антифибринолитики. В целом прогноз благоприятный.
Смещение хрусталика
Смещение хрусталика происходит при тупых травмах глаза. Здесь имеет место повреждение цинновой связки, появляется неравномерность передней камеры, что приводит к дрожанию радужной оболочки (иридодонез). Визуально определяется край вывихнутого хрусталика. При офтальмоскопии мы видим как бы два диска зрительного нерва.
Смещение хрусталика сочетается с катарактой травматического генеза, вторичной глаукомой, иридоциклитом. В случае с полным отрывом цинновой связки образуется вывих хрусталика и его смещение в переднюю камеру глаза, а иногда в стекловидное тело. При этом передняя камера глаза углубляется, зрачок суживается. В таких случаях резко появляется иридоциклит и острый приступ глаукомы.
Главный симптом смещения хрусталика — дрожание радужной оболочки, или иридодонез. Дрожание радужки иногда можно увидеть невооруженным глазом. Но лучше это наблюдать в свете щелевой лампы. Но дрожание радужки может быть не всегда. В таких случаях выявить смещение хрусталика помогают такие симптомы, как разная глубина передней и задней камеры глаз вследствие выраженного давления, а также перемещение стекловидного тела кпереди, туда, где опора хрусталика ослаблена.
Подвывихи хрусталика чаще всего появляются в верхнем внутреннем квадранте. В хрусталике при вывихе развиваются дегенеративные процессы с последующим помутнением, а в редких случаях — его полное рассасывание.
Лечение глаза после травмы
Так как при неосложненном смещении хрусталика зрение снижается несущественно, то и лечения не требуется. Но в случае осложнений в результате травмы глаза (помутнение хрусталика, вторичная глаукома) требуется его удаление и замещение на искусственный хрусталик.
Кровоизлияние в стекловидное тело глаза: симптомы и лечение
Удар в область стекловидного тела проявляется кровоизлиянием. Кровь в ретролентальном пространстве стекловидного тела расширяет его, а кровь в орбикулярном пространстве приводит к образованию специфического ободка (полоски), который окружает сзади периферию хрусталика.
Под гемофтальмом понимают массивное кровоизлияние в стекловидное тело, занимающее значительную часть последнего.
Примерно на третьи сутки после травмы кровь в стекловидном теле подвергается процессу гемолиза с потерей эритроцитами гемоглобина, вследствие чего они становятся бесцветными и позже исчезают. А гемоглобин эритроцитов приобретает вид зерен, которые в последующем поглощаются фагоцитами. Образуется гемосидерин, который оказывает токсическое действие на сетчатку. Иногда кровь полностью не рассасывается и происходит организация сгустка крови с замещением его соединительнотканными швартами.В клинической картине гемофтальма преобладает потеря остроты зрения от состояния светоощущения до полной слепоты. Фокальное освещение и биомикроскопия позволяют увидеть за хрусталиком темно-коричневую зернистую, иногда с красноватым оттенком массу крови, пропитывающую стекловидное тело. Офтальмоскопия показывает отсутствие рефлекса с глазного дна. Позже, при рассасывании сгустка крови, можно наблюдать деформацию стекловидного тела с его разжижением. Гемофтальм необходимо отличать от частичного кровоизлияния в стекловидное тело, которое быстро и полностью рассасывается.
Гемофтальм приводит к развитию дегенеративных процессов в стекловидном теле.

Лечение
При кровоизлиянии в стекловидное тело назначают постельный режим и повязку с холодом на пораженный глаз. Применяют препараты кальция (таблетки, глазные капли и внутримышечные инъекции), гемостатики (викасол). Чтобы ускорить рассасывание кровоизлияния используют гепарин (субконъюнктивально на 1–2 сутки) и ферментные препараты, йодид калия. Лечение гемофтальма: постельный режим с приподнятым головным концом. Используют бинокулярную повязку 2–3 дня. Применяют хлорид кальция, пилокарпин 1% 2 раза в день, глюкозу с аскорбиновой кислотой, подконъюнктивально вводят раствор дицинона (12,5%). Затем, через 2–3 дня применяют рассасывающие препараты: дионин, калия йодид, лидаза. Также показаны кортикостероиды (под конъюнктиву) и фибринолизин. В позднем периоде лечения неплохо помогают ультразвуковая и физиотерапия. Если положительного эффекта от терапии нет, то необходимо провести отсасывание стекловидного тела, а иногда и иссечение его части. Удаленное стекловидное тело замещают луронитом (препаратом гиалуроновой кислоты).
Не нужно забывать о том, что и при соматических заболеваниях (сердечно-сосудистые заболевания, атеросклероз, гипертоническая болезнь, заболевания крови, эндокринная патология) возможно развитие гемофтальма. Но при этих заболеваниях гемофтальм занимает незначительную часть стекловидного тела.
Прогноз зависит от площади кровоизлияния. Если кровоизлияние по площади занимает 1/8 стекловидного тела, то оно часто рассасывается. При площади 1/8—1/4 стекловидного тела — образуются шварты, что приводит к отслойке сетчатки. В плане восстановления зрительных функций и сохранения органа при тотальном гемофтальме, когда сгусток крови занимает более ¾ стекловидного тела, прогноз неблагоприятный. В стекловидном теле происходят необратимые деструктивные изменения (организация сгустка крови, образование спаек). Может развиться тракционная отслойка сетчатки и атрофия глазного яблока.
Читайте также:

