Как гепатоз влияет на плод
Добавил пользователь Дмитрий К. Обновлено: 19.09.2024
Острая жировая печень беременных
Острая жировая дистрофия печени (ОЖП) была впервые описана Sheehan в 1940г. Она представляет собой редкое и потенциально летальное поражение печени, которое наблюдается в III триместре беременности.
Факторы, влияющие на развитие ОЖП у беременных: первая беременность (46% случаев ОЖП), многоплодная беременность (14-19% случаев ОЖП), мужской пол плода (71% случаев ОЖП).
Среди основных клинических проявлений острой жировой печени беременных выделяют: тошноту и рвоту, боли в животе и желтуху. Из лабораторных – повышение активности печеночных ферментов, гиперурикемию, гиперкреатининемию, гипопротромбинемию и лейкоцитоз.
Клинические признаки острой жировой дистрофии печени проявляются в среднем на 35 неделе беременности (иногда встречается и раньше).
Для острого жирового гепатоза характерно несоответствие истинных сроков начала заболевания, т.к. первые симптомы заболевания не специфичны: тошнота, рвота, общая слабость, боли в животе, повышенная жажда, снижение аппетита, слабость.
Эти жалобы больные связывают с наличием беременности и поэтому часто оставляют их без внимания. Через 1-2 недели появляются признаки поражения печени – желтуха, печеночная энцефалопатия, кровотечения и отечно-асцитический синдром.
При планировании беременности необходимо помнить , что прогноз при остром жировом гепатозе (как и при многих других осложнениях беременности) может быть улучшен только при условии своевременного выявления патологии, в связи с чем важное значение приобретает тщательность и систематичность посещения врача для наблюдения за течением беременности, начиная с I триместра.
Ранняя диагностика, экстренное родоразрешение и своевременная терапия жизнеугрожающих проявлений (гипогликемии, коагулопатии) приводят к полному обратному развитию острой жировой печени, сохранению жизни матери и ребенка.
В дальнейшем рекомендуется генетическое исследование матери на предмет дефекта синтеза жирных кислот с длинной цепью, для оценки риска рецидива острой жировой печени при возможной последующей беременности.
При подозрении на острый жировой гепатоз показана немедленная госпитализация.
Внутрипеченочный холестаз беременных (ВХБ) (син.: холестатический гепатоз) — это обратимая форма холестаза, характерная для беременности и проявляющаяся интенсивным кожным зудом, повышением уровня желчных кислот в сыворотке крови и/или ферментов печени, со спонтанным разрешением в послеродовом периоде (как правило, в течение 2–6 нед.) при отсутствии альтернативных причин. В статье приведены современные данные об этиологии, патогенезе и диагностических маркерах ВХБ. Представлен алгоритм ведения беременных пациенток (в т. ч. мониторинга функционального состояния плода), основанный на минимизации рисков перинатальной заболеваемости и смертности. Особое внимание уделено диагностическим критериям холестаза беременных, значимости изменения активности ферментов печени, а также вопросам дифференциальной диагностики основных осложнений беременности, связанных с риском материнской смертности, в т. ч. преэклампсии, острого жирового гепатоза, HELLP-синдрома. Обоснование медикаментозной терапии ВХБ, а также акушерской тактики ведения, в т. ч. сроков и метода родоразрешения, представлено с учетом современных данных отечественной и зарубежной литературы, методических рекомендаций профессиональных медицинских сообществ.
Ключевые слова: беременность, холестаз беременных, внутрипеченочный холестаз, ферменты печени, лечение.
Для цитирования: Козлов П.В., Самсонова И.В. Внутрипеченочный холестаз беременных. РМЖ. Мать и дитя. 2019;2(4):274-279.
Intrahepatic cholestasis of pregnancy
P.V. Kozlov 1 , I.V. Samsonova 2
1 Pirogov Russian National Research Medical University, Moscow, Russian Federation
2 City Clinical Hospital No. 52, Moscow, Russian Federation
Intrahepatic cholestasis of pregnancy (ICP) is a reversible form of cholestasis which occurs in pregnant women and manifests with itchy skin, elevated serum bile acids and/or liver enzymes, and postnatal spontaneous resolution (within 2 to 6 weeks) without any other causes. The paper addresses recent data on the etiology, pathogenesis, and diagnostic markers of ICP. Pregnancy management algorithms (including fetal functional monitoring) to minimize the risks of prenatal morbidity and mortality are described. Diagnostic criteria for intrahepatic cholestasis of pregnancy, the importance of the changes in liver enzyme activity, and differential diagnostic aspects of pregnancy complications associated with higher risks of maternal death (i.e., preeclampsia, acute fatty liver of pregnancy, HELLP syndrome etc.) are highlighted. Pharmacotherapy for ICP as well as obstetric management approaches including terms and methods of delivery are discussed considering recent domestic and fore ign published data and guidelines provided by professional healthcare societies.
Keywords: pregnancy, cholestasis of pregnancy, intrahepatic cholestasis, liver enzymes, treatment.
For citation: Kozlov P.V., Samsonova I.V. Intrahepatic cholestasis of pregnancy. Russian Journal of Woman and Child Health. 2019;2(4):274–279.
Введение
Внутрипеченочный холестаз беременных (ВХБ) (син.: холестатический гепатоз) — это обратимая форма холестаза, характерная для беременности и проявляющаяся интенсивным кожным зудом, повышением уровня желчных кислот в сыворотке крови и/или ферментов печени, со спонтанным разрешением в послеродовом периоде (как правило, в течение 2–6 нед.) при отсутствии альтернативных причин. ВХБ осложняет течение 0,7% всех беременностей в мультиэтнической популяции [1]. Патогенез ВХБ связан с генетическими, гормональными факторами, а также воздействием окружающей среды. Например, у женщин Индо-Азиатского и Пакистано-Азиатского регионов ВХБ осложняет течение 1,2–1,5% беременностей, в Чили — 2,4%, в Скандинавских странах — 2,8%, а наибольшая частота ВХБ в мире наблюдается у беременных араукано-
индейской народности. В странах Европы распространенность ВХБ составляет менее 1% [2].
Факторами риска развития ВХБ являются наследственность, хронические заболевания печени, в т. ч. гепатит С и желчнокаменная болезнь, прием медикаментов, многоплодная беременность, индуцированная беременность (экстракорпоральное оплодотворение) [3]. Наиболее значимыми факторами риска являются наследственная предрасположенность и ВХБ в анамнезе. В таких случаях частота развития ВХБ в последующие беременности составляет 45–90% [2].
Диагностика ВХБ
Диагностика ВХБ основывается на анализе клинической картины, лабораторных и инструментальных исследованиях [4]. Критериями диагноза являются наличие кожного зуда (который не может быть объяснен другими причинами) и повышение уровня ферментов печени и желчных кислот в сыворотке крови. При ВХБ зуд возникает у 23% беременных, как правило, после 24 нед. и нередко в течение длительного времени остается единственным симптомом. Типичная локализация зуда — ладони, стопы, живот, где, как правило, выявляются расчесы. Интенсивность зуда возрастает в ночное время, поскольку процесс желчеобразования непрерывен, и в ночной период суток практически весь пул желчных кислот (около 4 г) остается в желчном пузыре. Это снижает качество жизни беременных. Зуд может появиться за несколько дней до изменений биохимических маркеров функции печени [5]. В 10% случаев наблюдается легкая желтуха за счет конъюгированного билирубина. Крайне редкими симптомами холестаза являются светлый стул (стеаторея) и темная моча. Однако ВХБ не является доминирующей причиной желтухи и зуда, и с целью исключения других причин необходимо проведение дополнительных исследований [4].
Ранними лабораторными (биохимическими) маркерами и основанием для постановки диагноза при бессимптомном течении ВХБ является повышение концентрации в сыворотке крови желчных кислот и/или ферментов печени, а в дальнейшем конъюгированного билирубина. У большинства беременных отмечается увеличение 1–2 ферментов печени [5]. Уровень желчных кислот является самым чувствительным маркером ВХБ и может повышаться до изменения других печеночных проб. Во время беременности уровень желчных кислот в сыворотке крови остается в пределах нормы для небеременных, но может несколько повышаться в III триместре за счет изменения метаболизма желчных кислот в результате высоких уровней циркулирующих эстрогенов и прогестерона и свидетельствовать о риске развития холестаза при нормальной беременности. Изолированное повышение сывороточного уровня желчных кислот и билирубина встречается редко, однако нормальные концентрации не исключают диагноз ВХБ. Оценка концентрации желчных кислот и ферментов печени должна проводиться с учетом референсных значений для беременных строго натощак, т. к. уровень желчных кислот в плазме крови значительно увеличивается после приема пищи. Верхняя граница физиологических значений печеночных проб у беременных на 20% ниже, чем у небеременных. Нормальными показателями биохимических параметров следует считать концентрацию желчных кислот 40 мкмоль/л [9]. Так, частота мекониального пассажа возрастает линейно на 19,7% при увеличении концентрации желчных кислот на каждые 10 мкмоль/л и при концентрации желчных кислот >40 мкмоль/л составляет 10–44%. Риск мертворождения при развитии ВХБ составляет 0–11‰, при этом более 70% случаев наблюдаются до 37 нед. беременности [7–10]. Достоверные биохимические критерии и специфические методы антенатального мониторинга плода, прогнозирующие мертворождение, отсутствуют. Гибель плода при ВХБ, как правило, внезапная и не имеет связи с критериями плацентарной недостаточности, в т. ч. с задержкой роста плода, маловодием и патологическими параметрами допплерометрии.
Мониторинг состояния плода включает субъективную оценку шевеления плода, данные ультразвуковой эхографии, кардиотокографии (КТГ), амниоскопии (с 36–37 нед. при установленном диагнозе ВХБ). Прогностическая ценность ультразвуковой эхографии и КТГ в отношении оценки состояния плода и перинатального исхода при холестазе слабая [11].
Родоразрешение при ВХБ
При ВХБ показана дородовая госпитализация в 36 нед. с целью решения вопроса о времени и методе родоразрешения, в т. ч. об индукции родов. Доказательных данных о необходимости досрочного родоразрешения при ВХБ нет, однако существует практика индукции родов при тяжелых формах холестаза с выраженной гиперферментемией и концентрацией желчных кислот >40 мкмоль/л [5, 7]. При обсуждении вопроса о родоразрешении необходимо предупредить о невозможности точного прогнозирования перинатальных осложнений при ВХБ и целесообразности досрочного родоразрешения с целью снижения риска мертворождения. Также необходимо предупредить о риске проведения интенсивной терапии новорожденным. Так, частота госпитализации в отделение реанимации и интенсивной терапии новорожденных при досрочной индукции родов в 37 нед. составляет 7–11%, в 38 нед.— 6% и в 39 нед.— 1,5%. Решение о родоразрешении должно основываться не только на лабораторных результатах, но и на других факторах риска, т. к. сильной корреляции уровня печеночных ферментов и исхода для плода не выявлено. Принятие окончательного решения о времени и методе родоразрешения возможно только после полного информирования беременной о рисках для плода при индукции родов и возможном ухудшении состояния плода при пролонгировании беременности [5].
Лечение
При развитии зуда или повышении уровня печеночных ферментов необходимо по возможности прервать медикаментозную терапию. В первую очередь исключаются медикаменты, часто вызывающие холестаз, в т. ч. эритромицин, амоксициллин + клавулановая кислота.
Местное лечение. Водорастворимые кремы и гели с ментолом временно уменьшают интенсивность зуда и безопасны при беременности. Однако доказательная база, подтверждающая их эффективность, отсутствует. Возможен кратковременный эффект.
Системная терапия
Урсодезоксихолевая кислота (УДХК) уменьшает интенсивность зуда и нормализует функцию печени. УДХК замещает в желчи более гидрофобные эндогенные желчные кислоты и снижает их повреждающий эффект на мембраны гепатоцитов. УДХК обладает плейотропными свойствами, цитопротективным, антиоксидантным и антифибротическим эффектами, снижает восприимчивость гепатоцитов к воспалительным агентам и нормализует спектр липидов. Комбинация УДХК и витамина E имеет цитопротективный и метаболический эффекты, способствует снижению скорости апоптоза, активности сывороточных трансаминаз, восстанавливает циркулирующий уровень адипонектина [12]. При холестерин-ассоциированной патологии билиарного тракта, в т. ч. билиарном сладже, холецистолитиазе и холестерозе желчного пузыря, заместительная урсотерапия значительно снижает уровень холестерина и приводит к устранению билиарного сладжа. Для лечения клинически манифестных холестатических заболеваний печени у беременных УДХК применяется во II и III триместрах (I/В1). При ВХБ прием УДХК уменьшает выраженность зуда и концентрацию печеночных ферментов (I/В1) [6, 13, 14]. Однако достоверное снижение перинатальной смертности при применении УДХК отсутствует [15]. Рекомендуемая доза составляет 10 мг на 1 кг массы тела в сутки. Начальная доза может составлять 1 г/сут (по 250 мг 4 раза) и быть увеличена до 1,5 г/сут. Принимать препарат целесообразно с приемом пищи или сразу после еды. Побочных эффектов применения УДХК у матерей и новорожденных не зафиксировано [16].
Антигистаминные препараты — блокаторы гистаминовых Н1-рецепторов — могут иметь положительный седативный эффект при приеме на ночь, но не оказывают существенного влияния на интенсивность зуда [16].
Адеметионин образуется из метионина в процессе АТФ-зависимой реакции, катализируемой метионин-аденозилтрансферазой, и участвует в биохимических реакциях
трансметилирования, транссульфатирования, трансаминирования и декарбоксилирования. Реакции метилирования необходимы для синтеза эндогенного фосфатидилхолина в гепатоцитах. В реакциях транссульфатирования адеметионин является предшественником цистеина, таурина, глутатиона. Адеметионин снижает токсичность желчных кислот в гепатоците, осуществляя их конъюгирование и сульфатирование. Конъюгация с таурином повышает растворимость желчных кислот и выведение их из гепатоцита. Процесс сульфатирования желчных кислот способствует их элиминации почками, облегчает прохождение через мембрану гепатоцита и выведение с желчью. Сульфатированные желчные кислоты защищают мембраны клеток печени от токсического действия несульфатированных желчных кислот, в высоких концентрациях присутствующих в гепатоцитах при внутрипеченочном холестазе. В реакциях трансметилирования (85% которых протекает в печени) адеметионин является донором метильной группы для синтеза фосфолипидов клеточных мембран, нейротрансмиттеров, нуклеиновых кислот и белков. При ВХБ адеметионин снижает выраженность кожного зуда и концентрацию ферментов печени. Оказывает холеретическое и гепатопротективное действие, сохраняющееся до 3 мес. после прекращения лечения. Рекомендованная доза и режим введения адеметионина составляет 400–800 мг/сут (1–2 флакона) внутривенно в течение 2 нед. Поддерживающая пероральная терапия — 800–1600 мг/сут в течение 2–4 нед. [5, 16]. Препарат противопоказан в I и II триместрах беременности.
Глюкокортикоиды не являются препаратами терапии холестаза первой линии. Рандомизированные доказательные исследования эффективности препаратов отсутствуют. В некоторых исследованиях рекомендована схема применения дексаметазона по 10 мг перорально в течение 7 дней с перерывом в 3 дня [5, 16]. Использование преднизолона безопасно во II и III триместрах беременности и при лактации, однако при применении в I триместре увеличивается риск развития расщелины твердого неба у детей [6].
Витамин К. ВХБ возникает в результате сниженной абсорбции пищевого жира вследствие недостаточной секреции желчных кислот в ЖКТ и снижения формирования мицелия. Увеличенная экскреция жира при ВХБ может быть субклинической (но с повышенным содержанием жира в кале) или клинической (стеаторея), что влияет на абсорбцию витамина К, который необходим для синтеза факторов II, VII, IX, X. У женщин с жировой мальабсорбцией, в первую очередь при обструкции желчевыводящих путей и заболеваниях печени, может наблюдаться дефицит витамина К. Водорастворимый витамин К (менадиона натрия бисульфит) может применяться при ВХБ и при увеличении протромбинового времени в дозе 5–10 мг/сут с 34 нед. беременности до родоразрешения с целью снижения риска послеродовых кровотечений более чем в 3 раза (III/С2), при этом необходимо соотнести пользу для матери и риск для плода [5, 6]. В случаях холестаза, стеатореи или доказанного низкого уровня жирорастворимых витаминов рекомендуется комплексное применение витаминов А, Е и К (III/С2) [6].
Ведение в послеродовом периоде
Снижение гиперферментемии после родов подтверждает диагноз ВХБ. Родильницам с ВХБ необходимо проведение биохимического анализа крови в течение 7–10 дней после родов с целью подтверждения диагноза, а с целью оценки динамики снижения концентрации печеночных ферментов и/или желчных кислот — через 6 и 8 нед. после родов [5, 16]. Если после родов симптоматика не купируется (или прогрессирует), необходимо провести дифференциальную диагностику с другими хроническими заболеваниями печени, в т. ч. с первичным билиарным циррозом, первичным склерозирующим холангитом, хроническим гепатитом С, при которых кожный зуд может появиться на последних неделях беременности.
Родильницам с ВХБ целесообразно избегать эстрогенсодержащие методы контрацепции, которые провоцируют появление зуда у 10% женщин.
Заключение
Ввиду прогрессивного увеличения возраста беременных и сопутствующей экстрагенитальной патологии вопросы своевременной диагностики нарушений функции печени и желчевыводящих путей и рациональной акушерской тактики являются актуальными и требуют дифференцированного подхода. Некоторые осложнения беременности, в т. ч. преэклампсия, HELLP-синдром, нередко имеют неспецифические симптомы печеночной дисфункции. Таким образом, знание алгоритмов дифференциальной диагностики и акушерской тактики позволяет достоверно уменьшить риски материнской и перинатальной заболеваемости и смертности (рис. 2).

Сведения об авторах:
1 Козлов Павел Васильевич — д.м.н., профессор кафедры акушерства и гинекологии лечебного факультета, врач высшей категории, ORCID iD 0000-0002-9916-6128;
1 ФГАОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России. 117997, Россия, г. Москва, ул. Островитянова, д. 1.
About the authors:
1 Pavel V. Kozlov — MD, PhD, professor of the Department of Obstetrics and Gynecology, ORCID iD 0000-0002-9916-6128;
1 Pirogov Russian National Research Medical University. 1, Ostrovityanov str., Moscow, 117437, Russian Federa-
2 City Clinical Hospital No. 52. 3, Pekhotnaya str., Moscow, 123182, Russian Federation.
Заболевания печени и желчных путей у женщин любого возраста встречаются в раз чаще, чем у мужчин. Во время беременности многие из них активизируются. Об особенностях лечения бесплодия и невынашивания беременности у женщин с заболеваниями желчных путей и печени рассказывает сотрудник Медицинской клиники репродукции МАМА врач-эмбриолог Ирина КРИВОХАРЧЕНКО.
Заболевания печени и желчных путей у женщин любого возраста встречаются в раз чаще, чем у мужчин. Во время беременности многие из них активизируются. Об особенностях лечения бесплодия и невынашивания беременности у женщин с заболеваниями желчных путей и печени рассказывает сотрудник Медицинской Клиники репродукции МАМА врач-эмбриолог Ирина КРИВОХАРЧЕНКО.

В норме во время беременности структура печени, ее размер, границы и уровень кровоснабжения не меняются, что доказывают многочисленные гистологические исследования. Однако в это время может резко нарушаться функция печени и желчевыводящих путей. Это связано с повышением нагрузки на печень во время беременности в связи с необходимостью обезвреживания продуктов жизнедеятельности плода, мобилизации энергетических и сырьевых ресурсов, с необходимостью усиления обменных процессов. Кроме того, начиная с конца первого триместра беременности, значительно повышается содержание гормонов, которые метаболизируются и инактивируются печенью.
При нормальном течении беременности и отсутствии нарушений в гепатобилиарной системе деятельность печени полностью обеспечивают процессы обмена веществ. Однако, при заболеваниях печени или при раннем и позднем токсикозе беременных компенсаторно-приспособительные возможности печени иссякают быстрее, чем у небеременных. Нередко во время беременности активизируются заболевания гепатобилиарной системы, которые ранее протекали в скрытой форме.

Такие беременные должны находиться под наблюдением акушера-гинеколога и терапевта в женской консультации. Такие заболевания, как хронический гепатохолецистит, гепатит, холецистит, желчнокаменная болезнь наблюдаются у беременных. При сравнительно легком течении болезни и правильном лечении беременность развивается и заканчивается нормальными родами. При неверной оценке состояния беременной и, следовательно, неправильной терапии возможны обострения заболеваний, нередко сопровождающиеся поздним токсикозом, гипотрофией плода, осложнениями при родах.
Госпитализация на ранних сроках (до 12 недель) необходима в тех случаях, когда решается вопрос о возможности сохранения беременности после уточнения диагноза; когда обостряется воспалительное заболевание печени и желчных путей или к уже имеющемуся заболеванию печени (ухудшение состояния плода, гестоз) добавляется гинекологическая патология. Кроме того, за недели до родов для подготовки к ним.

При тяжелом течении заболеваний печени возникает необходимость прерывания беременности.
Врач женской консультации должен привлекать к осмотру пациенток других специалистов. Гинеколог, терапевт и инфекционист совместно определят, в какое учреждение должна быть госпитализирована больная.
Нередко госпитализация необходима для уточнения диагноза и проведения лечебно-профилактических мероприятий.
Итак, остановимся на отдельных симптомах и заболеваниях печени и желчевыводящих путей у беременных. Тревожным симптомом ряда заболеваний и осложнений беременности, является желтуха.
Во время беременности желтуха может быть вызвана как обычными причинами, так и специфическими факторами, непосредственно связанными с беременностью. В процентах случаев желтуха у беременных развивается после вирусного гепатита (болезни Боткина), в процентах — в результате позднего токсикоза с печеночным синдромом , и только в 7 процентах — вследствие желчнокаменной болезни.
Вирусный гепатит А у беременных по инкубационному периоду, клиническому течению не отличается от вирусного гепатита А у небеременных. Инфицирование плода или новорожденного обычно не происходит, отмечается более легкое течение гепатита А по сравнению с вирусным гепатитом В.
Вирусный гепатит В протекает тяжелее и сопровождается более длительным периодом желтухи, интоксикацией, печеночной энцефалопатией и т.д. В связи с высокой устойчивостью возбудителя реально заражение новорожденного, если на его коже есть ссадины или повреждения.
После установления диагноза вирусного гепатита лечение беременных проводит врач-инфекционист совместно с акушером-гинекологом.
Хронический холецистит — хроническое рецидивирующее заболевание желчного пузыря, вызываемое различными микроорганизмами. Оно протекает примерно одинаково как у беременных, так и у небеременных. Наиболее частые симптомы обострения — боль, тяжесть в правом подреберье. Также характерно усиление болей при употреблении в пищу нежелательных продуктов.
У 25 процентов беременных боли вызваны движением плода. В диагностике обострения холецистита врач ориентируется на клиническую картину, клинический и биохимический анализы крови, исследование желчи, полученной при дуоденальном зондировании, на данные ультразвуковой эхографии.
В 90 процентах случаев хронический холецистит обостряется в третьем триместре. Хронический холецистит не является показанием для прерывания беременности и не вредит плоду.

Комплексное обследование и своевременное лечение могут предотвратить развитие воспаления в желчном пузыре. Во время беременности возможно развитие острого холецистита. В этом случае женщина должна быть госпитализирована в хирургический стационар, где будет решаться вопрос об оперативном лечении.
Дискинезия желчных путей — функциональное нарушение моторики желчного пузыря и протоков, оно часто осложняет течение беременности, но не оказывает существенного воздействия на течение и исход беременности.
Постхолециститэктомический синдром развивается после операции удаления желчного пузыря при наличии осложнений. Лечение в период беременности консервативное. Это заболевание не является показанием для прерывания беременности.

При желчнокаменной болезни (холелитиазе) в печени и желчевыделительной системе образуются и развиваются желчные камни. Беременность способствует проявлению скрыто протекающей желчнокаменной болезни. Обострения чаще происходят во втором триместре. Консервативное лечение проводится для уменьшения воспалительного процесса в пузыре и улучшения оттока желчи.
Если не удается восстановить отток желчи в течение недели при закупорке общего желчного протока камнем, показано оперативное лечение. Для сохранения беременности может быть проведена операция на ранних сроках. В конце беременности может быть поставлен вопрос о предварительном родоразрешении с последующей холецистэктомией. Пациенткам, страдающим, частыми обострениями желчнокаменной болезни, длительно не купирующимися печеночными коликами, рекомендуется оперативное лечение до наступления беременности или ее прерывание на ранних сроках.
Цирроз печени — хроническое прогрессирующее необратимое поражение печени. Беременность усугубляет течение цирроза, а он в свою очередь оказывает неблагоприятное воздействие на ее течение и исход. У большинства беременных роды и послеродовой период сопровождаются кровотечением. Больным, страдающим циррозом печени, беременность противопоказана.
Ведущая роль в развитии еще одного серьезного заболевания — холестатического гепатоза беременных — принадлежит генетическим дефектам. Беременность активизирует заболевание.
Это осложнение может возникнуть практически на любом сроке беременности, но чаще развивается в третьем триместре. У больных с этой патологией высок риск развития тяжелого послеродового кровотечения.
В крайних случаях нестерпимый, мучительный зуд вынуждает прибегать к искусственному прерыванию беременности. Однако сам по себе холестатический гепатоз не является показанием для прерывания беременности. Самая редкая и наиболее тяжелая форма желтухи, проявляющаяся только во время беременности — острый жировой гепатоз беременных. При данной патологии показано срочное прерывание беременности.
В заключение хочется подчеркнуть, что регулярное наблюдение у гинеколога и терапевта, профилактические меры и своевременное комплексное лечение значительно улучшают прогноз течения беременности и снижают риск возможных осложнений при родах.
В последние годы отмечается увеличение частоты патологии гепатобилиарной системы в молодом возрасте, у женщин в 4–7 раз чаще, чем у мужчин, что ведет к увеличению числа беременных и рожениц, страдающих хроническими заболеваниями печени. В структуре экстрагенитальной патологии частота патологии гепатобилиарной системы составляет у беременных 3 %. Перинатальные потери среди беременных с данной патологией составляют около 20– 30 ‰, преимущественно за счет антенатальных потерь при обострении заболевания во время гестации. В связи с этим вопросы особенностей клиники и диагностики заболеваний печени у беременных, тактики их ведения остаются актуальными и в настоящее время.
Физиологические изменения печени во время беременности
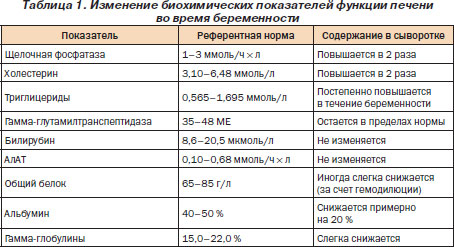
Нормально протекающая беременность не сопровождается нарушением функционального состояния печени. Однако при беременности мобилизуются функциональные резервы печени для обезвреживания продуктов жизнедеятельности плода и обеспечения его пластическим материалом. Существенно увеличивается продукция многих гормонов, особенно эстрогенов и прогестерона. Отклонения отдельных показателей от нормы следует рассматривать как выражение повышенной метаболической активности и адаптации организма беременной.
При осмотре женщин с нормальным течением беременности можно обнаружить эритему ладоней и сосудистые звездочки. Печень не пальпируется. Биохимическое исследование сыворотки крови в III триметре беременности выявляет умеренное повышение активности щелочной фосфатазы (а именно ее плацентарной фракции), уровня холестерина, триглицеридов. При этом активность ГГТП остается в пределах нормы. Уровень желчных кислот незначительно повышен. Уровень билирубина и активность аминотрансфераз сохраняются в пределах нормы. Уровни альбумина, мочевины и мочевой кислоты в сыворотке снижаются (табл. 1). Функциональные пробы печени нормализуются спустя 2–6 недель после родов. Гистологическое исследование биоптата печени при нормальной беременности не обнаруживает патологических изменений.
Классификация заболеваний печени у беременных
С практической точки зрения целесообразно выделить две группы заболеваний, вызывающих дисфункцию печени у беременных (табл. 2):
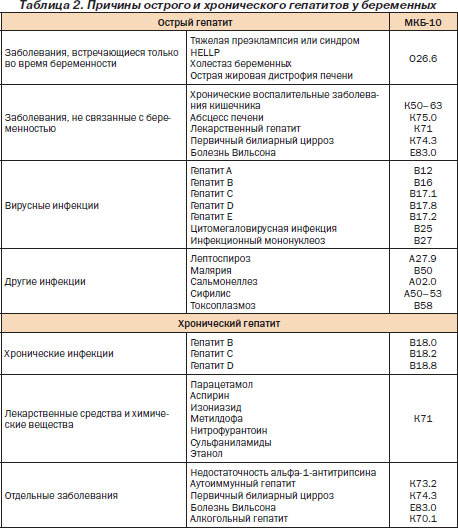
1) встречающиеся только во время беременности;
2) встречающиеся и вне беременности.
Наиболее частыми причинами нарушения функции печени у беременных являются вирусные гепатиты (42 %), холестаз беременных (21 %), более редкими причинами являются желчнокаменная болезнь, неукротимая рвота беременных, преэклампсия и HELLP-синдром.
Вирусные гепатиты
Клиническая классификация вирусных гепатитов у беременных (приказ № 676 МЗ Украины, 2004 г.)
Выделяют вирусные гепатиты:
1. Вирусный гепатит А.
2. Вирусный гепатит В.
3. Вирусный гепатит С.
4. Вирусный гепатит Е.
5. Вирусный гепатит D.
6. Вирусный гепатит G.
7. Вирусный гепатит F.
Б. По выраженности клинических проявлений:
1. Бессимптомные формы:
2. Манифестная форма:
В. По цикличности течения:
1. Циклическая форма.
2. Ациклическая форма.
Г. По степени тяжести:
2. Средней тяжести.
4. Очень тяжелая (фульминантная).
1. Острая и подострая дистрофия печени (острая печеночная энцефалопатия).
2. Функциональные и воспалительные заболевания желчных путей и желчного пузыря.
3. Внепеченочные поражения (индукция иммунокомплексных и аутоиммунных заболеваний).
2. Остаточные признаки патологии (постгепатитная гепатомегалия и гипербилирубинемия, затяжная реконвалесценция — астеновегетативный синдром).
3. Хронический гепатит.
4. Цирроз печени.
5. Первичный рак печени (гепатоцеллюлярная карцинома).
Классификация острого и хронического гепатита по клинико-биохимическим и гистологическим критериям (приказ № 676 МЗ Украины)
Степень активности (определяется тяжестью воспалительно-некротического процесса):
а) минимальная (увеличение АлАТ не более чем в 3 раза);
б) умеренная (увеличение АлАТ от 3 до 10 раз);
в) выраженная (увеличение АлАТ более чем в 10 раз).
Стадия (определяется распространением фиброза и развитием цирроза печени):
1 — слабо выраженный перипортальный фиброз;
2 — умеренный фиброз с портопортальными септами;
3 — выраженный фиброз с порто-центральными септами;
4 — цирроз печени.
Примеры формулировки диагноза:
— Острый вирусный гепатит В, высокая степень активности, тяжелое течение.
— Острый вирусный гепатит ни А, ни В, желтушная форма средней тяжести, циклическое течение.
— Хронический вирусный гепатит С (anti-HCV+, HCV-PHK+, 3a-генотип), умеренной степени активности, с выраженным фиброзом (стадия).
— Хронический вирусный гепатит В, НВeАg-позитивный (HBsAg+, HBV ДНК+), выраженной степени активности.
Диагностика гепатитов при беременности
Анамнез (вирусный гепатит В, или С, или D; профессиональные, химические вредные факторы; медикаментозные интоксикации; злоупотребление алкоголем; подпеченочный холестаз; метаболические нарушения и др.).
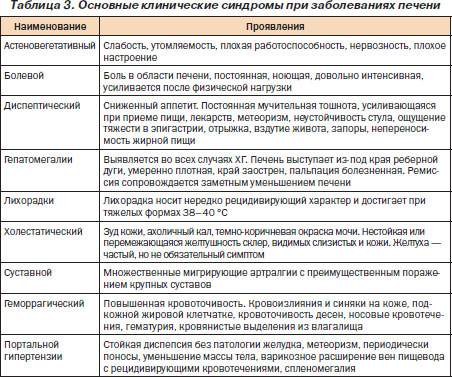
Клинические синдромы патологии печени показаны в табл. 3.
Лабораторные показатели
Маркеры вирусных гепатитов (табл. 4):

1) гепатит А — анти-HAV IgM — даже однократное выявление является абсолютным доказательством заболевания (появляется в крови за 4–5 дней до выявления симптомов заболевания и исчезает через 6–8 мес.);
— HBsAg (основной маркер инфицирования НВ-вирусом, выявляется с 3–5-й недели заболевания, в течение 70–80 дней);
— HBeAg (маркер эпидемиологического риска, активной репликации вируса и трансмиссии от матери к плоду; риск заражения плода повышается до 90 %);
— HBcAg (в крови не определяется, но могут быть антитела к нему — анти-HBcIgM и HBcIgG, свидетельствующие об этиологии острого вирусного гепатита В (ОВГВ) и перспективе вирусоносительства, HBcorAg, HBxAg, анти-HBc IgМ;
3) гепатит С — анти-HСV IgM (диагностическое значение при хроническом гепатите);
— HBsAg (маркер активной репликации вируса при остром гепатите);
— анти-HDV IgM (появляется на 10–15-й день заболевания и сохраняется 2,5–3 мес.);
5) гепатит Е — анти-HЕV IgM.
Методом ПЦР (по возможности):
— гепатит А — РНК HAV;
— гепатит В — ДНК HВV;
— гепатит С — РНК HСV;
— гепатит D — РНК HDV;
— гепатит Е — РНК HЕV.
В течении HBV-инфекции выделяют фазу репликации и интеграции (табл. 5).
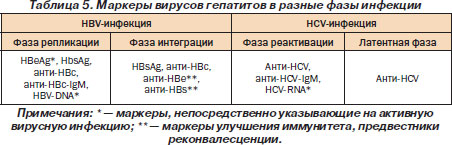
HCV-инфекция характеризуется чередованием латентной фазы и фазы реактивации.
Исчезновение HВeAg и выявление анти-НBе называется сероконверсией, свидетельствует о включении (интеграции) вирусной ДНК в геном гепатоцита, сопровождается обострением болезни.
Наличие HbsAg в сочетании с анти-НВе класса IgG и/или с анти-НВс характеризует фазу интеграции вируса гепатита В в геном гепатоцита.
Сыворотка крови больных HDV содержит маркеры дельта-антигена (IgE и IgМ-анти-D, а также маркеры В инфекции).
Сывороточной пробы для диагностики ВГG пока не существует.
Биохимические показатели вирусных гепатитов:
— тимоловая проба > 4 МЕ (не изменяется при ОВГВ);
— повышение АлАТ, в меньшей степени АсАТ;
— билирубин > 22 мкмоль/л, преимущественно за счет прямого;
— лейкопения (возможно, лейкоцитоз), лимфопения, снижение СОЭ, тромбоцитопения;
Читайте также:

