Влияют ли лекарства на плод до задержки
Добавил пользователь Валентин П. Обновлено: 19.09.2024
Развитие малыша в период беременности зависит не только от наследственных факторов и исходного состояния здоровья будущих родителей. Один из важнейших аспектов, влияющих на формирование и здоровье плода - это образ жизни, который ведет будущая мама во время беременности. Поэтому важно понимать, что именно может навредить крохе в период его внутриутробного развития.
Курение
Женщина, курящая во время беременности, вредит не только своему здоровью, но и здоровью малыша. Эта вредная привычка ухудшает течение беременности, способствует развитию разных осложнений, отрицательно влияет на рост и развитие плода и даже на здоровье малыша после рождения.
Клинически доказан высокий (до 83%) процент развития болезней дыхательных путей у детей, чьи мамы продолжали курить во время беременности. Среди таких заболеваний - трахеиты, бронхиты, пневмонии, бронхиальная астма и др. Эти малыши входят в группу риска по заражению туберкулезом.
Другой нередкой проблемой со здоровьем для детей курящих мам становится патология сердечно-сосудистой системы. Известно, что курение во время беременности может вызывать формирование различных пороков сердца и сосудов у плода. Никотин вызывает сужение сосудов, которое у хронических курильщиков становится постоянным. В первую очередь это отражается на кровообращении в самых мелких сосудиках (например, пальцев рук и ног). Из таких маленьких сосудов состоит и плацента, по которой от мамы к малышу доставляются питательные вещества и кислород. У курильщиц хронически снижен плацентарный кровоток из-за действия никотина. В связи с этим плод у такой женщины хуже растет и развивается. И как результат - рождение ребенка со сниженным весом. Такие детки часто при рождении не соответствуют сроку беременности, бывают ослабленными, более подверженными инфекционным заболеваниям. Они дольше проходят период адаптации после родов, хуже переносят вакцинацию (часто получают временный отвод от прививок). Малыши после родов теряют в весе больше, чем положено, хуже набирают его, не могут долго находиться у груди (ведь сосание для новорожденного - труд, требующий усилий).
Алкоголь
Спиртное, оказавшись у нас в организме, подвергается различным физическим и химическим процессам. Спирт всасывается в кровь через слизистую оболочку кишечника и попадает в общую систему кровотока. В результате его переработки образуются продукты полураспада алкоголя, которые являются токсичными для человека. Именно с действием этих веществ связанно отравление, именуемое в народе похмельем. Поскольку связь между мамой и плодом осуществляется через кровоток, токсичные продукты полураспада алкоголя, циркулирующие в материнском кровотоке, могут попадать в кровеносную систему малыша. Представьте себе, какой вред могут нанести эти токсины крохотному человечку с неокрепшим иммунитетом, если даже взрослый и сильный человек так страдает от похмельного синдрома!
Употребление алкоголя способствует повышению артериального давления (АД). Поэтому для женщин, склонных к периодическому или систематическому подъему АД, алкоголь опасен вдвойне. Систематическая гипертензия (повышенное артериальное давление крови) приводит к ухудшению кровообращения в плаценте - важнейшем органе, обеспечивающем связь между матерью и плодом. Снижение плацентарного кровотока вызывает нарушение роста и развития плода (СЗРП - синдром задержки развития плода). Это тяжелые и крайне нежелательные осложнения беременности, зачастую требующие длительного стационарного лечения.
Другим следствием подъема АД в результате приема алкоголя может стать повышение тонуса матки, что является основной причиной угрозы прерывания беременности на любом сроке. Поскольку в данном случае гипертонус матки сочетается с повышением давления в плацентарных сосудах, в результате может произойти преждевременная отслойка плаценты. Это осложнение требует экстренной медицинской помощи и угрожает жизни матери и плода.
Переедание
Многие думают, что беременность - замечательный повод побаловать себя чем-нибудь вкусненьким: лишние килограммы в этот период естественны и вреда не принесут. Это в корне неправильное рассуждение. Лишние килограммы в прямом смысле вредят здоровью, причем не только мамы, но и малыша, порой ставя под угрозу сам факт беременности. Переедание приводит к нарушению обмена веществ и образованию избыточного веса, повышая из без того высокую в этот период нагрузку на сердечно-сосудистую систему. На фоне патологической прибавки массы тела у будущей мамы всегда повышается давление, нарастает тонус матки, снижается плацентарный кровоток. В результате таких изменений плод испытывает недостаток питания и кислорода - развивается фетоплацентарная недостаточность, нередко приводящая к острому кислородному голоданию плода. Беременные со значительной прибавкой веса (15 кг и более) входят в группу риска по развитию позднего токсикоза (гестоза), характеризующегося нарушением функции почек, повышением артериального давления, отеками и появлением в моче белка. Без своевременного лечения это осложнение может привести к преждевременной отслойке плаценты, инфарктам и инсультам, развитию эклампсии (судорожного синдрома), маточного кровотечения. К сожалению, эти опасные осложнения, ставящие под угрозу жизнь матери и ребенка, в подавляющем большинстве случаев (82%!) развиваются у беременных с патологической прибавкой веса на фоне переедания.
Гиподинамия
Излишние физические нагрузки
Тесная одежда
Проблема тесной одежды в том, что она стягивает ткани и нарушает в них кровообращение. При общем ухудшении кровотока неминуемо снижается кровообращение на уровне матки. Это, в свою очередь, приводит к ухудшению питания и развитию гипоксии плода.
Помимо этого, тесная одежда ограничивает рост матки, а для полноценного роста и развития малышу совершенно необходимо определенное жизненное пространство. Двигаясь в околоплодных водах, эмбрион усиливает свое кровообращение, приобретает новые навыки, реализует рефлексы. Наконец, ограничение размеров матки приводит к замедлению роста плода. Недостаточное жизненное пространство и количество плодных вод могут спровоцировать аномалии его развития: образование сращений органов между собой и со стенками матки, искривление скелета и др.
Бытовая химия
Во время беременности нельзя контактировать с красками, лаками, ацетоном и средствами бытовой химии. Эти вещества токсичны. Для будущей мамы химические вещества особенно опасны: они обладают тератогенным эффектом, то есть оказывают повреждающее влияние на плод. Испарения от обычных средств бытовой химии, которые используют для уборки помещения или ремонта, могут спровоцировать различные нарушения развития плода. Поэтому от личного участия в ремонте или домашней уборке с использованием таких средств будущей маме надо твердо отказаться на весь период беременности.
Никакого самолечения
Основной проблемой фармакотерапии во время беременности является правильное определение соотношения степени возможного риска с потенциальной пользой от назначения лекарственного средства.
Непреложное правило для врачей любой специальности перед назначением лекарственного средства (а также для провизоров (фармацевтов) перед отпуском любого средства) женщине репродуктивного возраста - выяснить, не беременна ли пациентка и не кормит ли она грудью.
- не проникающие через плаценту, поэтому не причиняющие непосредственного вреда плоду;
- проникающие через плаценту, но не оказывающие вредного влияния на плод;
- проникающие через плаценту и накапливающиеся в тканях плода, в связи с чем существует опасность его повреждения.
Эмбриотоксические свойства лекарственного средства во многом зависят от срока внутриутробного развития плода, фармакологической активности и дозы препарата. Применение лекарственного средства чревато и тератогенным эффектом, т. е. появлением у новорожденного не только органических, но и функциональных аномалий.
И вот — тест положительный. Две полоски сообщают о том, что сегодня ваша жизнь изменилась. А что, если все это случилось совершенно неожиданно? Вместе с акушером-гинекологом Ольгой Кононович разбираем 13 вопросов, которые могут возникнуть у любой женщины.

Вчера вечером я выпила немного вина, а сегодня утром узнала, что беременна! Не будет ли от алкоголя вреда ребенку?
— На самом деле так сильно переживать не стоит. Конечно, ничего хорошего в алкоголе нет, в среднем наиболее безопасными считаются две недели между оплодотворением и пропущенной менструацией.

Важно и то, какое количество алкоголя поступило в организм. В данном случае мы говорим об однократном бокале вина, но если женщина употребляет горячительные напитки регулярно и в больших количествах, она крайне серьезно рискует здоровьем своего ребенка.
— Алкоголь и беременность — понятия несовместимые. Мать и малыш до родов — это единый организм. Если женщина выпивает, дозу алкоголя постоянно получает и плод, причем ребенку достается большая его концентрация, чем самой матери.
Постепенно у малыша формируется самая настоящая зависимость. Это увеличивает риск развития патологии плода, различные пороки развития, а также неблагоприятно сказывается на психическом развитии ребенка. С высокой долей вероятности его нервная система будет неустойчива.
Вдруг тест ошибается? Вообще сколько их нужно, и почему цены разнятся?
Давайте вообще очертим условия качественной диагностики беременности:
- Необходим хотя бы один, а лучше пару дней задержки менструации.
- При небольшой задержке тест лучше всего проводить утром, сразу после пробуждения, когда вы первый раз направляетесь в туалет. Если прошло несколько дней задержки, время суток не имеет значения.
- Тест может дать неверный результат, если женщина принимает некоторые лекарства и мочегонные средства.

Разберемся, как работает сам метод.
Тест реагирует на высокое количество ХГЧ (хорионический гонадотропин человека) в моче. Это гормон, который вырабатывается тканью хориона (зародыша) после того, как эмбрион закрепится на стенке матки. С увеличением срока повышается и его уровень, а затем уменьшается примерно к 12-14 неделе.
Почему разнятся цены? Экземпляры подороже, как правило, более чувствительны к этому гормону и могут распознать даже минимальное его содержание в моче.
— Самым достоверным сегодня считается тест с уровнем чувствительности в 10 мМЕ/мл. Если нужно выбрать между двумя предложениями, лучше остановиться на том, где будет указано меньшее количество тех самых международных единиц (то есть между 25 и 20 точнее будет второй вариант).
Что будет спрашивать врач на первой встрече?
— Практически все. Доктору нужно собрать анамнез: гинекологический (важно узнать, первая ли беременность, не было ли ранее выкидышей, не было ли каких-то жалоб), общее состояние здоровья (возраст, нет ли хронических заболеваний, аллергии, принимает ли женщина какие-то препараты, какая у нее наследственность).
Далее — образ жизни, готовилась ли пациентка к беременности, проходила ли обследования, были ли ей назначены какие-нибудь витамины. Расспрашивать врач будет и о партнере, о его здоровье, образе жизни и так далее.
Список анализов тоже достаточно большой, начиная от общих анализов крови и мочи, заканчивая более детальными исследованиями, необходимыми конкретной женщине.
Как скоро будет заметен живот?
— Тут есть нюансы. Важно, как растет матка. Где-то к 12 неделе она находится на уровне лона. Живот округляется соизмеримо с маткой. Зависит многое и от тонуса мышц передней брюшной стенки, что визуально увеличивает живот и он кажется больше уже на ранних сроках беременности, но тут, как вы понимаете, дело не в размере матки.
Приблизительно к 16-20 неделям матка находится посередине, между пупком и лоном, и, да, живот уже хорошо виден.
После 20 недель живот прибавляет около сантиметра каждую последующую неделю.
Я не уверена, кто отец. Можно ли как-то выяснить этот вопрос до родов?
— Для того чтобы прояснить ситуацию, разумеется, необходима ДНК-экспертиза. Во время беременности получить материал с ДНК ребенка можно с помощью инвазивных манипуляций (биопсии ворсин хориона, амниоцентеза — пункции амниотической полости с целью получения материала для последующего лабораторного исследования).

— Будущей матери стоит знать, что данные процедуры влекут за собой риск прерывания беременности. Если нет критической необходимости, лучше отложить выяснение вопроса до родов.
Существуют и неинвазивные исследования (во время которых на организм не оказывается никакого воздействия с помощью игл или различных хирургических инструментов). Однако они недостаточно достоверны.
А можно ли заранее определить дату появления ребенка на свет?
— Срок беременности устанавливается по первому дню последней менструации. Примерно через 40 недель наступают роды. Иногда дата отсчитывается от первого УЗИ, которое делается в 12 недель. Но, конечно, и она примерная. Дата вообще не может быть точной. Доношенной считается беременность на сроке 37-42 недели. Бывает всякое, женщина может родить и раньше, и позже. Только при кесаревом сечении беременная знает точный день операции. Но и эта дата может меняться по разным причинам.
Теперь придется отказаться от секса на все 9 месяцев?
— Вовсе нет. Если пациентка здорова, у нее не было ранее беременностей с осложнениями, не было выкидышей и состояние ее удовлетворительное, никаких подобных противопоказаний не существует. Однако не рекомендуется близость на сроке до 7 недель, так как в этот период происходит имплантация яйцеклетки. Матка во время полового акта активно сокращается, поэтому не исключен риск самопроизвольного выкидыша.

Стоит понимать также, что из-за изменения гормонального фона сексуальное влечение у женщины может быть как повышенным, так и пониженным, а иногда отсутствует вовсе. Плюс мужчины нередко боятся как-то навредить ребенку. Правда, насчет этого не стоит переживать. Плод надежно защищен плодными оболочками и околоплодными водами.
Даже ближе к позднему сроку, если нет противопоказаний врача, секс разрешен. Более того, считается, что сперма благоприятно влияет на шейку матки, размягчая ее.
Мне прямо сразу нужно бросить курить?
— Да. Как и в случае с алкоголем: курит мама, курит и ребенок. Привыкнув к такому поведению матери, только родившись, организм малыша будет требовать сигарету (т.к. организм ребенка не будет получать никотин). Все это ведет к развитию неустойчивой психики. Такие детки обычно очень возбудимы, раздражительны, капризны.
— Кроме того, никотин вызывает сокращение сосудов, и не стоит забывать, что это канцероген. Как правило, у подавляющего большинства женщин, которые курили по время беременности, дети рождаются с низкой массой тела (так как нарушалось питание плода, и периодически он страдал от недостаточного количества кислорода), не исключены и пороки развития.
Если женщина бросает курить на ранних сроках, влияние никотина на плод минимально. Но затягивать с этим решением нельзя.
Мне можно будет кофе? Что теперь вообще нужно исключить из рациона?
— Кофе — это тонизирующий напиток, который в том числе ненамного, но все же часто повышает артериальное давление. Если вы не можете отказаться от него, уменьшите количество кофейных чашек до одной-двух в день. Желательно баловать себя в первой половине дня, но ни в коем случае не натощак! Кофе повышает кислотность желудка, что будет провоцировать изжогу и другие проблемы ЖКТ. Влияет этот напиток и на усвояемость кальция, поэтому лучше пить кофе с молоком.
Питание должно быть сбалансированным и полноценным. Желательно ограничить потребление сахара, хлебобулочных изделий, фастфуда, сладких газированных напитков. Все это для того, чтобы избежать излишней углеводной нагрузки на организм.

Исключаются также аллергенные продукты, например, мед и цитрусовые. У самой женщины аллергии может и не быть, а вот у ребенка, возможно, заложены некоторые аллергические реакции.
Крайне не рекомендуется сырая рыба и мясо, в том числе суши, карпаччо, тартар и так далее. Там могут содержаться болезнетворные микроорганизмы. Это тоже лишний риск.
В запретный список продуктов попадают и грибы. Во-первых, они тяжело перевариваются, во-вторых, очень высок риск отравления.
Мне обязательно будет ломить спину, появится постоянная тошнота?
— Нет, необязательно. Все очень индивидуально. Токсикоз возможен до срока 12-14 недель, далее этот неприятный симптом проходит, так как снижается уровень ХГЧ. Кроме того, далеко не всех беременных женщин преследует тошнота. То же самое касается и боли в спине.
Говорят, беременным нельзя красить волосы. Это так?
— Это убеждение имеет далекие корни. Оно пришло из тех времен, когда волосы считались символом женского здоровья и красоты. И существовало правило, что во время беременности их вообще трогать нельзя.

Но ведь мы давно живем в современном мире, не так ли? Почему этот миф до сих пор жив? Обосновывают это тем, что краска контактирует с кожей головы и вредные вещества могут всасываться через нее организмом. На самом деле существует масса продуктов, в которых эти вещества в минимальном количестве, кроме того, не забываем про плацентарный барьер, который надежно защищает ребенка от негативного влияния извне. Да и красит ведь женщина голову не каждые 2 недели, то есть негативное влияние совсем ничтожное.
Единственное, я бы советовала повременить с окраской в первый триместр беременности или хотя бы обратиться в этот период к натуральным красителям вроде хны.
Я очень боюсь послеродовых травм. Они часто появляются у женщин? Их реально как-то избежать?
— На этот вопрос тоже никто не даст однозначный ответ. Многое зависит от подготовки женщины к родам. Я считаю, что 80% положительного исхода — это правильный психологический настрой роженицы. Поэтому рекомендую пройти специальные курсы. Когда ты понимаешь, что тебя ждет, убираются лишние страхи.
Потом важно учитывать физиологические особенности женщины, ее здоровье, возраст, состояние тканей родовых путей, размер и положение плода. Бывают ли разрывы промежности и травмы влагалища? Да, бывают. Но они разные, и часто ситуация поправима.

Бояться не нужно. Чем больше женщина боится, читает страшные рассказы в интернете, накручивает себя, тем сложнее ей придется в самый важный момент. Настраивайтесь на позитив.
Что делать, если я абсолютно уверена в том, что не хочу рожать?
— Обратиться к гинекологу. На консультации врач должна провести беседу, чтобы рассказать, какими могут быть последствия такого решения для женского организма. Помимо этого, нужно будет пройти психологическое консультирование. Аборт разрешен на сроках до 12 недель (медикаментозный — до 7 недель).
Простуда при беременности на ранних сроках
Чем опасна простуда на ранних сроках беременности? – Вирусы атакуют чаще всего слизистые оболочки верхних дыхательных путей. Обычно ОРВИ сопровождают симптомы интоксикации: головная боль, боль в мышцах, вялость, слабость. Заражение происходит при вдыхании капелек мокроты, содержащих вирусы, попадающих в воздух от больных людей при кашле, чихании и разговоре. В организме вирусы быстро размножаются в слизистой оболочке верхних дыхательных путей. В результате развивается отечность, воспаление слизистых оболочек затронутого инфекцией отдела дыхательных путей. Оттуда вирусы поступают в кровь и разносятся по различным органам. Восприимчивость к ОРЗ у беременных очень высока: их органы дыхания постоянно работают с высокой нагрузкой, так как адаптация организма требует больших энергозатрат. ОРВИ, особенно грипп, опасны своими осложнениями. Они обостряют хронические заболевания, в том числе тлеющие очаги инфекции. Поэтому нельзя пренебрегать лечением, даже если простуда переносится легко.
Чем опасна простуда при беременности

Во время ожидания малыша любое лечение должно быть рекомендовано врачом. На состояние женщины в период вынашивания и на внутриутробное состояние ребенка могут оказать негативное влияние как народные методы, так и лекарственные препараты.
- Чтобы сбить температуру иногда назначают ацетоминофен (парацетамол). Ввиду многолетнего использования данного препарата были сделаны предположения об его относительной безопасности. Это верно, только в том случае, если не превышать рекомендованные врачом суточные дозы. Повышение температуры важный сигнал организма, который позволяет своевременно реагировать на развитие бактериального осложнения.
- До третьего триместра некоторые врачи не исключают назначение препаратов из группы нестероидных противовоспалительных препаратов (НПВП), например ацетилсалициловой кислоты и ибупрофена. Однако, уже к третьему триместру прием нестероидных противовоспалительных препаратов лучше прекратить, так как они могут негативно повлиять на развитие плода и здоровье новорожденного. В этом периоде как правило запрещены любые обезболивающие препараты.
- Для уменьшения кашля назначают отхаркивающие средства, разжижающие мокроту, Препараты, основным действующим веществом которых является бромгексин, кормящим и беременным женщинам противопоказаны. Растительные препараты назначаются с большой осторожностью, так как содержат алкалоиды, которые могут быть токсичны для плода и оказывать абортивное действие.
- При боли в горле возможно применение антисептических (противомикробных) препаратов местного действия.
- При заложенности носа большинство врачей не рекомендуют сосудосуживающие спреи, капли. Причем это требование особенно актуально в первом триместре и для тех женщин, которые не предохраняются во вторую половину менструального цикла и могут вскоре забеременеть. Допускается применение аптечных изотонических растворов на основе очищенной морской воды для промывания носа и разжижения слизи.
- В симптоматическую терапию входит назначение обильного теплого питья. Это предотвращает высыхание слизистых оболочек носа и горла и способствует разжижению мокроты, потоотделению и снижению уровня интоксикации. Симптоматическая терапия направлена на уменьшение интоксикации и поддержку защитных сил организма.
- Большинство специалистов рекомендуют в первом триместре обходиться местными формами лекарственных средств. Есть препараты, способные оказывать действие непосредственно в воротах инфекции (на слизистой оболочке в носу). Так, мазь и гель ВИФЕРОН могут использоваться у беременных, начиная с первой недели. Интерферон, входящий в состав этих препаратов, вещество белковой природы, он синтезируется естественным образом в организме в ответ на проникновение возбудителя.
Как развивается беременность в первом триместре
Вакцинация беременных против гриппа
В Российской Федерации вопрос вакцинопрофилактики гриппа остро возник в связи с пандемией 2009-2010 годов. В этот период впервые были использованы отечественные и зарубежные сплит-вакцины, что во многом позволило избежать тяжёлых последствий эпидемии гриппа. С 2014 года официально проводится иммунизация беременных по эпидемиологическим показаниям.
Вакцинация может снизить риск заражения после родов, а также уменьшает вероятность инфицирования ребенка гриппом в течение первых месяцев жизни. Ребенку передаются антитела от матери, что помогает формированию пассивного иммунитета. Прививку против гриппа целесообразно сделать всем членам семьи, включая старших детей iii .
Простуда на раннем сроке беременности: последствия
Будущие мамы задаются вопросом, опасна ли простуда на ранних сроках беременности? – Да, так как беременные входят в группу риска по неблагоприятному течению респираторных инфекций, среди которых наиболее опасен грипп. Их приходится чаще по сравнению с другими женщинами госпитализировать из-за тяжёлых осложнений со стороны органов дыхания. Наиболее часто женщины попадают в больницу во втором или третьем триместрах. Пессимистичные прогнозы медиков как правило приходятся на третий наиболее критичный период. Важными факторами риска, приводящими к госпитализации, является обострение бронхиальной астмы, повышенная масса тела, сахарный диабет. Если мать болеет гриппом, возрастает риск смерти младенца. Течение гриппа в третьем триместре иногда является показанием для родоразрешения путем операции кесарева сечения. При тяжёлом и среднетяжёлом состоянии пациентки, на сроке до 12 недель рекомендуется прерывание беременности, что сопряжено с большим риском и вероятными осложнениями.
Почему простуда в начале беременности может вызвать осложнения
В первые три месяца зародыш, эмбрион, плод особенно чувствителен к воздействию повреждающих факторов. Рост плода требует от матери все большей адаптации, и если у женщины есть какие–либо заболевания, включая скрыто-протекающие, то могут возникать осложнения iv . Во время вынашивания ребенка увеличивается нагрузка на сердечно-сосудистую систему, увеличивается масса тела, могут смещаться органы, пережимаются крупные сосуды и т.д. Любые заболевание повышают нагрузку в этот непростой период.
Система оценки безопасности лекарств
Все лекарства, рекомендуемые Минздравом РФ, проходят необходимый цикл клинических и доклинических исследований, в соответствии с чем и определяется их эффективность и безопасность, в том числе, для беременных. Поэтому, перед тем как начать прием того или иного препарата, важно внимательно ознакомиться с инструкцией, где должно быть указано с какой недели беременности можно принимать это лекарство.
Какие препараты можно применять беременным для лечения гриппа и ОРВИ?
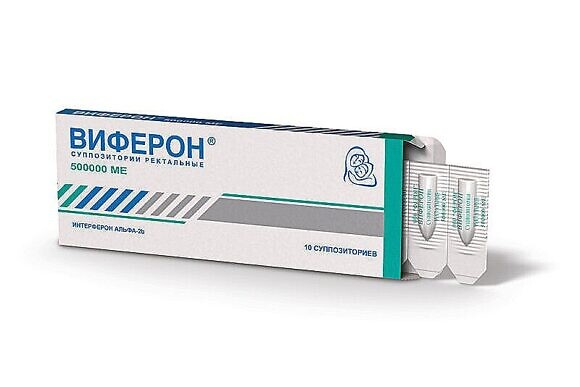
При ОРЗ с целью профилактики или лечения с первого дня беременности можно наносить в носовые ходы мазь или гель ВИФЕРОН (действующее вещество – интерферон альфа 2b обладает противовирусной, иммуномодулирующей активностью). Указанные препараты оказывают только местное действие. Начиная с 14-й недели, в качестве противовирусного средства можно применять свечи ВИФЕРОН.
Схема применения препарата ВИФЕРОН Свечи для лечения гриппа и ОРВИ при беременности
Суппозитории ректальные 500 000 МЕ применяют по одному суппозиторию 2 раза в сутки через 12 часов ежедневно в течение 5 суток, начиная с 14-й недели беременности. По клиническим показаниям терапия может быть продолжена.
При ректальном использовании препарата печень и желудок не испытывают избыточной нагрузки, что позволяет избежать многих побочных эффектов. Мазь и гель не всасываются в кровь, действуют локально в месте нанесения.
Следует учитывать, что антибиотики не оказывают воздействия на вирусы, поэтому их применение в лечение вирусных заболеваний не обосновано. В случае бактериального осложнения, например тонзиллита, отита или пневмонии, может быть назначен антибиотик. Включение препарата ВИФЕРОН® в комплексную терапию ОРВИ и гриппа у беременных женщин способствует уменьшению риска преждевременного прерывания беременности в 3,54 раза (1), а также способствует достоверному сокращению длительности симптомов интоксикации.
Читайте также:

