Посев на микоплазму гениталиум
Добавил пользователь Евгений Кузнецов Обновлено: 19.09.2024
Для цитирования: Хрянин А.А., Решетников О.В. Cовременные представления о Mycoplasma genitalium. РМЖ. Мать и дитя. 2008;16(19):1236.
Наряду с инфекциями, передаваемыми половым путем (ИППП), такими как сифилис, гонорея, трихомониаз и урогенитальный хламидиоз, половые пути и мужчин и женщин часто колонизируются микоплазмами/уреаплазмами [1].
Микоплазмы – мельчайшие свободно живущие прокариоты, относятся к семейству Мусоplasmataceae, входящему в порядок Mycoplasmatales класса Mollicutes. Средние размеры клеток микоплазм составляют 0,3–0,8 мкм, а средний диаметр 0,42 мкм. Обычно колонии микоплазм паразитируют на клеточных мембранах эукариот, используя содержимое клеток в качестве пищи.
Вопрос о значении этих микроорганизмов в развитии воспалительных заболеваний органов малого таза на сегодняшний день окончательно не решен [2]. M. hominis и U. urealyticum относят к группе резидентов (т.е. постоянно присутствующих в урогенитальном тракте человека), ассоциированных с ИППП. Точных доказательств их этиологической роли при многих предположительно связанных с ними заболеваниях пока не установлено [3].
Большинство видов микоплазм (уреаплазм) не являются абсолютными патогенами. Передаваясь половым путем, они при определенных условиях вызывают инфекционно–воспалительные процессы в мочеполовых органах чаще в ассоциации с другими патогенными или условно–патогенными микроорганизмами [4,5].
Из семейства микоплазм в последнее время наиболее патогенную роль отводят Mycoplasma genitalium [6–8]. Впервые этот новый вид микоплазм был выделен в одной из клиник Лондона в 1981 г. от двух мужчин с негонококковым уретритом и позднее был назван M. genitalium – из–за излюбленной локализации [9].
Краткая характеристика возбудителя
При электронной микроскопии было обнаружено, что M. genitalium имеет колбообразную форму и суженную концевую часть, напоминающую наконечник (рис. 1). M. genitalium имеет самую маленькую величину генома (600 т.п.н.) из всех микоплазм и других самореплицирующихся микроорганизмов (для сравнения: величина генома у M. pneumoniae – 800 т.п.н., C. trachomatis – 1450 т.п.н., E. coli – 4700 т.п.н.).
В последующие годы существовали определенные сложности в изучении этого микроорганизма, связанные с трудностью получения его в чистой культуре (рост на питательных средах составляет 1–5 месяцев). Высокая избирательность и требовательность M. genitalium в отношении питательных сред объясняется тем, что она имеет малый размер генома, и как следствие, малое количество генов, принимающих участие в ферментном распаде питательных веществ, необходимых для репликации микроорганизма [3].
Кроме того, M. genitalium способна совершать определенные активные скользящие движения, и это позволяет ей внедряться в слои слизи, покрывающие эпителиальные клетки, а затем прикрепляться и проникать в них. M. genitalium обладает способностью к плотному прикреплению к эукариотическим клеткам посредством рецепторов, содержащих нейраминовую кислоту, что обусловливает выраженное цитопатогенное действие и формирование клеточного воспалительного ответа [3].
Высокие адгезивные свойства M. genitalium подтверждались ее способностью прикрепляться к поверхности не только эпителиальных клеток, но даже стекла и пластика. Установлено, что M. genitalium в отличие от других представителей семейства – M. hominis и U. urealyticum практически никогда не ассоциируется с бактериальным вагинозом и количеством половых партнеров [3].
Патогенная роль
M. genitalium для человека
Новые возможности изучения микоплазмы появились в 1991 г., когда для диагностики M. genitalium был применен метод полимеразной цепной реакции (ПЦР), который до сих пор остается наиболее доступным и единственным для исследователей и практикующих врачей венерологов [10].
Ряд различных по дизайну исследований позволил доказать патогенную роль M. genitalium для человека. Так, например, в экспериментах на мужских особях шимпанзе введение в уретру культуры M. genitalium приводило к возникновению уретрита и появлению антител в сыворотке крови этих животных [11].
У женщин с признаками уретрита или цервицита M. genitalium была выявлена в 6% и не обнаружена ни у одной из женщин контрольной группы, проходившей исследование в рамках скрининга на выявление рака шейки матки. Интересно, что 56% мужчин – половых партнеров инфицированных М. genitalium женщин были также инфицированы, что свидетельствует о высокой контагиозности этого возбудителя [12].
Обсуждается и почти доказана роль микоплазм в возникновении воспалительных заболеваний органов малого таза (ВЗОМТ) [13]. Кроме того, недавно стало известно, что наличие у женщины M. genitalium в 3 раза повышает риск заражения партнера ВИЧ–инфекцией.
В конце 80–х годов прошлого столетия появление метода ПЦР сделало возможным изучение распространенности M. genitalium в различных популяциях. M. genitalium, обнаруженная при помощи ПЦР в моче, встречалась гораздо чаще у лиц с выявленным негонококковым и нехламидийным уретритом, чем у мужчин с асимптомным уретритом. Более того, после антибактериальной терапии исчезновение симптомов сопровождалось отсутствием выявления M. genitalium в моче [14].
Недавно было установлено, что M. genitalium может прикрепляться к сперматозоидам и снижать их активность, что в дальнейшем способствует возникновению вторичного бесплодия [15].
Частота выявления M. genitalium
Чаще всего у мужчин негонококковый уретрит вызывается Chlamydia trachomatis (23–55%), Ureaplasma urealyticum (20–40%), Mycoplasma genitalium (12–25%), Trichomonas vaginalis (2–11%). Как правило, период между инфицированием и возникновением клинических проявлений негонококкового уретрита (НГУ) составляет от 7 до 21 дня [16].
Частота выявления M. genitalium у мужчин с наличием уретрита методом ПЦР варьирует от 10 до 19,4%. Рядом авторов показано, что M. genitalium в большей мере причастны к развитию хронических и рецидивирующих НГУ и их осложнений, таких как хронический простатит, а D. Taylor–Robinson и соавт. (2004) сообщили об обнаружении M. genitalium в уретре и синовиальной жидкости у мужчин с болезнью Рейтера. У 30% мужчин с НГУ обнаруживаются антитела к данному возбудителю [2].
В недавнем обзоре, опубликованном Ishihara S. и соавт. (2004), приведены данные о частоте выявления M. genitalium у мужчин в разных странах мира (табл. 1). M. genitalium была обнаружена в 13–42% у мужчин с негонококковым уретритом и в 18–46% у мужчин с уретритом негонококковой и нехламидийной этиологии. При этом у мужчин без симптомов уретрита M. genitalium выявлялась значительно реже (0–9%).
По результатам другого исследования частота выявления М. genitalium у мужчин, явившихся в кабинет анонимного обследования и лечения ИППП составила 37%. При этом в виде моноинфекции М. genitalium определялась в 47% случаев и в виде различных бактериальных и вирусных ассоциаций – в 53%. Наиболее частыми были отмечены ассоциации с трихомонадной инфекцией (19,1%). Симптомы уретрита выявлены у 81% с инфекцией [18].
В последнее время накопились данные о роли M. genitalium в развитии ВЗОМТ у женщин. Исследования, проведенные при помощи ПЦР, продемонстрировали ассоциацию микоплазм с острым эндометритом и аднекситом при отсутствии гонококковой и хламидийной инфекций. Более того, проспективное исследование выявило 13–кратный риск возникновения эндометрита у инфицированных M. genitalium. Насколько микроб влияет на репродуктивную функцию, пока неизвестно, однако установлена его ассоциация с трубным бесплодием [19].
Важно отметить, что M. genitalium существует в высшей степени независимо от C. trachomatis и, по–видимому, встречается с такой же частотой, как и хламидийная инфекция. Возможно, это связано с разными механизмами передачи инфекции, возникающей конкурентной борьбой между этими патогенными микроорганизмами за одни и те же клетки–мишени, питательные вещества и другие ко–факторы, необходимые для полноценного существования и жизнедеятельности M. genitalium и С. trachomatis. Интересным фактом является то, что и спектр чувствительности к антибиотикам у М. genitalium такой же, как у хламидий.
Диагностика M. genitalium
Отсутствие четких морфологических характеристик, а также полиморфизм, присущий всему семейству микоплазм, исключает возможность идентификации возбудителя в мазках от больных, поэтому цитологический метод не используется.
Культуральный метод не используется из–за трудности получения в чистой культуре и единственным убедительным способом обнаружения M. genitalium остается ПЦР. Поэтому ПЦР считается наиболее доступным и единственным методом выявления M. genitalium.
Лечение M. genitalium
Большинство исследователей считают, что критериями назначения этиологической терапии при выявлении генитальных микоплазм являются:
• клинические и лабораторные признаки воспалительного процесса в органах мочеполовой системы;
• результаты комплексного микробиологического обследования на наличие патогенных и условно–патогенных микроорганизмов с количественным обнаружением M. hominis и U. urealytocium >104 ЦОЕ/мл);
• предстоящие оперативные или другие инвазивные мероприятия на органах мочеполовой системы (гистероскопия, трансуретральная резекция, деструкция кондилом, введение внутриматочных контрацептивов, крио–, электро–, лазеротерапия эктопии шейки матки и др.);
• бесплодие, когда, кроме генитальных микоплазм, не установлено других его причин;
• оценка акушерско–гинекологического анамнеза, течения настоящей беременности [16].
В этиотропном лечении микоплазменной инфекции урогенитального тракта используются антибиотики, подавляющие биосинтез белка и ДНК. Это в первую очередь препараты из группы тетрациклинов и макролидов. Активность антибактериального агента в отношении патогенного микроорганизма определяется минимальной подавляющей концентрацией (МПК) в исследованиях in vitro.
При определении чувствительности 18 штаммов Mycoplasma genitalium к антибиотикам оказалось, что из восьми (доксициклин, тетрациклин, эритромицин, кларитромицин, азитромицин, ципрофлоксацин, левофлоксацин, моксифлоксацин) азитромицин был намного более активным, чем остальные. МПК для азитромицина была 0,002–0,008 мг/л по сравнению, например, с 0,25–1 мг/л для доксициклина [20]. Более ранние исследования также продемонстрировали большую активность азитромицина по сравнению с другими антибиотиками [21].
Клинические исследования эффективности антибиотиков проведены лишь в последнее десятилетие, эти исследования немногочисленны и включают небольшое количество пациентов (табл. 2). Тем не менее левофлоксацин оказался вообще неэффективным, эффективность эритромицина вызывает сомнение из–за очень маленькой группы, а доксициклин был эффективен лишь в одном исследовании из четырех. Единственным препаратом, показавшим стабильно высокую эффективность, оказался азитромицин. Эти данные полностью коррелируют с показателями чувствительности Mycoplasma genitalium к антибиотикам in vitro.
При неудаче эрадикации Mycoplasma genitalium европейские специалисты рекомендуют применять моксифлоксацин по 400 мг в сутки в течение 10 дней, но из–за риска возникновения резистентности эта терапия относится к альтернативной [30]. Что же касается использования джозамицина, широко пропагандируемого рядом отечественных венерологов, то данные о его клинической эффективности и чувствительности к нему Mycoplasma genitalium отсутствуют [20–29]. Следует также отметить, что современные зарубежные исследователи не рассматривают джозамицин в качестве альтернативы в лечении микоплазменной инфекции [30]. Таким образом, азитромицин на сегодняшний день является антибиотиком, эффективность которого в отношении Mycoplasma genitalium доказана как in vitro, так и в клинических испытаниях.
Важными преимуществами азитромицина являются возможность назначения однократной курсовой дозы препарата (1,0 г), высокий профиль безопасности, что подтверждается возможностью его применения у беременных и у детей.
К дополнительным достоинствам азитромицина следует отнести его хорошую переносимость и низкий уровень побочных эффектов (один из самых низких среди известных на сегодняшний день макролидов). Так как препарат является антибактериальным средством широкого спектра действия, то он действует и на грамположительные и на грамотрицательные бактерии, такие как трепонемы, микоплазмы, уреаплазмы, хламидии, риккетсии.
Исходя из полученных в последние годы данных [29] специалисты рекомендуют изменить режим назначения азитромицина при микоплазменной инфекции. Вместо 1 г однократно оптимальнее использовать 1,5 г по следующей схеме: 500 мг в первый день, далее по 250 мг со второго по пятый день. Поскольку микоплазма – медленно растущий организм, таким образом антибиотик воздействует на все пулы бактериальных клеток.
Азитромицин представляет собой препарат, характеризующийся высокой комплаентностью (однократный прием), высокой клинической эффективностью, низким уровнем побочных эффектов, что делает его препаратом выбора при лечении микоплазменной инфекции.
Заключение
К настоящему времени установлено, что:
• Mycoplasma genitalium вызывает уретрит у мужчин и эндометрит и аднексит у женщин;
• Оптимальным методом лабораторной диагностики является ПЦР;
• Препаратом выбора в лечении Mycoplasma genitalium является азитромицин.
Литература
1. Schlicht M.J., Lovrich S.D., Sartin J.S. et al. High prevalence of genital mycoplasmas among sexually active young adults with urethritis or cervicitis symptoms in La Crosse, Wisconsin. J Clin Microbiol 2004;42:4636–4640.
2. Taylor–Robinson D., Gilroy C.B., Thomas B.J., Hay P.E. Mycoplasma genitalium in chronic non–gonococcal urethritis. Int J STD AIDS 2004;15:21–25.
3. Taylor–Robinson D. The history and role of Mycoplasma genitalium in sexually transmitted diseases. Genitourin Med 1995;71:1–8.
4. Bjornelius E., Lidrink P., Jensen S.J. Mycoplasma genitalium in non–gonococcal urethritis – a study in Swedish male STD patients. Int J STD AIDS 2000;11:292–296.
5. Taylor–Robinson D. Mycoplasma genitalium – an up–date. Int J STD AIDS 2002;13:145–151.
6. Jensen S.J., Orsum R., Dohn B. et al. Mycoplasma genitalium: a cause of male urethritis? Genitourin Med 1993;69:265–269.
7. Jensen S.J., Hansen H.T., Lind K. Isolation of Mycoplasma genitalium strains from the male urethra. J Clinic Microbiol 1996;34:286–291.
8. Taylor–Robinson D., Jensen S.J., Fehler G. Observations on the microbiology of urethritis in black South African men. Int J STD AIDS 2002;13:323–325.
9. Tully J.G., Taylor–Robinson D., Cole R.M. et al. A newly discovered mycoplasma in the human urogenital tract. Lancet 1981;1:1288–1291.
10. Jensen S.J., Uldum S.A., Sondergard–Andersen J. et al. Polymerase chain reaction for detection of Mycoplasma genitalium in clinical samples. J Clinic Microbiol 1991;29:46–50.
11. Tully J.G., Taylor–Robinson D., Rose D.L., et al. Urogenital challenge of primate species with Mycoplasma genitalium and characteristics of infection induced in chimpanzees. J Infect Dis 1986;153:1046–1054.
12. Falk L., Fredlund H., Jensen J.S. Signs and symptoms of urethritis and cervicitis among women with or without Mycoplasma genitalium or Chlamydia trachomatis infection. Sex Transm Infect 2005;81:73–78.
13. Centers for Disease Сontrol and Prevention. Sexually Transmitted Diseases. Treatment Guidelines 2006. MMWR 2006; Vol. 55 (№ RR–11).
14. Dupin N., Bijaoui G., Schwarzinger M. et al. Detection and quantification of Mycoplasma genitalium in male patients with urethritis. Clin Infect Dis 2003;37:602–605.
15. Svenstrup H.F., Fedder J., Abraham–Peskir J. et al. Mycoplasma genitalium attaches to human spermatozoa. Hum Reprod 2003;18:2103–2109.
16. Кисина В.И., Ширшова Е.В., Забиров К.И., Мартазинова С.К. Современные подходы к диагностике и лечению негонококковых уретритов. Consilium Medicum 2005; Том 7, N 1.
17. Ishihara S., Yasuda M., Ito S. et al. Mycoplasma genitalium urethritis in men. Int J Antimicrob Agents 2004;24:S23–S27.
18. Кисина В.И., Ширшова Е.В., Ильина Е.Н. Характеристика клинических синдромов, ассоциированных с M. genitalium, у пациентов с заболеваниями урогенитальной системы. Клин дерматол 2005;3:33–38.
19. Haggerty C.L. Evidence for a role of Mycoplasma genitalium in pelvic inflammatory disease. Curr Opin Infect Dis 2008;21:65–69.
20. Hamasuna R., Osada Y., Jensen J.S. Antibiotic susceptibility testing of Mycoplasma genitalium by TaqMan 5’ nuclease real–time PCR. Antimicrob Agents Chemother 2005;49:4993–4998.
21. Hannan P.C. Comparative susceptibilities of various AIDS–associated and human urogenital tract mycoplasmas and strains of Mycoplasma pneumoniae to 10 classes of antimicrobial agent in vitro. J Med Microbiol 1998;47:1115–22.
22. Gambini D., Decleva I., Lupica L. et al. Mycoplasma genitalium in males with nongonococcal urethritis: prevalence and clinical efficacy of eradication. Sex Transm Dis 2000;27:226–229.
23. Maeda S.I., Tamaki M., Kojima K. et al. Association of Mycoplasma genitalium persistence in the urethra with recurrence of nongonococcal urethritis. Sex Transm Dis 2001;28:472–476.
24. Falk L., Fredlund H., Jensen J.S. Tetracycline treatment does not eradicate Mycoplasma genitalium. Sex Transm Infect 2003;79:318–319.
25. Mroczkowski T.F., Mena L., Nsuami M., Martin D.H. A randomized comparison of azitromycin and doxycycline for the treatment of Mycoplasma genitalium positive urethritis in men. Book of abstracts 16th Biennial meeting of the ISSTDR, Amsterdam, 10–13 July, 2005, P. 304–305.
26. Хрянин А.А., Решетников О.В. Частота выявления Mycoplasma genitalium у мужчин и эффективность однократного применения Сумамеда (азитромицина) в лечении микоплазменной инфекции. Клин дерматол 2005;4:115–119.
27. Wikstrom A., Jensen J.S. Mycoplasma genitalium: a common cause of persistent urethritis among men treated with doxycycline. Sex Transm Infect 2006;82:276–279.
28. Bradshaw C.S., Jensen J.S., Tabrizi S.N. et al. Azithromycin failure in Mycoplasma genitalium urethritis. Emerg Infect Dis 2006;12:1149–1152.
29. Bjornelius E., Anagrius C., Bojs G. et al. Antibiotic treatment of symptomatic Mycoplasma genitalium infection in Scandinavia: a controlled clinical trial. Sex Transm Infect 2008;84:72–76.
30. Ross J.D, Jensen J.S. Mycoplasma genitalium as a sexually transmitted infection: implications for screening, testing, and treatment. Sex Transm Infect 2006;82:269–271.

Член EAU (Европейская Ассоциация Урологов). Стаж работы +17 лет. Принимает в Университетской клинике. Цена приема — 1700 руб.
- Запись опубликована: 06.02.2019
- Время чтения: 1 mins read
Микоплазмоз – это венерическое заболевание, провоцируемое одноклеточными прокариотными микроорганизмами – микоплазмами (Мycoplasma).
Лечение микоплазмоза направлено на уничтожение его возбудителей в организме человека и стимуляцию иммунного ответа. Производится терапия посредством антипротозойных препаратов и антибиотиков разных групп, учитывая степень воспалительного процесса.
Лечение микоплазмоза, как заболевания, передающегося половым путем, проводится одновременно у обоих половых партнеров, иначе эффекта от терапии не будет.
Что такое микоплазмоз, особенности жизнедеятельности микоплазм
Известно около 40 видов бактерий Мycoplasma. Опасность для человека представляют только Mycoplasma hominis, Mycoplasma genitaliu, которые вызывают заболевания мочеполовой системы, и Mycoplasma pneumoniae — причина некоторых болезней дыхательных путей.
Эти бактерии могут в обычном состоянии организма человека входить в состав микрофлоры мочеиспускательного канала, влагалища и никак себя не проявлять. Но при действии определенных факторов микоплазмы провоцируют цистит, уретрит, пиелонефрит, цервицит. Микоплазм обнаруживают также при диагностике эндометрита, простатита, аднексита.
В отдельных случаях возбудители могут стать причиной развития аутоиммунных заболеваний, в первую очередь – опорно-двигательно аппарата, провоцируя артриты и др. серьезные проблемы.
В той связи, что микоплазмоз протекает бессимптомно, повышается вероятность развития разных его осложнений, среди которых – хроническое воспаление придатков, предстательной железы, мочевого пузыря. Этот факт осложняет течение заболевания, продлевает его и ухудшает прогнозы.
Причины заболевания
М икоплазмы передаются при сексуальном контакте – генитально-генитальным или орально-генитальным путем, а заболевание происходит при ослабленных защитных свойствах организма. Часто возбудители микоплазмоза активизируются при воздействии факторов окружающей среды, которые вызывают ухудшение иммунитета, например, при переохлаждении.
Благодаря микроскопически малым размерам, микоплазмы легко проникают через фето-плацентарный барьер, заражая ребенка.
Инкубационный период заболевания начинается от нескольких дней и доходит до пары недель.
Симптомы микоплазмоза
Подавляющее большинство случаев заболевания протекает без симптомов, поэтому инфицированные не предполагают, что у них микоплазмоз. При этом некоторые состояния и болезни могут быть вызваны именно микоплазмами.
Провериться на микоплазмоз нужно, если диагностированы:
- аднексит;
- пиелонефрит;
- простатит;
- энлометрит;
- уретрит;
- инфекционный артрит;
- раневые хирургические инфекции;
- менингит;
- пневмония;
- бактериемия.
Перечисленные состояния становятся следствием действия микоплазм редко, чаще это происходит у людей с сильными нарушениями работы иммунитета. Но полностью исключить такой вариант нельзя.
Микоплазмоз может проявляться в виде некоторых симптомов, характерных и для других венерических заболеваний:
- У женщин: боль и жжение при мочеиспускании, влагалищные выделения, неприятные ощущения во время секса.
- У мужчин – слизистые выделения из мочеиспускательного канала, зуд и жжение, болезненные походы в туалет; если инфекция достигает простаты или яичко, то, соответственно – возникают симптомы простатита, увеличение яичка в размерах. Но все эти признаки, напомним, не относятся к специфическим именно для микоплазмоза.
Диагностика микоплазмоза
Диагностика заболевания совершается в несколько этапов и относится к сложным:
- Осмотр врачом;
- Бактериологическое исследование;
- Лабораторная диагностика с применением различных методик.
Рассмотрев все симптомы и признаки, гинеколог или уролог дополнительно может рекомендовать сдать дополнительные анализы и пройти УЗИ малого таза. Часто назначаются: анализы мочи и крови, реакция Вассермана и др.
Установлению причин способствует цитологический или бактериологический мазок. Несмотря на то, что с его помощью нельзя обнаружить конкретно микоплазмы, он является важным для определения таких ЗППП, как трихомониаз, гонорея, бактериальный вагиноз. А они, в свою очередь, могут сопровождать микоплазмоз или быть причиной симптомов, которые приняты за признаки микоплазмоза.
Более точная диагностика основывается на результатах посевов выделений из влагалища и полового члена. Это делает возможным тщательное изучение возбудителей инфекции – их чувствительность к антибактериальным препаратам, и количество их в мочеполовой системе пациента.
Лабораторные методы включают:
- Анализ ПЦР на микоплазмоз. Основывается на выявлении ДНК-нитей микоплазм в человеческом организме. Чувствительность – около 90%, также высока точность ПЦР.
- Анализ на микоплазмоз иммунологический. Принцип метода – выявление в крови антител к возбудителям данного заболевания. Высокие титры иммуноглобулинов говорят о наличии воспалительного процесса, вызванного инфекцией. Также метод способен выявлять перенесенный ранее микоплазмоз.
Лечение микоплазмоза у женщин
Лечение микоплазмоза у представительниц слабого пола проводится антибиотиками, которые назначаются после проведения анализов на чувствительность возбудителей к определенному виду антибактериальных препаратов. Назначенный курс нельзя прерывать, так как микробы могут мутировать и приобрести устойчивость к составляющим препарата, а это опасно переходом микоплазмоза в хроническую форму.
После курса лечения антибиотиками необходимо восстановление микрофлоры кишечника и влагалища. Инкубационное введение антибиотиков женщинам может применяться параллельно с очисткой крови. Женщинам показаны в этих случаях также процедуры местного назначения – спринцевания, инстилляции лекарств в уретру.
Лечение микоплазмоза у мужчин
Микоплазмоз у мужчин необходимо лечить, как только его выявили, во избежание возможных осложнений, лечить которые гораздо сложнее.
Как и при болезни у женщин, практикуется комплексное лечение, состоящее из нескольких этапов терапевтических мероприятий, но при этом применяется индивидуальный подход. Учитываются такие особенности пациентов, как тяжесть болезни, возраст мужчины, симптомы, общее состояние здоровья, сопутствующие заболевания и так далее.
На ранних этапах развития воспалительного процесса лечение самое эффективное. Запущенный микоплазмоз у мужчин необходимо лечить с помощью длительной терапии. Кроме антибиотиков, комплексный подход предполагает физиологические процедуры, повышение иммунитета и лечение иммуномодуляторами.
После курса лечения необходимо отказаться от алкоголя и вредной пищи (жареного, копченого, жирного и острого). Необходимо помнить о том, что специфический иммунитет после перенесенного микоплазмоза не вырабатывается, поэтому возможно новое заражение, при несоблюдении правил профилактики.
Лечение микоплазмоза при беременности
Во время беременности микоплазм выявляют в два раза чаще, чем обычно. Гинекологи считают, что это связано с резкими изменениями в гормональном фоне и иммунной системе. Микоплазмы опасны для процесса вынашивания плода и приводят к его замиранию и преждевременным родам.
Специалисты до настоящего времени ведут споры о целесообразности лечения микоплазмоза у беременных. Как именно поступить должен решать ваш лечащий гинеколог.
Микоплазмы обладают некоторыми особенностями строения клеток: они не имеют клеточной стенки, поэтому они очень чувствительны к ингибиторам (подавителям) синтеза белков — без этого процесса микроорганизм не может жить и размножаться. Но антибиотики ряда тетрациклинов противопоказаны при беременности. Потому лечение состоит изт 10-дневного курса Азитромицина, Эритромицина (чаще всего), Ровамицина или Клиндамицина.
Параллельно с ними назначаются витамины, пробиотики и иммуномодуляторы. Терапию проводят, начиная со второго триместра беременности.
Препараты для лечения микоплазмоза
Для подавления микоплазм гинекологи и урологи применяют:
- антибиотики тетрациклинового ряда;
- противогрибковые препараты;
- противопротозойные препараты;
- макролиды.
Дополнительно назначаются стимуляторы иммунитета, физиотерапия. При лечении требуется соблюдение щадящего режима и диеты.
Схема лечения микоплазмоза
Схему лечения обязательно должен подбирать специалист. Это важно, так как при назначении лекарств и расчета дозировок должны быть учтены все индивидуальные факторы.
В общем же, схема лечения выглядит так:
- Эритромицин – курс 7-10 дней;
- Азитромицин – курс 6 дней;
- Мидекамицин – курс 10 дней;
- Доксициклин – курс 10 дней;
- Пефлоксацин – курс 10 дней;
- Миноциклин – курс 7 дней.
Профилактика микоплазмоза
Как и остальными ЗППП (ИППП), микоплазмозом лучше не заражаться, чем потом лечить его последствия. Профилактика этой болезни достаточно проста и состоит из выполнения несложных правил:
- Необходимо избегать случайных половых связей и пользоваться презервативом.
- Интимные отношения с одним, проверенным партнером, гарантируют отсутствие заражения микоплазмозом в будущем.
- При малейшем подозрении на микоплазмоз, нужно в кратчайшие сроки обратиться к гинекологу или урологу и пройти диагностику и лечение.
Главное правило при лечении микоплазмоза – понимание, что назначать себе самому препараты и процедуры – безответственно, так как каждый отдельный случай болезни уникальный и требует особого подхода. Если придерживаться схемы, назначенной врачом, вероятность позитивного исхода достигает 95%. По прошествии лечения, необходимо повторно сдать анализы.
Группа инфекций урогенитального тракта занимает одну из лидирующих позиций среди патологий, с которыми ежедневно приходится сталкиваться врачам акушерам-гинекологам. Интересным фактом является то, что при идентификации такой бактерии, как микоплазма, лечение требуется далеко не во всех ситуациях, как, например, это происходит при обнаружении гонококков.
- Классификация и стадии развития микоплазмоза
- Микоплазмоз: причины
- Симптомы микоплазмоза у женщин
- Диагностика
- Лечение микоплазменной инфекции
- Осложнения после микоплазмоза
- Микоплазмоз: профилактика
- Микоплазмоз и беременность
- Вопрос-ответ
Что такое микоплазмоз?
Микоплазмоз – это инфекционное заболевание урогенитального тракта, возбудителем которого являются Mycoplasma genitalium и Mycoplasma hominis.
У женщин такая флора может вызывать:
- Вагинит (кольпит) — воспалительный процесс влагалища;
- Цервицит — воспаление шейки матки, которое может затрагивать как влагалищную часть шейки (экзоцервицит), так и цервикальный канал (эндоцервицит);
- Эндометрит — воспалительный процесс слизистой оболочки матки;
- Сальпингоофорит — воспаление придатков (маточных труб и яичников).
Микоплазмы являются условно-патогенной микрофлорой для женского организма. Это означает, что в определенном количестве они могут быть у женщин в физиологическом состоянии. То есть, в определенном титре они входят в состав нормальной микрофлоры влагалища. Такое состояние не требует никакого лечения.
При воздействии определенных провоцирующих факторов количество микоплазм во влагалище у женщины может увеличиваться, выходя за пределы нормы. Тогда это состояние имеет название микоплазмоз. И, соответственно, требует терапии.
Способы инфицирования микоплазмозом
- Половой путь передачи инфекции – наиболее распространенный путь инфицирования. Сюда можно отнести незащищенные сексуальные контакты как генитального, так и орально-генитального характера.
- Контактно-бытовой путь передачи. При использовании общего постельного белья, полотенец, сидений унитазов.
- Вертикальный путь передачи. Это путь, который характеризуется передачей инфекции от матери к развивающемуся плоду, вызывая внутриутробное инфицирование.
Классификация и стадии развития микоплазмоза
По локализации микоплазмоз можно разделить на:
- Урогенитальный микоплазмоз;
- Респираторный микоплазмоз.
По характеру течения заболевания:
- Острый микоплазмоз;
- Подострый микоплазмоз;
- Хронический микоплазмоз.
Микоплазмоз: причины
- Иммуносупрессия — снижение иммунитета по различным причинам (ВИЧ, острые респираторно-вирусные инфекции, прием глюкокортикостероидных препаратов).
- Наличие иных урогенитальных инфекций.
- Нарушение основ интимной гигиены.
- Гормональные нарушения.
- Переохлаждения.
- Перенесенные инфекционные процессы в тяжелой форме.
- Беременность.
Симптомы микоплазмоза у женщин
Инкубационный период микоплазмоза при инфицировании составляет от одной недели до нескольких месяцев. При диагнозе микоплазменная инфекция симптомы патологического процесса будут проявляться в зависимости от локализации воспалительного процесса (вагинит, цервицит, эндометрит, сальпингоофорит).
- Зуд и жжение в области наружных половых органов и влагалища;
- Гиперемия наружных половых органов;
- Появление увеличенных в объеме выделений с неприятным запахом;
- Диспареуния (болезненный половой акт);
- Повышение температуры тела;
- Боли внизу живота в зависимости от локализации патологического процесса. При возникновении эндометрита боли будут расположены преимущественно внизу живота по центру, при формировании сальпингоофорита – больше справа или слева в зависимости от области поражения.
- Нарушения овариально-менструального цикла;
- Бесплодие, невынашивание беременности.
Диагностика
Диагностика микоплазменной инфекции на сегодняшний момент не представляет никакой трудности.
Среди диагностических манипуляций можно выделить:
- Сбор жалоб, анамнеза врачом с последующим проведением гинекологического осмотра и забора выделений для исследований;
- Проведение микроскопического исследования выделений из влагалища, цервикального канала, мочеиспускательного канала;
- Исследование мазка с применением методики ПЦР (выявление ДНК и РНК вирусов и бактерий). Является доступным и информативным исследованием. Однако, исключительно ПЦР-диагностикой невозможно поставить диагноз микоплазмоза, так как, как говорилось ранее, микоплазма может быть составляющей нормальной микрофлоры женского организма. Необходимо проведение количественной ПЦР-диагностики. При выявлении количества микоплазм более 104 КОЕ/мл необходимо назначение этиотропной терапии.
- ИФА – иммуноферментный анализ, который применяется для идентификации антител в венозной крови;
- Бактериологическое исследование. Проведение культурального исследования необходимо для выявления чувствительности флоры к антибактериальным препаратам. Это необходимо для того, чтобы грамотно назначить этиотропную терапию.
Стоимость услуг
Услуги
Принимаются к оплате наличные и пластиковые карты MasterCard, VISA, Maestro, МИР. Также доступна бесконтактная оплата картами Apple Pay, Google Pay и Android Pay.

Шушкова Александра Григорьевна

Соломина Наталия Владимировна

Абдуллина Алина Артуровна

Малахова Виктория Юрьевна
Лечение микоплазменной инфекции
Лечение микоплазменной инфекции необходимо проводить при идентификации во влагалище Mycoplasma genitalium, а также Mycoplasma hominis в превышающих нормальные показатели титрах.
Микоплазма: как лечить?
- Системная антибактериальная терапия. В первую очередь должна быть назначена грамотная антибактериальная терапии с учетом чувствительности возбудителя. В большинстве случаев эффективно ведут борьбу с микоплазмозом препараты группы макролидов, цефалоспоринов, тетрациклинов, фторхинолонов и другие.
- Пробиотические препараты. Это средства, восстанавливающие флору кишечника после антибактериальной терапии.
- Местное лечение свечами, вагинальными таблетками, в состав которых входят вещества антибактериального ряда (метронидазол, клиндамицин).
- При необходимости могут также назначаться противогрибковые препараты.
- После назначения антибактериальных препаратов в виде вагинальных суппозиториев применяются свечи с лактобактериями, позволяющие восстановить вагинальную флору.
- Иммуномодуляторы, обладающие выраженным эффектом в пользу повышения защитных свойств организма.
- Поливитаминные комплексы, способствующие общему укреплению организма.
Как вылечить микоплазмоз кроме медикаментов?
Помимо медикаментозной терапии важным моментом является правильная диета.
Из рациона исключаются продукты, тормозящие действие лекарственных препаратов:
- Маринованные овощи;
- Копчености (рыба, мясные продукты, сало);
- Острые соусы или приправы;
- Кисломолочные продукты;
- Фаст-фуд;
- Алкоголь.
Рекомендуется в рацион включить свежие овощи и фрукты, бобовые и зерновые культуры, масло оливковое. Обязательным моментом является сдача контрольных анализов после лечения. Что касается бактериологического посева выделений из влагалища, то данный анализ можно повторять уже через 2-3 недели. ПЦР-диагностика и иммуноферментный анализ рекомендуется сдать спустя месяц после окончания терапии.
Если обнаружена микоплазма, чем лечить и нужно ли это делать половому партнеру?
При наличии микоплазмоза обследование и лечение должна получать не только женщина, но и половой партнер. Ему следует обратиться к урологу для проведения обследования и назначения терапии.
Осложнения после микоплазмоза
- Эндометрит. При отсутствии грамотной и своевременной терапии инфекция может восходящим путем проникать в маточную полость и вызывать эндометрит (воспалительный процесс слизистой оболочки матки). Эндометрит в последующем может отразиться на фертильности женщины, вызывая бесплодие.
- Сальпингоофорит. Воспаление маточных труб и яичников. После перенесенного сальпингоофорита могут сформироваться спайки, по причине которых формируется непроходимость маточных труб, вызывая трубное бесплодие.
- Заболевания ревматического характера (болезнь Рейтера).
- При развития тубоовариального образования, заполненного гнойным содержимым, и нарушении его целостности может развиваться перитонит, который угрожает не только здоровью, но и жизни женщины.
Микоплазмоз: профилактика
Такое направление, как профилактика микоплазмоза, является предпочтительным в гинекологической практике, нежели лечение самого заболевания и его осложнений.
- Исключение незащищенных половых контактов. Только применение барьерных методов контрацепции (презерватив) может практически на 100% защитить от передачи половых инфекций.
- Поддержка иммунной системы, которую можно осуществить, исключив из рациона некачественные и нездоровые продукты, отказавшись от вредных привычек.
- Соблюдение правил интимной гигиены.
- Регулярное проведение плановых осмотров у гинеколога.
Микоплазмоз и беременность
Существование микоплазмоза на момент зачатия, а также инфицирование во время беременности могут быть весьма опасными для развивающегося внутриутробно ребенка.
Микоплазмоз: признаки и осложнения во время вынашивания
- Самопроизвольный аборт.
- Замершая беременность.
- Признаки МПИ (маточно-плодовой инфекции): гиперплазия плаценты, расширение межворсинчатых пространств, многоводие, маловодие.
- Преждевременный разрыв плодных оболочек.
- Угроза преждевременных родов.
- Преждевременные роды.
- Проявления ВУИ (внутриутробной инфекции) у родившегося ребенка в виде врожденных пневмоний, энцефалитов, колитов и т.д.
Лечение микоплазмоза во время беременности
Если во время беременности выставлен диагноз микоплазмоз, лечение должно быть начато незамедлительно для того, чтобы минимизировать риски осложнений для матери и ребенка.
Чем лечится микоплазмоз у беременных?
У беременных женщин основное лечение заключается в назначении антибактериальных препаратов и вспомогательной терапии. Не стоит переживать о том, что такое антибактериальное лечение как-то навредит беременности. Это совершенно не так. Во время вынашивания ребенка акушеры-гинекологи назначают совершенно безопасные антибактериальные препараты. А вред и последствия инфекции для ребенка могут быть смертельно опасными.
Микоплазмы являются самыми мелкими известными бактериями. Их жизнь зависит от клеток организма, в котором они обитают. Для диагностики микоплазменной инфекции могут быть использованы определенные методы.
Методы диагностики инфекций
Для диагностики инфекций существуют прямые и непрямые методы. Прямые методы позволяют выявить инфекционный агент в материале. К ним относится ПЦР, бактериологическое исследование, микроскопия и другие. К непрямым относится определение антител в крови (то есть определение не самого инфекционного агента, а иммунного ответа на него), выявление биохимических маркеров и т.д.. Для каждой инфекции существует свой стандарт диагностики.
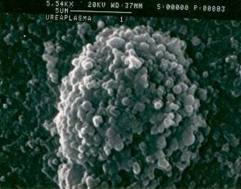
Уреаплазмы
Уреаплазмы (Ureaplasma) – представители класса Mollicutes, семейства Mycoplasmataceae. Семейство включает в себя несколько родов, в том числе, род Ureaplasma и род Mycoplasma. Таким образом, можно выделить несколько видов генитальных микоплазм: U. Urealyticum (биовар 2, включает в себя несколько серотипов – 2, 4, 5, 7, 8, 9, 10, 11, 12, 13), U. Parvum (биовар 1, включает в себя несколько серотипов – 1, 3, 6, 14), M. hominis и M. Genitalium. Подробнее: Taxonomy Browser
Ни одна группа прокариот не была вовлечена в такое количество споров и дискуссий, как эта. Даже несмотря на растущие объемы данных об их инфекционном и патогенетическом потенциале, микоплазмы все еще вызывают впечатление группы таинственных микроорганизмов. Однако они являются эволюционно продвинутыми прокариотами и их элитный статус бактериальных патогенов "следующего поколения" требует новых парадигм для полного понимания их патогенного потенциала.
Микоплазмы являются самыми мелкими известными бактериями. Микоплазмы – потомки грам-положительных бактерий, в процессе эволюции сократившие свой геном и лишившиеся клеточной стенки. Отсутствие ригидной клеточной стенки позволяет им проходить через мельчайшие отверстия, быть устойчивыми к антибиотикам, действующим на клеточную стенку. Геном микоплазм – пример крайней биологической экономичности. Отсутствие многих важных генов ведет к тому, что микоплазмы ведут паразитический образ жизни, они зависимы от поставок таких веществ как аминокислоты, нуклеотиды, жирные кислоты и так далее. Их жизнь зависит от клеток организма, в котором они обитают.
Уреаплазма передается преимущественно половым путем. Инфицированность женщин, живущих половой жизнью, достигает 60-80. Уреаплазма часто не вызывает заболеваний, но ее наличие имеет значение для беременных женщин и женщин, планирующих беременность, для новорожденных, а также при наличии клинической картины заболевания.
Основные методы выявления уреаплазм – прямые. Определение антител к уреаплазмам практически не используется.
ПЦР: быстрый метод с высокой чувствительностью и 100% специфичностью*, возможность определения вида уреаплазмы. Типирование уреаплазмы является важным, так как каждый из видов имеет свою клиническую значимость. Кроме того, при ПЦР-диагностике, в отличие от посева, определяются не только живые, но и мертвые микроорганизмы. * 100 % специфичность означает, что если результат положительный, то уреаплазма присутствует в пробе. Высокая чувствительность означает, что при минимальном количестве уреаплазм в пробе они могут быть определены данным методом.
Бактериологическое исследование (культуральный метод, выделение культуры уреаплазм) является менее чувствительным методом, не позволяет определить вид уреаплазмы, кроме того, тест проводится дольше ПЦР. Особенности строения и физиологии уреаплазм, о которых написано выше, делают анализ довольно сложным: микоплазмы очень капризны, они трудно культивируются, для них требуется специальные среды, они плохо переносят транспортировку. Даже в идеальных условиях научной лаборатории чувствительность не достигает высоких цифр (до 50%), специфичность могла бы достигать 100%, если бы не присутствовал фактор субъективности в оценке микробиологических препаратов. M.genitalium культивируется сложнее других микоплазм, очень медленно растет на питательных средах, поэтому посевы не применяются в клинической практике.
Сравнение чувствительности:
Кратко
Полная статья
Посевы с определением чувствительности (резистограммой) используются только в научных целях для выработки оптимальных принципов лечения микробных ассоциаций. Это связано с тем, что микоплазмы относятся к трудным для культивирования микроорганизмам, плохо переносящих транспортировку и требующих особых условий для культивирования. Еще одной проблемой является очень медленное размножение некоторых микоплазм в культуре (например, M. genitalium). Определение чувствительности к антибиотикам in vitro не отражает реальной ситуации чувствительности или устойчивости всей микробной ассоциации к антибиотикам in vivo, поэтому не может являться методом исследования, на основании которого будет назначаться лечение.
Когда проводить обследование?

Ureaplasma sows dissent between physician brothers
Уреаплазма вызвала раскол между братьями врачами
Показания к обследованию на микоплазмы (уреаплазмы):
- Подготовка к беременности
- Беременность
- Наличие симптомов воспалительных заболеваний органов малого таза (уретрит, кольпит и др.)
- Наличие симптомов бактериального вагиноза
- Изменения в результатах дополнительных методов обследования (см.ниже)
- Бесплодие, невынашивание беременности, осложнения беременности
- Выявление у партнера инфекционного агента
Учитывая значимость микоплазм в развитии воспалительных процессов мочеполовых органов у мужчин и женщин, риски связанные с ролью кольпита и баквагиноза в развитии преждевременного излития вод и некоторых других осложнений беременности, предпочтительным методом обследования является ПЦР.
В западных рекомендациях при наличии признаков воспалительных заболеваний органов малого таза или бактериального вагиноза рекомендуется проведение следующих анализов: микроскопия отделяемого (гинекологический мазок у женщин или мазок из уретры у мужчин), мазки для выявления гонококков, трихомонад, хламидий. Мы рекомендуем проводить более чувствительную ПЦР-диагностику этих инфекций. При явной клинической симптоматике воспалительного заболевания в отсутствии гонококков, трихомонад и хламидий говорят о так называемых нехламидийных негонококковых уретритах и других воспалительных процессах.
Выделение нехламидийных негонококковых воспалителных процессов является очень важным в клиническом отношении, поскольку подчеркивает значение микробных ассоциаций в развитии воспаления. Очень трудно бывает выделить отдельно роль каждого микроорганизма в развитии воспалительного процесса. Общее лечение бактериального вагиноза приводит к значительному уменьшению популяций потенциально патогенных микробов. Поэтому при микробных ассоциациях с участием микоплазм значительное улучшение часто наступает при применении препаратов метронидазола или клиндамицина, напрямую не действующих на микоплазмы, но устраняющих условия для благоприятного выживания микоплазм в организме.
Лечение при положительном результате ПЦР (уреаплазмопозитивности) или бактериологического исследования (посева) нужно не всегда. На первом месте должна быть степень клинических проявлений воспалительного процесса и клинический контекст (например, беременность, наличие активности воспалительного процесса органов малого таза, выделений, симптомов уретрита и т. д.).
- Инфекция, вызванная уреаплазмами (признаки урогенитальной инфекции без выявления других агентов, которые могли бы вызвать заболевание).
- Беременность
- Планирование операций на органах мочеполовой системы
Для каждого случая необходимость лечения должна оцениваться лечащим врачом. Решение о лечении принимается на основе оценки клинической картины и комплекса данных обследования.
Лечение назначается не на основании резистограммы, а на основании рекомендаций лечения негонококковых нехламидийных воспалительных процессов, вызванных микробными ассоциациями с участием микоплазм. Центр иммунологии и репродукции регулярно отслеживает публикации, посвященные изучению чувствительности таких микробных ассоциаций к антибактериальным препаратам, и использует эти данные в своей практике. В связи с устойчивостью микроорганизмов к антибиотикам и сильной зависимостью от общего состояния микрофлоры не всегда удается добиться эрадикации микроорганизмов даже при назначении современных схем лечения. Слишком настойчивое лечение микоплазм может привести к осложнениям лечения.
Читайте также:

