Бак посев при остеомиелите
Добавил пользователь Алексей Ф. Обновлено: 19.09.2024
Остеомиелит: что это, каковы причины развития, симптомы, лечение и профилактика заболевания
Остеомиелит – это гнойно-некротическое воспаление кости, которое охватывает костный мозг (собственно остеомиелит), компактную и губчатую часть кости (остит), а также надкостницу (периостит). Практически всегда в процесс вовлекаются и окружающие пораженную кость ткани.
Причины остеомиелита
Воспаление развивается вследствие попадания в кость патогенных и условно-патогенных микроорганизмов, самыми распространенными из которых являются стафилококки, стрептококки, туберкулезная палочка, кишечная палочка. Гораздо реже возбудителем остеомиелита является грибковая инфекция.
Микроорганизмы могут попасть в кость двумя путями:
- из внешней среды при оперативных вмешательствах, ранах, открытых переломах – в этом случае остеомиелит называется травматическим;
- из другого гнойного очага с током крови или лимфы – это гематогенный остеомиелит.
Предрасполагающими к развитию заболевания факторами являются также:
- пролежни;
- ишемия;
- инородные тела, в том числе суставные протезы;
- сахарный диабет;
- заболевания периферических сосудов;
- истощение;
- использование внутривенных наркотиков.
Симптомы остеомиелита
При остром остеомиелите рук и ног, когда воспаление возникает внезапно и развивается в достаточно короткие сроки, отмечаются следующие признаки:
- острое начало;
- повышение общей температуры тела, озноб;
- общая слабость, вялость, недомогание;
- в области пораженных тканей развивается отек, локальное повышение температуры, эритема (специфическое покраснение кожи, вызванное приливом крови к капиллярам);
- сильные боли в пораженной области;
- возможна потеря веса.
Симптомы остеомиелита позвоночника:
- боли в спине;
- локальные мышечные спазмы;
- онемение и слабость конечностей (на более поздних стадиях течения).

Хронический остеомиелит, который развивается в течение длительного времени, проявляется следующими симптомами:
- боли в костях;
- образование свищей в кости (патологических каналов), через которые на поверхность кожи периодически проступает гнойное отделяемое.
Лечение остеомиелита
Острая форма требует терапии в стационаре под строгим контролем врача. В первую очередь обеспечивается максимальный покой пораженной конечности.
Основа консервативного лечения острого остеомиелита – медикаментозная терапия:
- антибактериальные препараты;
- если воспалительный процесс вызван грибковой инфекцией, назначаются противогрибковые препараты;
- если возбудителем патологии является туберкулезная палочка, применяются противотуберкулезные препараты.
Кроме этого, проводится дезинтоксикационная и симптоматическая терапия.
Если консервативное лечение не приносит результатов, состояние больного ухудшается, проводится хирургическое вмешательство: удаление секвестров (участков омертвевшей ткани, свободно располагающихся среди живых тканей), грануляций, остеомиелитических полостей и свищей с последующим промыванием и дренированием.
Лечение хронического остеомиелита может занять достаточно продолжительный период времени. Оно также включает в себя медикаментозную терапию, направленную на борьбу возбудителем инфекции, а также дезинтоксикационную и симптоматическую терапию.
Хирургическая операция при хроническом остеомиелите проводится в случае наличия секвестров, гнойных свищей, остеомиелитических полостей в костях, при язвах, их малигнизации (приобретении клетками нормальной или патологически изменённой ткани организма свойств злокачественной опухоли), ложном суставе, частых рецидивах заболевания с выраженным болевым синдромом, интоксикацией и нарушением функции опорно-двигательного аппарата.
УВТ при остеомиелите
Ударно-волновая терапия является хорошим дополнением в комплексе лечения заболевания. Продолжительность курса и интервал между сеансами определяется врачом в зависимости от тяжести и формы заболевания, а также индивидуальных особенностей организма.
Суть процедуры: при помощи специального аппарата, излучающего через датчик акустические волны определенной частоты, происходит воздействие на пораженные ткани.
УВТ при остеомиелите имеет свои особенности – при наличии свищевых ходов перед процедурой проводится обработка антибактериальными препаратами с последующим нанесением стерильного геля и укрытием стерильной пленкой. Кроме того, не проводится воздействие пневматическими ударными волнами на данную область.
Положительные эффекты УВТ при остеомиелите:
- значительное снижение болевого синдрома;
- улучшение кровоснабжения и трофики пораженной области, а также микроциркуляции крови;
- восстановление обменных процессов в тканях и ускорение регенерации клеток;
- противоотечный и противовоспалительный эффекты.
Профилактика остеомиелита
Сводится к соблюдению гигиены, избеганию травм, своевременному лечению любых инфекционных заболеваний, а также качественной обработке даже минимальных повреждений кожи, особенно людям, которые входят в группу риска развития патологии.
Остеомиелит — тяжелый инфекционный воспалительный процесс, который затрагивает все элементы кости (в частности, костный мозг и надкостницу). Его диагностируют у людей разных возрастных категорий. На фоне миграции лейкоцитов, выделения литических ферментов, происходит разрушение кости. Остеомиелит способен вызывать серьезные костные деформации. В роли главных возбудителей выступают стафилококки и стрептококки. Рассмотрим подробнее, в чем особенности заболевания.

Разновидности патологии и причины ее появления
Причиной развития патологии является микрофлора. Стрептококки и стафилококки запускают воспалительные процессы. В результате инфекция быстро распространяется, поражая ткани челюстно-лицевой системы. Чаще всего болезнетворные микроорганизмы проникают в костную ткань в результате следующих ситуаций:
- установка низкокачественной пломбы;
- запущенный кариес, который затрагивает пульпу;
- механические повреждения (надлом челюсти, трещина зуба);
- лучевая терапия.
Существуют и некоторые факторы, значительно повышающие вероятность развития остеомиелита. Среди них: злоупотребление алкогольной и табачной продукцией, несбалансированное питание (недостаток витаминов и минералов), тонкая зубная эмаль, химиотерапия.
Патологию классифицируют по разным критериям. В соответствии с течением различают два вида — острый и хронический остеомиелит. Второй подразделяется на первичный и вторичный. Первичный возникает вне зависимости от наличия острого остеомиелита. Он поражает пациента постепенно с менее выраженными признаками. Вторичный — следствие невылеченной острой стадии.
В зависимости от способа заражения различают три вида:
- Одонтогенный. В такой клинической ситуации болезнетворные микроорганизмы попадают в кость через больной зуб.
- Гематогенный. Связан с рядом патологий, среди которых фурункулез и хронический тонзиллит. Зачастую в роли источника инфекции выступают гнойные раны в ротовой полости.
- Посттравматический. Здесь инфекция проникает в кость в результате травмы, механического повреждения (к примеру, на фоне закрытых или открытых переломов). Иногда происходит поступление болезнетворных микроорганизмов извне (к примеру, на фоне соприкосновения открытой кости с кожными покровами, которые поражены абсцессом).
В соответствии с областью поражения бывает остеомиелит верхней или нижней челюсти (иногда воспалительный процесс затрагивает сразу обе). Еще одна классификация учитывает тип болезнетворного микроорганизма, который спровоцировал заболевание. Согласно этому различают два вида остеомиелита:
Неспецифический. В роли источника патологии выступают привычные организму микроорганизмы. Их называют условно-патогенными, поскольку они часто присутствуют на кожных покровах и слизистых оболочках (определенное количество допустимо). К ним относятся стафилококки и стрептококки.
Специфический. К такому виду относятся: туберкулезный, сифилитический и БЦЖ-остеомиелит (он встречается у новорожденных детей). В роли возбудителя выступают болезнетворные микроорганизмы, которых у здоровых пациентов быть не должно.
Особенности симптоматики
Как правило, острый остеомиелит возникает раньше хронического, из-за чего сначала обнаруживают его признаки. У детей, в первую очередь, отмечается вялость, отказ от пищи, расстройства сна, повышение температуры тела. При таких симптомах болезнь с легкостью путают с гриппом или респираторной инфекцией.
Начальная стадия патологии у взрослых протекает со следующими признаками:
- болезненные ощущения в кости;
- асимметричность формы лица;
- отечность и покраснение слизистой оболочки в ротовой полости;
- утрата чувствительности в области нижней губы (если воспаление затрагивает нижнюю челюсть).

Если патология возникла на фоне механического поражения или оперативного вмешательства, то спустя 2–3 дня после этого человек может ощутить сильное недомогание, повышение температуры тела, гнойные выделения.
Хроническую форму диагностируют после перенесенного острого остеомиелита. Она протекает с наличием гнойных ран на кожных покровах. В целом, форма отличается менее выраженной клинической картиной. Но с ее прогрессированием человек начинает жаловаться на сильное общее недомогание, которое говорит о прогрессировании патологического процесса. Хроническая форма опасна, поскольку способна привести к разрушению костного вещества, осложнение которого — некроз.
Как диагностируют заболевание?
На первичном приеме врач проводит внимательный визуальный и тактильный осмотр. При наличии патологии он может отметить следующие признаки:
- уплотнение мягких тканей;
- болезненные ощущения во время ощупывания челюсти;
- увеличение лимфатических узлов;
- наличие свищей в ротовой полости;
- наличие гнойных масс.
По этим признакам можно поставить предварительный диагноз, который подтверждает дальнейшее рентгенографическое исследование. На полученном снимке будет отчетливо видно расположение очага остеомиелита, уплотнение кости, некротические фрагменты. В сложных клинических случаях дополнительно назначают компьютерную томографию. Если будет подозрение на свищи, может потребоваться фистулография. Это исследование, с помощью которого удается установить локализацию, протяженность и особенности строения свища. С этой целью в патологический вход вводят контрастное вещество, а полученные данные фиксируют посредством рентгеновского снимка.
Иногда специалисты прибегают к лабораторному исследованию: назначают анализы крови и мочи (при болезни будет повышен уровень белков и лейкоцитов). Кроме того, анализ крови позволяет следить за течением болезни, определять начало ремиссии.
Как проводят лечение?
Задача лечения заключается в устранении омертвевших участков и гноя, проведения антибиотикотерапии с целью уничтожения болезнетворных микроорганизмов. Часто комбинируют консервативную терапию и оперативное вмешательство.
В ситуациях, когда у пациента диагностирован одонтогенный остеомиелит, выполняют удаление зуба, который и стал очагом инфекции. Как правило, гной выходит из лунки без проблем, но при необходимости специалист может организовать отверстие для оттока.
После удаления зуба проводят вскрытие надкостницы, чтобы устранить абсцессы. Далее осуществляют очистку полости от некротизированных масс, обработку антибактериальными и антисептическими препаратами. Дополнительно врач часто назначает иммуностимулирующие препараты, которые способствуют восстановлению естественных сил организма.

В большинстве случаев при обнаружении остеомиелита у детей проводят госпитализацию. Чем раньше будет проведено оперативное вмешательство, тем выше вероятность скорого выздоровления.
Если диагностирован хронический остеомиелит, проводят устранение омертвевших частей. Важно до конца извлечь некротизированные фрагменты (в противном случае процесс воспаления никуда не уйдет). Помимо устранения инфекции посредством антибиотиков, проводят нейтрализацию аллергической реакции с помощью антигистаминными средствами. Иногда дополнительно проводят лазерную физиотерапию.
Благодаря своевременной постановке диагноза и целесообразной схеме терапии удается добиться полного выздоровления. В противном случае, есть риск развития сепсиса, гнойных воспалений глазницы, гайморита.

Остеомиелит челюсти — это опасное воспалительное заболевание, которое вызывает инфекция. Гнойно–некротический процесс развивается на кости зуба — чаще всего на нижней челюсти. Далее воспаление поражает костную ткань головы и распространяется на мягкие ткани — десны, слюнные железы, кожу, жевательные и мимические мышцы. В тяжелых случаях образуется гной и происходит некроз ткани кости.
Если процесс переходит в гнойное воспаление мягких тканей лица, пациент страдает не только от локального воспаления кости, но и от общей интоксикации.
Не всегда воспалительные процессы во рту переходят в остеомиелит. Этот недуг чаще поражает людей с ослабленным иммунитетом.
Общие сведения
Остеомиелит нижней челюсти встречается чаще, протекает тяжелее и дает больше осложнений. При хроническом остеомиелите нижней челюсти кость поражается глубже, это может привести к переломам челюсти. Воспаление захватывает опасный участок — челюстные отростки. Острый остеомиелит нижней челюсти легко переходит в подострый, а затем в хронический.
Остеомиелит верхней челюсти развивается более стремительно, может привести к воспалению гайморовых пазух. Однако, поскольку здесь костная ткань менее плотная, при остеомиелите верхней челюсти реже развиваются абсцессы и флегмоны, а само заболевание протекает легче.
Воспаление при остеомиелите не происходит внезапно, вначале хроническая инфекция долгое время развивается в десне — например, при заболеваниях периодонтита или пародонтита. Затем, при нарушении оттока продуктов жизнедеятельности инфекции, микрофлора из очага поражения распространяется на окружающую ткань.
Остеомиелит других участков костной системы вызывает всего один вид возбудителей — стафилококк (стрептококк), который проникает в ткань с током крови. Поскольку остеомиелит челюсти могут вызывать разные возбудители, течение заболевания имеет гораздо больше отличительных особенностей, чем при обычном остеомиелите.
Классификация
Остеомиелит челюстей (фото) классифицируют по нескольким параметрам.
По причине возникновения остеомиелит может быть:
а) Однотогенный. Является следствием болезни зубов — кариеса, стоматита. Самый распространенный тип патологии, составляет 75% от всех случаев остеомиелита.
в) Неодонтогенный (гематогенный). Возбудитель поступает с током крови из других очагов инфекции. Может быть следствием хронического тонзиллита, дифтерии, скарлатины.
- Неинфекционный (травматический). Результат механического повреждения челюсти или раны, через которую и попадает инфекция. Остеомиелит может возникнуть под влиянием растущей злокачественной опухоли или стать осложнением после стоматологической операции. Например, если нервная ткань недостаточно тщательно удалена из зубной лунки.
По течению болезни остеомиелит челюсти бывает:
- Острый. Продолжается 7–14 дней, затем переходит в подострую стадию — когда на месте воспаления образуется свищ и экссудат изливается из очага воспаления.
- Хронический. Длится от недели до нескольких месяцев. Завершается отторжением отмерших костных участков через свищевой ход. Лечение на этом этапе обязательно.
- Подострый. Переходная форма между острым и хроническим заболеванием, длится 4–8 дней. Болезненные признаки стихают, но инфекция активно распространяется.
По месту расположения патологии:
- Остеомиелит верхней челюсти.
- Остеомиелит нижней челюсти.
По степени охвата:
- Ограниченный. Воспаление охватывает альвеолярный отросток или область 2–4 зубов челюсти.
- Диффузный. Патология охватывает большую часть или всю челюсть.
По клинико–рентгенологическим формам хронический одонтогенный остеомиелит бывает:
- продуктивным. В процессе заживления не образует секвестров (отмерших костных участков);
- деструктивным. При выздоровлении образует секвестры.
- деструктивно–продуктивным.
Причины остеомиелита челюсти
Одонтогенный остеомиелит вызывают запущенные заболевания полости рта. Инфекция проникает в костную ткань через пораженную пульпу или корень зуба. Среди самых распространенных ворот инфекции:
- кариес;
- пульпит;
- периодонтит;
- перикоронарит;
- альвеолит;
- гранулема или киста зуба.
При гематогенном остеомиелите инфекция с током крови может попасть из нарывов на шее или лице (фурункулов, карбункулов) или стать следствием:
- гнойного отита;
- тонзиллита;
- инфекции пуповины у младенцев;
- воспалительных очагов при дифтерии и скарлатине.
При травматическом остеомиелите инфекция из внешней среды попадает в открытую рану, затем в ткань кости. Это может случится:
- при огнестрельном ранении;
- переломе челюсти;
- повреждении слизистой оболочки носа.
Если человек обладает хорошим иммунитетом, его организм успешно противостоит вторжению болезнетворных бактерий и в 60% случаев может предотвратить развитие болезни. Если пациент страдает хроническими недугами — заболеваниями крови, печени, почек, эндокринной системы, артритами и полиартритами, остеомиелит челюсти у него разовьется с большей степенью вероятнОстеомиелит челюстиости.
Симптомы остеомиелита челюсти
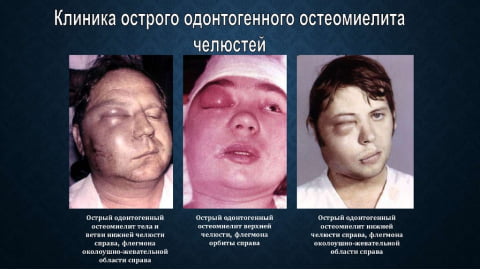
На начальной стадии остеомиелит челюсти не имеет характерных признаков. Человек чувствует недомогание, как при большинстве воспалительных заболеваний. Не подозревая о настоящей причине плохого самочувствия, пациент может предположить другое заболевание и заняться самолечением. Это не просто не поможет, но и отодвинет момент выздоровления. Поэтому в случае плохого самочувствия важно обязательно обратиться к врачу.
Внешние симптомы челюстного остеомиелита:
- Общая слабость, потливость, головная боль. Человек угнетен, он плохо спит, отказывается от еды.
- В зависимости от типа инфекции и иммунитета пациента температура тела поднимается до 38 и выше или остается в норме. Если температура отсутствует — значит организм не борется с инфекцией.
- При острой форме одонтогенного остеомиелита болит пораженный инфекцией зуб. Боль усиливается при надавливании и на не купируется приемом обезболивающих. Ткани вокруг зуба отечны и имеют красноватый оттенок. Подвижен не только больной зуб, но и те, что находятся рядом.
- Иногда развивается абсцесс на надкостнице корня зуба. Воспаление захватывает соседние зубы, острая боль стреляет в ухо, висок и область глаза.
- При остеомиелите нижней челюсти немеет нижняя губа, рот и подбородок. Когда воспаление захватывает околочелюстные ткани, боль разливается по всему лицу и шее. Увеличиваются и болят подчелюстные и шейные лимфатические узлы.
- В пространстве между зубом и десной образуется пародонтальный карман с гноем.
Симптомы острого остеомиелита челюсти:
- больно жевать;
- на месте, где развивается инфекция, кожа бледнеет и покрывается налетом;
- желтеют склеры глаз;
- скачки артериального давления;
- при остеомиелите нижней челюсти немеет и перестает двигаться часть нижней губы, это происходит из-за того, что очаг воспаления сдавливает альвеолярный нерв.
При подостром остеомиелите воспалительный процесс продолжается, образуются секвестры. Зубы в пораженной челюсти сохраняют и даже усиливают подвижность.
При хроническом остеомиелите пациент чувствует себя удовлетворительно. Во время ремиссии боль утихает. Однако, сохраняются такие тревожные признаки:
- отсутствие аппетита;
- плохой сон;
- болезненность кожи лица;
- лимфоузлы увеличены;
- во рту не заживают свищи, из них регулярно отделяется гной;
- слизистые оболочки рта отечны;
- зубы на пораженной челюсти подвижны, со временем их подвижность увеличивается.
Во время обострения пациент вновь ощущает боль, разлитую по всей челюсти и не всегда может точно указать на место ее локализации.
Младенцы и маленькие дети тоже могут заболеть остеомиелитом челюсти (как правило, верхней). Заболевание развивается на фоне сепсиса или становится осложнением ОРВИ. Симптомы остеомиелита у детей ярко выражены, болезнь протекает стремительно и может повлечь тяжелейшие осложнения, вплоть до пневмонии и менингита. Поэтому важно как можно быстрее обратиться к врачу и начать лечение, если у малыша есть такие симптомы:
- высокая температура, которую не удается снизить при помощи жаропонижающих препаратов;
- отекают щеки, глаза, губы, появляется асимметрия лица, ребенку трудно открыть глаза, из-за отека носа сложно дышать. Если не обратиться к врачу, отек распространяется на шею;
- увеличиваются лимфоузлы;
- на деснах заметны гнойные очаги, а со временем открываются инфильтраты и свищи;
- боль в области глаз.
Диагностика
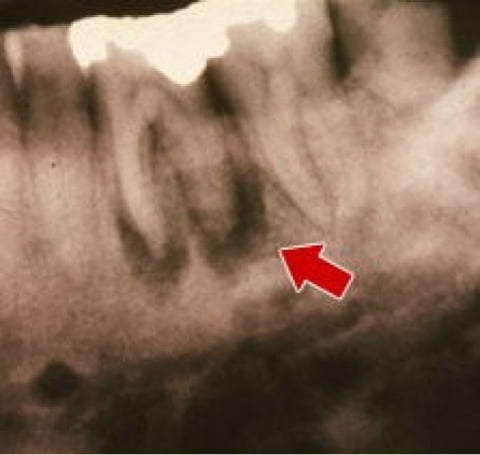
Остеомиелит не может пройти самостоятельно, без врачебной помощи состояние пациента будет ухудшаться.
Сходные симптомы имеют периодонтит, кисты и опухоли челюсти, а также поражения тканей полости рта при сифилисе, туберкулезе, грибковом поражении кожи. Поэтому заниматься самодиагностикой крайне не рекомендуется.
При обращении в клинику необходимо:
- Пройти первичный осмотр челюсти у стоматолога. При остеомиелите простукивание и пальпация пораженных участков будут болезненны.
- Сделать рентгеновский снимок. При острой форме он малоинформативен, но при подострой и хронической патологии будут заметны участки изменения плотности кости и участки отмершей костной ткани.
- Сдать общий анализ мочи и крови, биохимический анализ крови, бактериологический посев для выявления типа патогенных микроорганизмов.
- Сделать компьютерную томограмму.
Лечение остеомиелита челюсти
Лечение остеомиелита челюсти проходит комплексно и состоит из оперативного вмешательства, медикаментозного лечения и общеукрепляющей терапии, которая способствует регенерации тканей.
При оперативном вмешательстве:
- хирург удаляет пораженный зуб;
- обрабатывает свищи и фурункулы в полости рта;
- проводит дренирование гноя;
- удаляет омертвевшие (секвестрированные) участки кости;
- заполняет полые участки костными материалами;
- укрепляет шинами подвижные зубы.
Одновременно проводится медикаментозное лечение:
- антибиотики;
- иммуностимуляторы;
- витаминные комплексы.
Для закрепления результата необходимо пройти курс физиопроцедур:
- УВЧ;
- магнитотерапии;
- ультразвуковой терапии.
В процессе лечения пациенту назначается обильное питье и щадящая диета из легких, измельченных и питательных продуктов. Необходимо тщательно следить за гигиеной полости рта.
Прогноз и профилактика остеомиелита челюсти
Если пациент вовремя обратился за врачебной помощью, соблюдал рекомендации врача и получил правильное лечение в полном объеме — остеомиелит будет успешно вылечен. Некорректное лечение в сочетании с ослабленным иммунитетом может привести к следующим осложнениям:
- сепсису;
- острому гнойному воспалению;
- общей интоксикации;
- образованию множественных абсцессов;
- менингиту;
- воспалению лицевых нервов;
- деформации кости;
- гнойному синуситу и разрушению стенок гайморовых пазух;
- инфицированию глазницы и образованию флегмоны;
- переломам челюсти.
Для профилактики остеомиелита челюсти важно:
- Каждый год проходить осмотры у стоматолога.
- Правильно чистить зубы, следить за гигиеной полости рта, использовать межзубные нити и ополаскиватели.
- Вовремя лечить зубы и десны.
- Беречь челюсти от травм .
- Укреплять иммунитет.
- Не запускать лечение инфекционных заболеваний, в том числе ангин и ОРВИ.
2019 © Хорошая стоматология — сеть стоматологических клиник.
Стоматологические услуги около м. Верхние Лихоборы, м. Митино, м. Тушинская, м. Речной вокзал, м. Отрадное, м. Щелковская
Данная страница носит информационно-справочный характер и не является публичной офертой.
Являясь признаком инфекционного процесса в костной ткани, остеомиелит таза характеризуется рядом особенностей, заставляющих выделить такие заболевания в отдельную группу [2, 11]. Значительный массив костей, имеющих губчатое строение, мягких тканей, зачастую трудная доступность очагов, расположенные рядом внутренние органы, магистральные сосуды и нервные стволы [3, 12, 17] - все это в совокупности определяет трудности диагностики и лечения остеомиелита таза. В большинстве наблюдений остеомиелит таза протекает значительно тяжелее остеомиелита другой локализации, так как губчатое строение костей способствует быстрому распространению процесса [3, 5, 15, 21]. Для остеомиелита таза характерны сложные по форме и распространенности гнойные затеки и свищи, которые могут располагаться как внутри, так и вне таза [2, 6, 13, 20]. Значительное число наблюдений хронического течения этого заболевания обусловлено несвоевременной диагностикой и поздно начатым лечением [7, 8, 16]. При остеомиелите таза чаще, чем при поражении костей другой локализации, мы отмечали развитие сепсиса, нередко с явлениями полиорганной недостаточности [3, 22]. Еще одной особенностью остеомиелита таза является его полифокальное поражение, что в еще большей степени усложняет диагностику и лечение этой категории больных [1, 3, 14, 18].
Полиморфизм клинических проявлений заболевания, зависящих в значительной степени от локализации и распространенности очага, недостаточная информативность обзорной рентгенографии нередко определяют запоздалую постановку диагноза [6, 19].
По мнению многих авторов, радикальное оперативное вмешательство является определяющим в лечении хронического остеомиелита, однако в случае поражения костей таза довольно часто выполняются паллиативные операции [4, 10]. Это связано с характером и особенностями течения патологического процесса в губчатой кости, трудностями доступа к очагам, опасностью повреждения рядом расположенных важных анатомических образований. Наилучшие результаты лечения остеомиелита таза отмечаются в специализированных учреждениях, число которых явно не соответствует распространенности заболеваний [2, 9, 11].
Материал и методы
Опыт нашей клиники базируется на результатах обследования и лечения 223 больных остеомиелитом таза различного происхождения и локализации. Их возраст варьировал от 15 до 74 лет, при этом большинство составляли лица трудоспособного возраста. Мужчин было в 2,3 раза больше, чем женщин. Давность заболевания составляла от 1 года до 42 лет, у 3/4 больных - от 5 до 25 лет. Чаще остеомиелит имел гематогенное происхождение - 159 (71,3%) больных. Реже отмечался травматический остеомиелит в трех его основных формах: посттравматический - у 9 (4,1%) больных, послеоперационный - у 23 (10,3%) и огнестрельный - у 3 (1,3%) больных. У остальных 29 (13%) больных наблюдался контактный остеомиелит, развившийся при наличии пролежней.

Наиболее часто отмечали поражение подвздошной кости и крестцово-подвздошного сочленения (рис. 1). Рисунок 1. Частота поражения костей таза остеомиелитическим процессом. Реже имело место поражение лонной и седалищной костей. Характерной особенностью остеомиелита таза была множественная локализация патологического процесса с одновременным поражением нескольких костей - 83 (37,2%) наблюдения.
Картину сепсиса наблюдали у 54 (24,2%) больных остеомиелитом таза, что еще раз подчеркивает тяжесть этого заболевания.
Результаты и обсуждение
Остеомиелит таза нередко сопровождался формированием гнойных затеков в мягких тканях. Ввиду сложного анатомического строения данной области знание основных путей распространения инфекции оказывает существенное влияние на оперативное лечение, в том числе на выбор хирургического доступа. Условно все варианты гнойных затеков при остеомиелите таза можно разделить на внутри- и внетазовые. Внутритазовые затеки чаще встречались при поражении подвздошной кости и крестцово-подвздошного сочленения. Нередко они распространялись по ходу подвздошно-поясничной мышцы и сосудистого пучка, достигая бедра. Внетазовые затеки, как правило, находились под ягодичными мышцами. Зачастую затеки гноя вскрывались, образуя свищи с наиболее типичной локализацией наружного отверстия в ягодичной, подвздошной, паховой, лобковой областях. Нередко наружное отверстие свища располагалось далеко от остеомиелитического очага, создавая дополнительные диагностические трудности.
С практической точки зрения, важно, что любая локализация гнойного затека при остеомиелите таза не является строго специфичной. Одинаковое расположение гнойника может быть следствием остеомиелита различной локализации. Наряду с этим внутритазовые гнойники создают опасность прорыва гноя в мочевой пузырь, прямую кишку, влагалище с образованием внутренних свищей.
Диагностика остеомиелита таза основывалась на учете клинических данных и результатах инструментальных методов исследования. Клиническая картина заболевания, не отличаясь строгой специфичностью, тем не менее зависела от течения патологического процесса. При остром остеомиелите на первый план выступали боли в области таза той или иной локализации, нередко интенсивные, функциональные нарушения (особенно при формировании параоссальных гнойников), а также проявления системной воспалительной реакции. Похожая клиническая картина наблюдалась при обострении (рецидиве) хронического остеомиелита. Однако в этом случае диагностика заболевания существенно упрощалась с учетом существующего анамнеза. Хроническое течение остеомиелита таза сопровождалось функционирующими гнойными свищами различной локализации и, как правило, невыраженной клинической картиной. При этом если в случае острого остеомиелита клиническая картина во многом определялась происхождением патологического процесса (гематогенный, посттравматический, послеоперационный остеомиелит), то при хроническом течении эта разница в значительной степени стиралась. Длительное течение остеомиелита таза, неоднократные рецидивы болезни, повторные хирургические вмешательства зачастую приводили к деформации таза, нарушению походки.
Инструментальная диагностика остеомиелита таза явилась важнейшим звеном диагностического поиска. Информативность различных методов исследования зависела от давности заболевания и особенностей его течения. В раннем периоде развития острого гематогенного остеомиелита (до 2 нед) наиболее информативным необходимо признать радиоизотопное исследование, которое уже с первых суток заболевания способно обеспечить топический диагноз воспаления в костной ткани. Неоценимо оно и для диагностики полифокальной формы поражения.
В противовес этому возможности обзорной рентгенографии при остром гематогенном остеомиелите ограниченны, поскольку для развития структурных изменений в костной ткани требуется значительное время (от нескольких недель до нескольких месяцев). В последние годы все чаще для диагностики острого остеомиелита таза используется магнитно-резонансная томография (МРТ). Возможности метода позволяют детально оценить патологические изменения в параоссальных мягких тканях: инфильтрацию, деструкцию, гнойные затеки (рис. 2). Рисунок 2. Магнитно-резонансные томограммы при остеомиелите таза. Внутритазовый гнойник указан стрелкой. а - поперечный срез. Рисунок 2. Магнитно-резонансные томограммы при остеомиелите таза. Внутритазовый гнойник указан стрелкой. б - сагиттальный срез. К дополнительным методам диагностики острого остеомиелита таза относится ультразвуковое исследование (УЗИ), которое дает возможность выявить на ранней стадии заболевания отек и инфильтративные изменения в мышцах, а также жидкостные скопления.
Таким образом, в диагностике острого остеомиелита таза среди инструментальных методов исследования наиболее информативны остеосцинтиграфия и МРТ.

С учетом того, что остеомиелит таза часто сопровождается формированием наружных гнойных свищей, важное место в диагностике отводится фистулографии (рис. 5). Рисунок 5. Фистулограмма больного с остеомиелитом таза: множественные свищевые ходы и гнойные затеки. Использование водорастворимого рентгеноконтрастного вещества позволяет получить полную картину, характеризующую распространение свищевых ходов. Наиболее информативна фистулография в сочетании с КТ.
Инфекционный характер заболевания определил высокую значимость микробиологического исследования. Факт идентификации возбудителя патологического процесса имел важное значение в контексте проведения антибактериальной терапии. Как показали исследования, микробный пейзаж при остеомиелите таза характеризовался чрезвычайной вариабельностью и зависел от происхождения заболевания, наличия свищей, параоссальных гнойников, пролежней. При гематогенном остеомиелите, как остром, так и хроническом, наиболее частым возбудителем был золотистый стафилококк, выделяемый преимущественно в монокультуре. При посттравматическом и контактном остеомиелите чаще выделялась грамотрицательная микрофлора, нередко в ассоциациях. В ряде случаев эти микроорганизмы отличались полиантибиотикоустойчивостью, что отчасти являлось свидетельством длительности заболевания, суперинфекции и неэффективных попыток лечения на предыдущих этапах.
Лечение больных остеомиелитом таза включало применение комплекса мероприятий, среди которых первостепенную роль играл хирургический метод. Основные показания к оперативному лечению определялись наличием полостей деструкции в костной ткани, костных секвестров, параоссальных гнойников, гнойных свищей, язвенных дефектов и пролежней наряду с поражением подлежащей кости, малигнизацией тканей (как правило, свищей) в области остеомиелитического очага.
Все операции имели радикальный или паллиативный характер. Радикальные операции включали иссечение свищей, некрсеквестрэктомию в объеме резекции кости, санацию и дренирование костной полости. В ряде наблюдений (чаще всего при контактном остеомиелите у больных с пролежнями) важнейшей составляющей хирургического лечения были кожно-пластические операции, преследующие цель закрыть дефект мягких тканей над костью полнослойным кожным лоскутом (кожно-фасциальным или кожно-мышечным).
Характер остеонекрэктомии был различным и определялся распространенностью и локализацией патологического процесса. Чаще это была резекция крыла, тела подвздошной кости, лобковых костей, лонного симфиза, вертлужной впадины, крестцово-подвздошного сочленения.
Паллиативные операции - вскрытие параоссальных флегмон, хронических гнойников, неадекватно дренирующихся через свищ, выполняли как этап подготовки к предстоящей радикальной операции, либо как единственный вариант хирургического лечения при наличии противопоказаний к радикальной операции. Хирургическое лечение дополняли антибактериальной, дезинтоксикационной, гемо- и иммунокорригирующей (по показаниям) терапией. Принципиальным положением антибактериальной терапии хронического остеомиелита таза стал отказ от применения антибиотиков в период подготовки больного к хирургическому вмешательству. Исключение составляли больные с обострением остеомиелита, выраженной перифокальной и общей воспалительной реакцией.
Одним из важнейших вопросов хирургического лечения остеомиелита таза бесспорно считается выбор адекватного хирургического доступа. Его особенности при данной локализации остеомиелитического поражения часто связаны со сложностью доступа к очагам, большим массивом мягких тканей, расположенных по соседству с внутренними органами и важными анатомическими образованиями (сосудистые пучки, нервные стволы). С учетом всего сказанного выше можно утверждать, что хирургический доступ к очагу при остеомиелите таза должен соответствовать ряду требований, среди которых наиболее значимыми являются следующие: возможность адекватной ревизии патологического очага и выполнения радикальной остеонекрэктомии, анатомичность, минимальная травматичность.

Авторской разработкой клиники является вариант хирургического лечения гнойного сакроилеита. Особенность данной локализации остеомиелита таза состоит в том, что зачастую гнойное поражение сочленения, имеющего максимальную толщину несколько сантиметров в проксимальных отделах, приводит к возникновению гнойных свищей и гнойных полостей как вне-, так и внутритазовой локализации. Резекция крестцово-подвздошного сочленения может сопровождаться формированием сквозного дефекта, схема дренирования которого представлена на рис. 6. Рисунок 6. Схема операции при гнойном сакроилеите из комбинированного доступа. Наиболее рациональным в этом случае будет комбинированный доступ: внетазовый с рассечением ягодичных мышц (как можно ближе к месту их прикрепления к тазовым костям), дополняемый внутритазовым внебрюшинным доступом к сочленению с кожным разрезом по краю гребня крыла подвздошной кости (дугообразный разрез между передней и задней верхними остями). Данный доступ позволяет выполнить адекватную хирургическую обработку патологического очага и эффективно дренировать его с использованием проточно-аспирационной системы.
Особенностью хирургического лечения контактного остеомиелита крестца и седалищных костей у больных с пролежнями является необходимость замещения дефекта мягких тканей над пораженной костью. Как правило, длительно существующие пролежни IV степени (по классификации Agency for Health Care Policy and Research, 1992 г.) приводят не только к развитию контактного остеомиелита подлежащей кости, но и к выраженным рубцовым изменениям мягких тканей, существенно снижающим их репаративные способности. Обязательным условием успешного проведения операции в этом случае будут: радикальная остеонекрэктомия, иссечение всех рубцово-измененных окружающих мягких тканей, пластика раны перемещенным полнослойным кожным лоскутом. С учетом длительности, травматичности данного хирургического вмешательства, существенной интраоперационной кровопотери подобные операции мы выполняли преимущественно больным молодого и среднего возраста с последствиями спинальной травмы. При контактном остеомиелите крестца или седалищной кости (бугра) остеонекрэктомию производили тангенциальным способом, послойно удаляя нежизнеспособную кость. Тщательно иссекали все рубцовые ткани. Пластику мягкотканного дефекта в крестцовой области проводили путем ротации сформированного рядом с раной ягодичного кожно-фасциального лоскута на постоянной питающей ножке. Подлоскутное пространство дренировали с помощью трубки, выведенной через контрапертуру и подключенной к системе активной аспирации.
При лечении остеомиелита седалищной кости на фоне пролежней мягкотканную подушку над седалищным бугром создавали в двух основных вариантах: 1) с помощью перемещения большой ягодичной мышцы; 2) путем перемещения m. gracilis. В первом случае мобилизовывали нижний край большой ягодичной мышцы, перемещали вниз и фиксировали к надкостнице таким образом, чтобы закрыть седалищную кость. Методика с использованием m. gracilis предполагала выделение мышцы из отдельного разреза на внутренней поверхности бедра, пересечение ее в дистальном отделе, мобилизацию. Подобным образом формировали мышечный лоскут на проксимальной питающей ножке, который ротировали, проводили через тоннель под фасцией и фиксировали к надкостнице седалищной кости, закрывая ее бугор. Ввиду небольших потерь кожи при этом типе пролежней кожную пластику не применяли, края раны ушивали без натяжения. Обязательным условием последующей реабилитации этих больных было строгое дозирование нагрузок на зону хирургического вмешательства, не допускающее некроза и изъязвления мягких тканей и, как следствие, рецидива остеомиелита.
Ближайшие и отдаленные результаты лечения остеомиелита таза оценены в сроки до 23 лет после операции. Основным критерием эффективности проведенного лечения стала ликвидация остеомиелитического процесса (стойкая ремиссия). Хорошие ближайшие результаты лечения (до 2-х лет) после операции отмечены в 86,3%, хорошие отдаленные результаты (от 2 до 23 лет) - в 72,4% наблюдений.
Таким образом, остеомиелит таза является сложным и многоплановым хирургическим заболеванием, включающим целую группу различающихся по патогенезу заболеваний. Трудности их диагностики и лечения связаны в первую очередь с особенностями анатомического строения костей таза и иногда с трудностями доступа к остеомиелитическим очагам. Только комплексный и дифференцированный подход к проблеме остеомиелита таза позволит добиться положительных результатов лечения больных.
Читайте также:

