Чеснок с уксусом поставила на пигментную пятно оно почернела
Добавил пользователь Евгений Кузнецов Обновлено: 21.09.2024
Пигментные пятна на лице и теле для женщины часто становятся причиной психологического дискомфорта и неуверенности в себе. Но в современной косметологии существует множество эффективных методов лечения пигментных пятен, помогающих женщине сберечь нервы и сохранить свой имидж.
Виды пигментных пятен
Существует несколько разновидностей пигментных пятен:
- Веснушки – самые распространенные и безопасные пигментные пятна, возникают из-за неспособности молодого организма распределять солнечный загар равномерно по всей коже. В холодное время года они пропадают, а весной появляются снова. С возрастом обычно солнечный загар начинает распределяться равномерно и веснушки исчезают совсем.
- Лентиго – возрастные пигментные пятна на лице, руках, спине и плечах. Появляются после 40 лет, как правило, в тех местах, где в молодости были веснушки. Они выдают настоящий возраст, потому женщины стараются от них избавляться.
- Мелазмы (хлоазмы) – пигментация при беременности, которая проявляется в результате гормонального сбоя в организме в результате вынашивания ребенка. После восстановления гормонального баланса пятна исчезают сами.
- Родимые пятна (родинки) – пигментные пятна, которые могут быть врожденными или приобретенными с возрастом. Причиной их появления является нарушение функционирования кожи и скапливание в одном месте клеток, переполненных пигментом. Родинки считаются доброкачественными опухолями, которые при неблагоприятных обстоятельствах способны переходить в злокачественные образования.
- Витилиго – розоватые или молочно-белые пигментные пятна, которые могут образовываться в любом возрасте. Точное их происхождение наукой пока не выяснено, считается, что их появление провоцируется сбоем эндокринной системы.
Причины возникновения пигментных пятен
Перед выбором средств к выведению пятен необходимо разобраться с их типом и причинами появления. Пигментация кожи возможна в любом возрасте, наиболее распространенные причины:
- гормональные изменения в организме – беременность, продолжительный прием некоторых лекарств или контрацептивов, использование косметики сомнительного качества;
- возраст за 40, вследствие потери клетками способности останавливать выработку пигмента, приводить к гормональному дисбалансу и усугублять ситуацию способна также менопауза;
- гинекологические заболевания – дисфункции яичников, воспалительные заболевания половых органов;
- болезни печени и желчевыводящих путей;
- нарушения функционирования щитовидной железы;
- нервные и хронические заболевания;
- работа на вредных химических производствах и в цехах с повышенной температурой;
- дефицит витамина С;
- попадание на кожу агрессивных веществ;
- использование раздражающих кожу мазей и кремов;
- последствия травм различного происхождения: удаление на коже новообразований, выдавливание угрей, использование прижигающих средств и пр.;
- в результате трения или давления каких-либо предметов (на теле – поясов, подвязок и пр.);
- воздействие солнечных лучей.
Неправильно проведенные процедуры по уходу за кожей лица также могут стать причиной пигментации кожи. Например, гиперпигментацию способна вызвать неграмотно проведенная чистка лица, с использованием скрабов и пилинг-кремов без учета времени года. Нанесение на открытые участки кожи духов и других парфюмерных средств также способно провоцировать пигментацию кожи. Эфирные масла, входящие в их состав, повышают чувствительность кожи к солнечному воздействию. Результатом может стать возникновение фотодермита с последующей пигментацией. Коже может также не подойти состав губной помады или румян.
При беременности часто появляются пигментные пятна. У некоторых женщин с самых ранних сроков образуются хлоазмы – пигментные пятна с резко очерченным неправильным контуром. Они держатся в период беременности и некоторое время после родов, иногда могут сохраняться на протяжении нескольких лет.
При лечении веснушек и хлоазм в период беременности разрешается использование только слабо действующих веществ. Хотя продолжительность лечения при этом увеличивается вследствие снижения эффективности, но кожа при этом не страдает от воздействия препаратов. При вынашивании ребенка противопоказано использование средств, содержащих ртуть, салициловую кислоту, зеленое мыло и гидрохинон из-за возможности их отрицательного влияния на организм матери и состояние плода.
Пигментные пятна на руках
Симптомы пигментных пятен
Основные симптомы пигментных пятен:
- образование на коже плоских окрашенных зон светло-коричневого, серого, красноватого, черного цветов;
- пятна приобретают, как правило, овальную форму;
- пятна, которые находятся в местах, которые больше всего подвержены влиянию солнечных лучей (на лбу, руках, плечах, спине, предплечьях и т.д.);
- как правило, пигментные пятна располагаются группами;
- увядание кожи;
- сухость эпидермиса;
- глубокие морщины, заломы;
- огрубение кожного покрова.
Пигментные пятна следует отличать от, например, плоских родинок, бородавок, злокачественные лентиго.
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.
Диагностика
Для диагностики пигментных пятен необходимо выполнить такие действия:
- пройти осмотр у дерматолога;
- выполнить обследования органов, проблемы с которыми могли повлиять на развитие пигментации.
Лечение пигментных пятен
Для выведения пигментных пятен на лице предназначены:
- кремы отбеливающие;
- пилинг химический;
- пилинг ультразвуковой;
- шлифовка лица лазером;
- фототерапия.
Отбеливающие кремы нужно использовать под контролем косметолога. Сразу начинать лечение кожи с использования сильнодействующих кремов нельзя, поскольку существует риск получить обратный эффект – кожа станет еще темнее. Самолечение способно также в некоторых случаях привести к дерматиту. Кремы, в состав которых входит ртуть, использовать можно только после предварительного теста. Нужно на локтевой сгиб втереть небольшое количество крема и осмотреть это место примерно через сутки. Но даже если тестирование прошло успешно, такими кремами постоянно пользоваться все равно нельзя, т.к. ртуть – токсичный элемент.
Кремы с содержанием ртути запрещено использовать при беременности и кормлении грудью, а также при наличии заболеваний почек, печени и десен. На влажную и разгоряченную кожу наносить их нельзя во избежание раздражения.
Косметологи советуют использовать отбеливающие мази на основе жирных кремов, не содержащих воды, способствующей проникновению в организм токсичных веществ. При использовании отбеливающих мазей первые две недели рекомендуется для очищения кожи использовать кислое молоко и лосьоны, поскольку умывание водой способно усилить действие мазей и спровоцировать раздражение.
Лечебная косметика является альтернативой содержащим ртуть кремам. В ее состав входят молочная или лимонная кислота, пергидроль, перекись водорода либо салициловый спирт. Недостатком такой косметики является маленький срок годности.
Химический пилинг в последние годы приобрел высокую популярность, процедура предлагается во многих косметических салонах и центрах эстетической медицины. Пилинг помогает избавляться от различных кожных дефектов, включая темные пятна на лице и теле. В процессе процедуры происходит удаление верхних слоев кожи с помощью слабого раствора кислоты (гликолевой, трихлоруксусной или фруктовой). По сути, химический пилинг представляет собой поверхностный ожог кожи, его глубина зависит от типа и концентрации используемой кислоты.
Самый глубокий пилинг проводится с помощью фенола, но он используется редко из-за большого риска появления на коже рубцов. Для устранения пигментных пятен обычно достаточно среднего или слабого пилинга, который подбирается индивидуально врачом-дерматокосметологом. Поверхностный пилинг проводится курсами по 4-10 сеансов, между которыми должен быть интервал 10-15 дней. Более мощная методика – средний пилинг, который проводится с использованием трихлоруксусной кислоты за 1 сеанс или 2-3 сеанса с интервалом между ними в 1-2 месяца.
Метод является относительно недорогим и практически безболезненным, с ощущением лишь легкого жжения. Покраснение и отек кожи проходит на следующий день. После проведения процедуры необходимо следить за лицом и оберегать его от воздействия солнечных лучей, под действием которых пятна могут вернуться.
Однородный цвет коже способна вернуть также шлифовка лазером. Лазер спососбствует обесцвечиванию пигментных пятен, обновлению кожи и улучшению ее тонуса. Используются современные эрбиевые лазеры, позволяющие существенно уменьшить глубину термических повреждений и сократить период послеоперационного восстановления, по сравнению с углексилотными методами, почти в 4 раза. Недостатком процедуры является ее высокая стоимость.
При ультразвуковом пилинге происходит введение различных косметических препаратов в предварительно очищенный эпидермис с помощью ультразвука. Обычный курс лечения пигментных пятен на лице – 10 сеансов 1 раз в год.
Лечение пигментных пятен народными средствами
Для осветления пигментных пятен могут использоваться народные средства:
- Отбеливающая смесь, составленная из 3 капель розмаринового масла, ½ ложки уксуса, ½ ложки свежевыжатого сока лимона и 1 чайной ложки хрена. Наносится 1-2 раза в день на пигментированные участки кожи ватным тампоном. Люди с чувствительной кожей должны пользоваться смесью осторожно.
- Папайя, сок которой содержит ферменты, способные обесцвечивать пигментные пятна. У некоторых людей может вызывать аллергические реакции.
- Примочки из яблочного уксуса и лукового сока – смесь готовится в пропорции 2:1.
- Протирание пигментированных мест свежим огурцом, старым кефиром, перекисью водорода или кислым молоком – мягкие средства, эффект от которых становится заметен через несколько недель.
Если применение отбеливающих средств не помогает, это означает, что повышенная пигментация может быть спровоцирована болезнями внутренних органов. Иногда пигментные пятна могут указывать на развитие рака кожи. При проявлении повышенной пигментации на теле или изменении внешнего вида родинок, появлении в их области неприятных ощущений необходимо обратиться к врачу.
Опасность
При своевременном и оптимальном лечении пигментные пятна могут быть ликвидированы на сто процентов. В отдельных случаях они не нуждаются в лечении, и пациенты ликвидируют данный эффект только с помощью косметики.
Профилактика появления пигментных пятен
Любую неприятность легче предотвратить, чем потом бороться с ней. Избежать пигментации кожи можно, организовав правильное питание и соблюдая правила ухода за кожей. Среди мер, препятствующих пигментации кожи лица и тела:
- обеспечение достаточного поступления в организм витамина С и никотиновой кислоты (витамина РР) с продуктами и в виде препаратов – суточная доза 1,0-1,5 г и 0,03 г соотвественно;
- использование народных средств для сохранения белизны кожи – молока или молочной сыворотки, протирание кожи лица соком лимнона и петрушки (в попорции 1:1) перед нанесением питательного крема и др.;
- солнцезащитная косметика для лица с высоким фактором защиты от УФ-лучей (на этикетках указан знак SPF с цифрой от 4 до 60, умножением этой цифры на 15 подсчитывается время в минутах, в течение которого кожа будет защищена);
- солнцезащитный крем для рук, которым нужно пользоваться после каждого мытья конечностей, а также различные отбеливающие и отшелушивающие средства, позволяющие размягчать увядшую или сухую кожу рук, ретекструировать ее.
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Пигментные пятна — потемневшие по разным причинам участки кожи. Они имеют коричневый оттенок и заметно отличаются по цвету от окружающих тканей.

Написал и проверил - автор статьи Черепенин Михаил Юрьевич
Пигментные пятна — потемневшие по разным причинам участки кожи. Они имеют коричневый оттенок и заметно отличаются по цвету от окружающих тканей. В отличие от изменений кожи, вызванных инфекциями, травмами или грибком, пигментные пятна никогда не воспаляются, поэтому их считают сугубо косметическим дефектом.
В то же время помимо ухудшения внешнего вида, пигментные пятна доставляют и другие проблемы, часто осложняясь сухостью и огрубением кожи, морщинами , чего от них стараются избавиться.
Причины появления пигментных пятен
Окраска кожи человека зависит от концентрации пигментов. Недостаток или избыток меланина, каротина и др. пигментных веществ приводит к образованию пигментных пятен разного цвета и размера. Окрашенные участки кожи могут быть врожденными или появляться с возрастом. Часто запускает процесс ультрафиолет — при загаре на солнце или в солярии. Это связано с тем, что меланин, придающий коричневый цвет, защищает кожу от воздействия ультрафиолетового излучения. Чем больше его попадает на кожу, тем больше меланина вырабатывается.
Других причин, которых образуются пигментные пятна на лице и теле, много. Часто это следствие серьезных нарушений в организме. Поэтому, заметив у себя новые пигментные пятна, стоит обратиться к врачу. Выработку пигментов усиливают:
Естественное и преждевременное старение.
Гормональные проблемы, связанные с заболеваниями щитовидной железы, опухолями гипофиза.
Авитаминоз, нарушение обмена веществ.
Спровоцировать проблему могут лекарства и косметика. Также пигментные пятна не редкость при беременности.
Не стоит путать пигментные пятна и злокачественные новообразования кожи — это совершенно разные процессы. Если пигментные пятна можно не трогать или удалить, и в том и другом случае это не скажется на общем здоровье, то онкологические образования требуют длительного, серьезного лечения.
Виды пигментных пятен и методы их удаления
Пигментные пятна могут быть мелкими, большими, единичными и множественными. Они могут иметь разную форму, обычно приближенную к овальной, и разный цвет от до . Самые распространенные пигментные пятна: веснушки, родимые пятна и возрастная пигментация.
Убрать веснушки можно разными способами. Народная медицина, например, рекомендует использовать для отбеливания кожи сок петрушки. Конечно, этот метод не подействует сразу — потребуется несколько месяцев. Косметология предлагает куда более эффективные методы. Быстро свести веснушки можно с помощью химического пилинга с основой из фруктовых или молочной кислот или лазерной шлифовкой кожи.
Родимые пигментные пятна. Родинки (невусы) могут образовываться на любом участке тела. Они имеют ровную форму и довольно темную окраску. В отличие от веснушек, меланин, образующий пигментное пятно, располагается в нескольких слоях кожи, поэтому вывести родинку сложнее, чем веснушки. Родинки имеют одну особенность — они могут перерождаться в рак, поэтому крупные и подозрительные образования рекомендуется удалять. Также удаляют родимые пятна, находящиеся в местах соприкосновения со швами одежды, ремнями и на участках, подвергающихся бритью. Травмированная родинка — ворота для инфекции: она может воспаляться, кровоточить и мокнуть.
Прямое показание для обращения в клинику — изменение формы, объема и окраски родимого пятна. Особенно опасны черные и асимметричные родинки, кровоточащие или шелушащиеся пятна с трещинами.
Родинки без признаков онкологии удаляют жидким азотом, методом диатермокоагуляции или лазером. Лазерное удаление родимых пигментных пятен наиболее предпочтительно, так как не травмирует окружающие ткани и не оставляет рубцов. А ещё удалять родинки лазером совсем не больно, поэтому многие пациенты выбирают именно эту методику.
Возрастные пигментные пятна. К сожалению, эти признаки надвигающейся старости предотвратить невозможно. Лентиго — так называют этот тип пигментации — появляется у людей после 40 лет. Особенно заметны такие пигментные пятна в период климакса, когда пигментация подстегивается гормональными изменениями. Локализуются лентиго, как и веснушки, в местах, где кожа подвергалась постоянному солнечному излучению — на лице, руках, груди и спине. Женщины, заметив такую пигментацию, расстраиваются, ведь скрыть коричневые пятна не получается и они отчетливо выдают возраст.
Убрать возрастную пигментацию можно только косметологическими методами — народная медицина здесь не поможет. Можно попробовать срединный или глубокий химический пилинг или малотравматичное лазерное удаление. Преимущество последнего метода неоспоримо — после процедуры на месте пятен остается лишь небольшое покраснение, которое быстро проходит. При глубоком химическом пилинге косметолог полностью удаляет верхний слой кожи, поэтому на восстановление уйдет как минимум месяц.
Крупные пигментные пятна. Мелазмы — значительный косметический недостаток. В отличие от родинок такие пигментные пятна имеют неровную форму и выглядят очень непривлекательно. Их окраска усиливается на солнце — весной и летом, а зимой пигментация идет на убыль. Крупные пигментные пятна — признак гормональных изменений, поэтому они часто возникают при беременности, приеме гормонов, наступлении климакса.
Крупные пигментные пятна могут проходить сами, но женщины не хотят дожидаться этого момента, поэтому многие прибегают к помощи косметолога. Уменьшить окраску таких пятен может легкий пилинг, специальные отбеливающие маски, лазерная шлифовка кожи
Лечение пигментных пятен
Удалять пигментные пятна можно только в клинике после осмотра специалистом. Доктор оценивает глубину и размеры пигментации, качество образования, исключая онкологический процесс. После этого принимается решение о методе удаления. Если раньше для этих целей использовались скальпель и концентрированные кислоты и щелочи, сейчас медицина предлагает куда более щадящие и эффективные методики.
Микроминиатюризация подходит для точечного удаления глубокой пигментации. Методика подразумевает вакуумное внедрение действующего препарата в кожу.
Мезотерапия — комплексная инъекционная методика. Подходит для улучшения цвета кожи, ее витаминизации и оздоровления.
Фотоудаление и лазерное воздействие применяется для любого типа кожи и пигментных пятен любого размера.
Получить консультацию по поводу лечения пигментных пятен и удалить их можно в центре врачебной косметологии и эстетической медицины Бест Клиник.

Оформите заявку на сайте, мы свяжемся с вами в ближайшее время и ответим на все интересующие вопросы.
Онкология является одним из самых известных неизлечимым заболеванием. Рак – это злокачественная опухоль, при которой происходит хаотичное размножение клеток, сопровождающееся инвазией в подлежащие ткани и метастазированием в отдаленные органы с током лимфы или крови. Если говорить простым языком, то недуг вызывает мутацию клеток. Раковые клетки не умирают в теле человека, а скапливаются и тем самым образуют опухоль. Это может произойти в теле любого человека – болезнь не выбирает жертву по полу или цвету кожи. Однако есть один важный фактор – общее состояние организма и иммунитета, от этого зависит, справится ли наше тело с борьбой с больными клетками или нет.
В большинстве случаев онкология воспринимается пациентами как смертный приговор. Но не все раковые образования приводят к гибели. Часть заболевших все же избавляется от недуга и вспоминают об этом как о страшном сне. Однако есть и большое количество летальных исходов.
Врачи выделяют несколько типов рака в зависимости от пораженного органа. Злокачественная опухоль может в любом органе человека, потому рак можно назвать группой заболеваний.
Виды рака:
- Меланома – поражение кожных покровов;
- Лейкоз – образование в кроветворной системе;
- Карцинома – поражение эпителиальной ткани органа;
- Лимфома – поражение лимфатической системы;
- Саркома – злокачественная опухоль в нервной, соединительной или опорной ткани тела.
Существуют и другие виды заболевания, такие как тератома, глиома, хориокарцинома, бластома. Но они встречаются намного реже, чем те, которые перечислены выше. Но в этом и состоит их опасность – они не исследованы так хорошо, поэтому они чаще приводят к летальному исходу.
Свидетельствовать о наличии онкологии могут самые разные симптомы. Они также зависят от органа, который поразил недуг. Список симптомов рака очень большой, поэтому стоит подробно разобраться в этом вопросе.
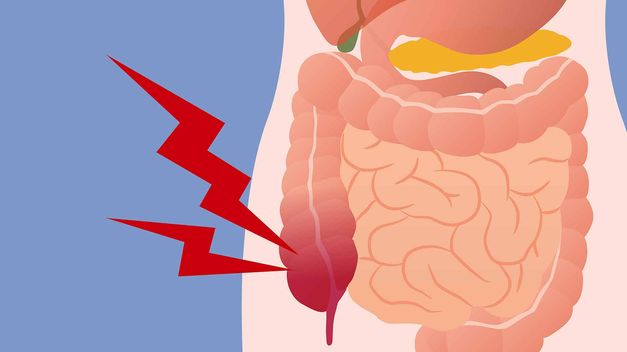
Симптомы рака кишечника
Это одна из разновидностей злокачественных опухолей, расположенная на слизистой оболочке толстой кишки. Сегодня такой недуг занимает второе место по распространенности у людей старше 45 лет. Рак кишечника отличается от других онкологических заболеваний более тяжелым течением, серьезными осложнениями и неблагоприятными прогнозами. Локализация рака кишечника может быть любой, так как опухоль образовывается на слизистой оболочке любого участка кишечника.
Главная сложность – полное отсутствие острых болезненных проявлений на начальной стадии. Из-за этого люди поздно обнаруживают наличие недуга, примерно половина случаев обнаруживаются на поздних стадиях.
При раке кишечника симптомы у женщин и мужчин одинаковы, но разнятся у всех в зависимости от локализации опухоли. Случай, при котором новообразование возникает в подвздошной, тощей и двенадцатиперстной кишках – достаточно редкое явление. В таком случае появляются следующие симптомы:
- Отвращение к пище;
- Изжога;
- Отрыжка;
- Тошнота;
- Болезненность в любой части живота;
- Чувство давления в желудке;
- Окрашивание кала в темный цвет.
Если раковая опухоль находится в толстом кишечнике, то заболевшего беспокоят следующие симптомы:
- Нарушение функционирования кишечника;
- Развитие анемии;
- Схваткообразные боли в животе;
- Нерегулярный стул (запор сменяется диареей);
- Вздутие левой части живота;
- Развивается частичная непроходимость кишечника.
Симптомы рака прямой кишки
Такой недуг развивается на фоне предшествующего хронического заболевания. Люди, имеющие хроническую патологию кишечника, должны проходить регулярное медицинское обследование. Это требуется для того, чтобы обнаружить заболевание на ранних стадиях и избежать осложнения.
В начале симптомы выражаются не ярко, однако регулярное их появление должно насторожить и послужить поводом для обследования. О раке кишки свидетельствуют следующие симптомы:
- Анемия;
- Боли;
- Общая усталость;
- Слизистые или гнойные выделения;
- Острые боли в нижней части живота и промежности, возникающие до дефекации и во время нее;
- Ложные позывы к дефекации;
- Недержание газа и кала;
- Выделение крови при дефекации.
Особенно опасным является наличие крови в кале – стоит отметить, этот симптом не относится к ранним, он свидетельствует об уже развитой в организме опухоли, однако нередко именно он становится первым, обращающим на себя внимание пациента.
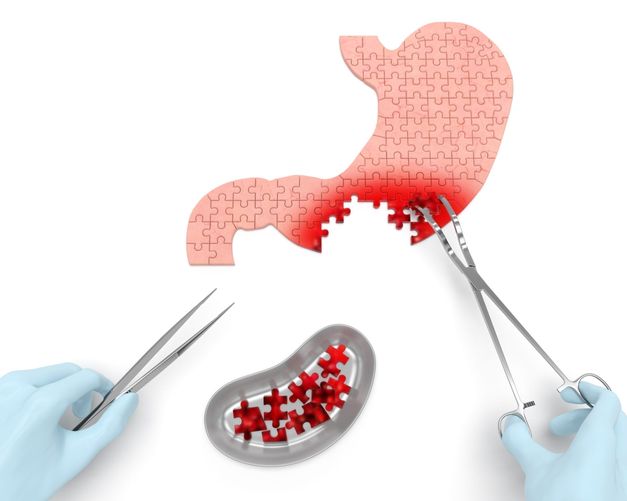
Симптомы рака желудка
Специалисты относят рак желудка к одному из самых распространенных типов онкологии. Однако, как и в предыдущих случаях, выявить его наличие достаточно сложно. Клиническая картина сглажена, патологию легко перепутать с обычным недомоганием. Первые симптомы рака желудка не дают выявить патологию до поздних стадий.
Первые признаки заболевания:
- Слабость;
- Снижение работоспособности;
- Апатия;
- Вялость;
- Упадок сил;
- Легкий дискомфорт;
- Изжога;
- Приступы тошноты и рвоты;
- Отрыжка воздухом;
- Головная боль;
- Тяжесть в области живота.
- Резкое и беспричинное похудение;
- Анорексия;
- Вздутие живота;
- Кровотечение;
- Узелки;
- Зоб;
- Тошнота и рвота;
- Чувство быстрого насыщения;
- Желтуха;
- Анемия.
Симптомы рака поджелудочной железы
Долгое время заболевание протекает бессимптомно. Зачастую первые жалобы появляются уже на поздних стадиях, когда опухоль сдавливает соседние органы, приводит к перекрытию просвета протоков, интоксикации организма продуктами распада.
Первые симптомами рака поджелудочной железы:
- Тяжесть и дискомфорт в верхних отделах живота;
- Жажда;
- Апатия;
- Быстрая утомляемость;
- Потеря аппетита;
- Повышение уровня сахара в крови;
- Частый жидкий стул.
Симптомы рака молочной железы
Человеческие молочные железы состоят из трех типов тканей – соединительной, жировой и железистой. Раком груди же называют злокачественную опухоль, которая развивается в железистой ткани. Существует миф, что этот недуг преследует только женскую часть населения, однако это не так, мужчины с таким диагнозом есть. Однако у женщин такой тип онкологии встречается в 100 раз чаще. Мутации, приводящие к развитию онкологии, бывают наследственными и приобретенными.
Как и многие другие злокачественные опухоли, рак груди развивается бессимптомно. Зачастую недуг обнаруживается самими больными или выявляется случайно при проведении профилактических исследований. Специалисты выделяют целый ряд симптомов рака груди:
Признаки и симптомы рака печени
В России ежегодное число вновь диагностированных случаев за последние 10 лет выросло с 3500 до 5000. Мужчины болеют в 3 раза чаще, чем женщины.
Рак печени – это злокачественная опухоль, развивающаяся из клеток печени в результате их трансформации. Недуг развивается на фоне длительного воспаления в органе, обычно у пациентов с циррозом. Специалисты разделяют заболевание на первичный и вторичный рак. Они имеют одинаковые признаки. Симптомы недуга неспецифичны и могут встречаться при других заболеваниях, например, при гепатите, циррозе, раке желчных протоков
Ранние признаки злокачественной опухоли печени:
- Запоры и поносы;
- Сниженный аппетит;
- Постоянное недомогание и усталость;
- Снижение веса;
- Ощущение дискомфорта из-за вздутия живота;
- Тошнота, иногда рвота;
- Озноб;
- Повышение температуры.
Симптомы рака печени:
- Расстройство ЖКТ проявляются как изменение стула – диарея, запор или метеоризм;
- Боли в животе из-за роста опухоли;
- Высокая концентрация жидкости в животе;
- Резкая потеря веса;
- Желтуха.
Симптомы рака горла
Заболевание характеризуется появлением злокачественного эпителиального новообразования, которое поражает разные отделы гортани.
Среди наиболее распространённых причин рака горла и негативных факторов, провоцирующих болезнь, можно обозначить следующие:
- Длительное курение;
- Частое употребление спиртных напитков;
- Значительные изменения в тканях, наличие доброкачественных образований – кисты, фибромы, невылеченное воспаление в организме;
- Постоянное вдыхание вредных газов, кислот, щёлочи, бензина и выхлопных газов, а также попадание в лёгкие пыльного воздуха.
В течение первых нескольких месяцев пациенты ощущают:
- першение в горле;
- сухость;
- ощущение присутствия инородного тела.
Позднее присоединяется следующая симптоматика:
- нарушение глотания;
- утомляемость;
- глухой голос;
- боль при глотании;
- утренняя боль при глотании, а позднее – постоянная.
Стоит отметить, что такая симптоматика также может говорить о наличии ларингита и фарингита. Клиническая картина при поражении этой области следующая:
Симптомы рака легких
Рак легких – злокачественная опухоль, источником которой являются клетки бронхиального и альвеолярного эпителия. Это опасное заболевание характеризуется неконтролируемым ростом клеток в тканях лёгкого, склонностью к метастазированию. При отсутствии лечения процесс развития опухоли может распространиться за пределы легкого в близлежащие или отдаленные органы.
Причиной рака легких, в подавляющем большинстве случаев, становится долгосрочное курение. Реже вероятностью заболевание проявляется у людей, которые не имеют этой вредной привычки. В этом случае можно всему виной сочетание генетических факторов и воздействие радона, асбеста, вторичного табачного дыма или других форм загрязнения воздуха.
Специалисты выделяют следующие симптомы заболевания:
- Сильный частый кашель;
- Кашель с выделением крови;
- Боль в груди;
- Большой стаж курильщика;
- Изменение голоса - хрипота;
- Свистящее дыхание;
- Резкая потеря веса.
Любая раковая опухоль помимо локальной симптоматики вызывает интоксикацию организма, при локализации очага в легких эти проявления особенно выражены.
Симптомы рака шейки матки
Один из самых распространенных видов онкологии среди женщин. Этот вид злокачественной опухоли возникает в основном в возрасте 35-55 лет. Реже в более молодом возрасте.
На ранних стадиях опухоль не дает о себе знать. Врачи выделяют следующие основные симптомы рака матки:
- Обильные вагинальные кровотечения, которые возникают после визита к гинекологу, полового акта, в период менопаузы, в промежутках между месячными;
- Кровянистые или гнойные выделения с резким и неприятным запахом;
- Продолжительные спазмические боли внизу живота и области матки, отдающиеся в пояснице;
- Тазовые боли во время полового акта и излишняя сухость влагалища;
- Резкая потеря в весе за несколько недель;
- Присутствие крови в моче и резкое учащение мочеиспускания;
- Отечность конечностей;
- Беспричинное высокое потоотделение;
- Повышение температуры без признаков простуды (37,5 и 37,8℃).
Симптомы рака кожи
Рак кожи – злокачественное новообразование, представляющие серьезную угрозу здоровью. С каждым годом число пациентов с этим диагнозом неуклонно растет. Основным симптомом этой злокачественной опухоли является появление новообразования в виде небольшого уплотнения, окрашенного в тёмно-коричневый, красный или даже чёрный цвета, хотя окрас опухоли может особо и не отличаться от цвета здоровой кожи.
Врачи выделяют следующие основные симптомы:
- Кровотечения и образование язв;
- Изменение цвета кожи;
- Боль в области образования, которая может усиливаться при надавливании;
- Жжение и зуд;
- Болезненность и увеличение лимфоузлов рядом с опухолью;
- Уплотнение области кожи.
Симптомы рака яичников
Это злокачественная опухоль, которая возникает из-за бесконтрольного роста клеток в ткани яичников. В начале недуг протекает бессимптомно и даёт о себе знать только на поздних стадиях.
Специалисты выделяют следующие основные симптомы:
- Болевой синдром, вызванный перекрутом ножки опухоли;
- Слабость;
- Вздутие живота;
- Недомогание;
- Ухудшение аппетита;
- Нарушение функционирования ЖКТ – метеоризм, запоры и тошнота;
- Развитие асцита;
- Развитие опухолевого плеврита;
- Сердечно-сосудистая и дыхательная недоста
- точность;
- Отеки нижних конечностей;
- Тромбозы;
- Метастазы в печени легких и костях.
Симптомы рака мозга
Это онкологическое заболевание также может протекать бессимптомно и поражает ткани и участки головного мозга. Такой недуг встречается реже чем другие опухолевые заболевания. Он отличается своим стремительным развитием и метастазированием.
Признаки рака головного мозга подразделяются на общемозговые, то есть проявляющиеся при всех без исключения видах заболевания, и очаговые, по совокупности которых можно составить первичное представление о локализации новообразования.
К общим симптомам рака головного мозга относят:
- внезапные головокружения, тошнота и рвота, обморочные состояния;
- ощущение постоянной усталости, сонливость;
- появление проблем со зрительным восприятием – расплывчатость картины и галлюцинации;
- появление постоянных головных болей, которые усиливаются при резких движениях головы и не снимаются лекарствами;
- нарушение ориентации в пространстве и координации.
Симптомы рака почки
Заболевание может быть представлено одной опухолью почки. В некоторых же случаях встречаются одновременно поражения обеих почек, или 2 или более опухоли в одном органе. Раковые клетки провоцируют разрушение здоровой почечной ткани, за счёт которой в дальнейшем они растут. Токсины, выделяемые в процессе роста опухоли, приводят к отравлению организма, которое может закончиться летальным исходом.
Ряд основных симптомов при онкологии почек:
- Повышенного артериального давления;
- Нарушение белкового обмена;
- Истощение или снижение массы тела;
- Гипертермии;
- Лихорадки;
- Изменения в крови – повышенная скорость оседания эритроцитов, анемия, гиперкальциемия, полицитемия;
- нарушения функции печени.
Где лечат рак в Красноярске?
Кровеносные сосуды в коже и подкожной клетчатке тонкие и легко повреждаются при ушибе, сильном давлении или по другой причине. Вытекшая кровь пропитывает окружающие ткани и образуется гематома, или в по-простому синяк. Он будет постепенно изменять оттенок, цвести, и исчезнет самостоятельно через неделю или немного больше. Но, если действовать оперативно, можно избавиться от травмы за три дня.

Способы избавления от синяков
Чаще всего появлению синяка предшествует сильный удар, который невозможно не заметить. Это травмирует мелкие сосуды, из них вытекает небольшое количество крови и пропитывает подкожную клетчатку и нижние слои кожи. В ответ на травму возникает локальный отек – защитная реакция организма. На этой стадии синяка еще не видно, но уже нужно приступать к активным действиям. Цель – уменьшить пропитывание тканей кровью.
Чтобы в месте ушиба быстро уменьшить отек, необходимо использовать средства, вызывающие спазм сосудов. С этим хорошо справляется охлаждение при помощи льда, но подойдет и замороженный кусок мяса, обернутый в пленку и тонкое полотенце. Его нужно приложить к месту травмы на 20 минут. После охлаждения лед убирают, но процедуру можно повторить через 15-20 минут. Постоянно держать холод возле места ушиба опасно, можно вызвать еще большее повреждение.
Убрать отек помогают домашние средства. Для этого можно применять:
- компресс из раствора уксуса или водки;
- кашица из лука с солью;
- прикладывание разрезанного листа алоэ;
- половинка сырого картофеля.
Народные средства против синяков можно применять на раннем этапе, сразу после ушиба. Считаются эффективными смесь кашицы из чеснока и уксуса, эфирное масло лаванды, которым нужно мазать место травмы. Но нужно соблюдать осторожность, дома без помощи врача лечат небольшие синяки.
Чем мазать синяк
Чтобы лечение при ушибе было эффективным, необходимо учитывать время, которое прошло после травмы. Формирование гематомы проходит несколько стадий. Сразу после повреждения используют средства, которые снимают отек. В домашних условиях на раннем этапе можно применять народные средства, но после этого приобрести аптечные препараты.
В первые сутки можно мазать ушиб мазью или гелем, содержащими гепарин. Он помогает уменьшить опухоль, увеличив скорость кровотока. Гепарин хорошо всасывается через кожу, разжижает кровь и не дает сформироваться гематоме. Поэтому лечение ушиба пойдет быстро.
Но при использовании гепарина нужно помнить, что в первый час-два после ушиба его использовать не рекомендуется. Он может усилить кровотечение в месте повреждения и вызвать увеличение гематомы.
Если ушиб мягких тканей сопровождается болью, ее можно уменьшить при помощи нестероидных противовоспалительных средств. Быстро снимают неприятные ощущения гель или мазь, которые содержат диклофенак, ибупрофен или пироксикам. Ими можно мазать место удара через несколько часов.
Через сутки эти средства для лечения синяков уже неэффективны. Кровь пропитывает ткани, сворачивается, ее клетки разрушаются. Поэтому ушиб становится синего цвета за счет белка гемоглобина. С этого момента начинается его распад и цветение гематомы. Она сама не сможет пройти за короткое время, пока весь гемоглобин не разрушится до билирубина.
Необходимы средства, которые рассасывают синяки за счет разогрева тканей и увеличения в них кровотока. В домашних условиях без рецепта врача можно применять крема или мази с диметилсульфоксидом. Это вещество получают из жгучего перца, поэтому оно обладает разогревающим действием. Небольшие ушибы после его использования проходят за 2-3 дня.

Как быстро убрать синяк на лице
Синяк под глазом появляется значительно быстрее, чем в других частях тела. Если быстро не принять меры, рассасывание ушиба растянется надолго. Причина в расположении сосудов и рыхлой подкожной клетчатке, которая окружает глаза. Она легко пропитывается кровью и отекает.
Первая помощь после повреждения – приложить холод на лицо. Из народных способов борьбы необходимо использовать безопасные, которые не будут раздражать слизистую глаз. Поэтому кашица из лука, уксуса или чеснока не подойдет. Но можно применять:
- сырой картофель;
- кашицу из петрушки;
- кусочек сырого ананаса (не консервированного);
- эфирные масла.
Также проводят лечение аптечными средствами с гепарином, диклофенаком и ибупрофеном. На лице синяки можно мазать гелем с троксевазином. Он уменьшает отек, боль, снимает воспаление, повышает тонус капилляров и снижает их ломкость. Троксевазин помогает быстро убрать образовавшиеся синяки, укрепить мелкие сосуды. Его рекомендуется использовать 2-3 раза в день.
Если синяк большой и не хочет рассасываться, можно попробовать спрятать его при помощи косметических средств. Женщины наносят на дефект на лице специальный цветной корректор, который перекрывает синий оттенок, после этого кожу выравнивают тональным кремом и припудривают.
Как быстро убрать синяки на ногах
Скорая помощь от ушиба на ноге – холодный компресс. Его можно сделать, намочив ткань в воде, смешанной с уксусом или спиртом. За счет быстрого испарения с поверхности кожи, они снимают опухоль или не дают ей образоваться.
Чтобы не пришлось ждать заживления гематомы, нужно лечь и приподнять ногу выше уровня сердца. Это ускорит отток крови от конечности и не даст ей опухнуть. Мазь с гепарином, обезболивающими средствами и троксевазином так же эффективно рассасывают ушиб.

Существуют аппаратные способы, которые помогают заживить синяки. В косметологических клиниках их вылечивают при помощи лазера. Облучение опухоли вызывает разогрев тканей и ускоряет распад гемоглобина. За один раз можно удалить небольшую гематому, но крупная только поменяет цвет. Недостаток такого лечения – высокая стоимость.
Лекарственные средства от синяков
Большие травмы сопровождаются сильной болью, которую тяжело снимают местные средства. Поэтому скоро после повреждения можно принимать внутрь обезболивающие средства на основе:
- нимесулида;
- диклофенака;
- индометацина;
- ибупрофена;
- кеторолака.
Они помогают пройти боли, уменьшают отек и воспаление.
Иногда гематомы появляются из-за повышенной ломкости сосудов, поэтому против них необходимо применять средства для укрепления капилляров. Помогают в этом рибоксин и комплексы, содержащие витамин С и аскорутин.
Тяжело проходит удаление синюшности под глазами, не связанной с травмой. Она появляется при патологиях почек или из-за близкого расположения сосудов под кожей. В этом случае необходимо устранять причину, делать перед сном охлаждающие компрессы или применять специальные патчи.

В каких случаях нужен врач
Гематомы на теле не всегда безобидны, в некоторых случаях самолечение опасно и нужна помощь врача. Лечиться самостоятельно не рекомендуется при:
- увеличении опухоли, несмотря на лечение;
- нарушении функции сустава и-за синяка;
- появлении синяков под двумя глазами после удара по затылку;
- гематоме, возникшей без видимой причины.
Повышение температуры тела, гнойные или сукровичные выделения из места ушиба – показатели присоединения инфекции. Заживить такую гематому самостоятельно нельзя. В тяжелых случаях может потребоваться очищение раны хирургическим путем.
Синяки на ногах часто появляются при патологиях вен. Поможет в этом случае лечение у флеболога. Но если синие отметины появляются после незначительного воздействия на кожу, от небольшого касания, можно заподозрить тяжелые заболевания крови, при которых требуется наблюдение у гематолога или терапевта.
Ковалева Надежда Владимировна, врач-терапевт медицинских кабинетов 36,6.
ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ, ПЕРЕД ПРИМЕНЕНИЕМ НЕОБХОДИМО ПРОКОНСУЛЬТИРОВАТЬСЯ СО СПЕЦИАЛИСТОМ

Пигментная крапивница – это заболевание, характеризующееся увеличением числа тучных клеток в коже, которое клинически проявляется высыпаниями пятен и папул жёлто-коричневого цвета, при растирании которых возникают красно-коричневые зудящие волдыри.
Синонимы
кожный мастоцитоз, urticaria pigmentosa.
Эпидемиология
Возраст начала заболевания: около 55% случаев возникают в первые два года жизни и свыше 75% начинаются в детском возрасте.
Пол: чаще болеют мужчины.
Анамнез
Заболевание начинается с появления распространённых светло-коричневых или жёлто-коричневых пятен или незначительно возвышающихся узелков (папул), механическое раздражение которых сопровождается выраженным чувством зуда и/или жжения с образованием волдырей красно-коричневого цвета в месте высыпаний.
Течение
постепенное начало с последующим хроническим течением, возможно самопроизвольное разрешение высыпаний, особенно в период полового созревания.
Этиология
у детей причина не установлена, у взрослых заболевание связано с мутацией KIT-гена, кодирующего рецептор фактора роста стволовых клеток (в т.ч тучных).
Предрасполагающие факторы
- приём нестероидных противовоспалительных средств (НПВС) (анальгина, аспирина, диклофенака, индометацина);
- приём других лекарственных препаратов (морфина, кодеина, полимиксина В, декстрана, скополамина, тубокурарина);
- употребление пряной и горячей пищи;
- приём алкоголя;
- работа в горячем цехе;
- укусы насекомых;
- занятия спортом (тяжелым физическим трудом);
- воздействие тепла;
- воздействием холода;
- расчесывание (растирание) кожи;
Жалобы
На зуд (жжение) кожи с образованием волдырей после растирания высыпаний. Могут возникать внезапные приливы с диффузным покраснением кожи, при её растирании грубой одеждой, расчесывании, приёме алкоголя и лекарственных средств, провоцирующих дегрануляцию тучных клеток. Возможны обмороки, головная боль, одышка, боли в животе, тошнота (рвота), диарея.
Дерматологический статус
процесс поражения кожи носит распространённый характер, элементы сыпи могут сливаться, но чаще располагаются изолированно друг от друга. На неизменённой коже отмечается уртикарный дермографизм (появление волдырей линейной формы в месте механического раздражения кожи).
Элементы сыпи на коже
- пигментные пятна от жёлто-коричневого (светло-коричневого) до красно-коричневого цвета, округлых очертаний, от 0,3 до 1,5 см в диаметре (нередко и более), характеризующиеся положительным симптомом Унны-Дарье (возникновением волдыря красно-коричневого цвета после растирания пигментного пятна). В дальнейшем пятна могут бесследно разрешаться или длительно существуют без изменений;
- гладкие полушаровидные папулы, незначительно возвышающиеся над поверхностью окружающей неизменённой кожи, их окраска колеблется от жёлто-коричневого (светло-коричневого) до бурого цвета, они имеют округлые очертания, размеры около 0,5 см в диаметре (нередко более 0,5 см). При диаскопии отчётливо выявляется коричневая (светло-коричневая) окраска папулы. Отмечается положительный симптом Унны-Дарье (покраснение и возникновение волдыря на месте папулы после её растирания). В дальнейшем элементы могут бесследно разрешаться или длительно существуют без изменений;
Элементы сыпи на слизистых
Придатки кожи
Локализация
любая, наиболее часто – шея, грудь, живот, верхние и нижние конечности, спина и поясница.
Дифференциальный диагноз
Гистиоцитоз Х, мелкоузелковый саркоидоз, генерализованная эруптивная гистиоцитома, множественное лентиго, пигментная форма красного плоского лишая.
Сопутствующие заболевания
гастродуоденит (язвенная болезнь желудка и/или 12-ой кишки), бронхиальная астма.
Диагноз
Клиническая картина, подтверждённая результатами гистологического исследования.
Патогенез
Под действием мутантного рецептора фактора роста стволовых клеток происходит увеличение количества тучных клеток (лаброцитов) в коже. Симптомы пигментной крапивницы обусловлены как увеличением числа лаброцитов, так и избыточной продукцией в них различных медиаторов. Под воздействием механических факторов, медикаментов, температуры окружающей среды, пищи происходит дегрануляция тучных клеток с высвобождением содержащихся в них активных веществ. Биологические эффекты этих веществ, (гистамина, простагландина, гепарина и др.) очень разнообразны, чем обусловлено обилие жалоб и клинической симптоматики у данных пациентов.
Читайте также:

